FACULTEIT GENEESKUNDE EN
GEZONDHEIDSWETENSCHAPPEN
Academiejaar 2008 - 2009
RETROSPECTIEVE STUDIE VAN
HET ZIEKTETRAJECT VAN DE OBSTETRISCHE
PATIENT OP DE DIENST ‘INTENSIEVE ZORG’
Eline WILLEMS
Promotor: Prof. Dr. M. Temmerman
Co-promotor: Dr. K. Roelens
Dr. J. Nollet
Scriptie voorgedragen in de 2 de Master in het kader van de opleiding tot
ARTS
FACULTEIT GENEESKUNDE EN
GEZONDHEIDSWETENSCHAPPEN
Academiejaar 2008 - 2009
RETROSPECTIEVE STUDIE VAN
HET ZIEKTETRAJECT VAN DE OBSTETRISCHE
PATIENT OP DE DIENST ‘INTENSIEVE ZORG’
Eline WILLEMS
Promotor: Prof. Dr. M. Temmerman
Co-promotor: Dr. K. Roelens
Dr. J. Nollet
Scriptie voorgedragen in de 2 de Master in het kader van de opleiding tot
ARTS
“De auteur(s) en de promotor geven de toelating deze scriptie voor consultatie
beschikbaar te stellen en delen ervan te kopiëren voor persoonlijk gebruik. Elk ander
gebruik valt onder de beperkingen van het auteursrecht, in het bijzonder met betrekking
tot de verplichting uitdrukkelijk de bron te vermelden bij het aanhalen van resultaten uit
deze scriptie.”
Datum
Eline Willems
Prof. Dr. M. Temmerman
VOORWOORD
Door het schrijven van deze scriptie heb ik heel wat bijgeleerd over wetenschappelijk
onderzoek.
Het was een goede oefening voor het gericht zoeken naar relevante
artikels in het grote aanbod van medische literatuur.
Deze vaardigheid zal in de
toekomst zijn dienst bewijzen aangezien een arts zich deels aan de hand van literatuur
dient bij te scholen.
Graag bedank ik Prof. Dr. M. Temmerman voor de steun bij het uitleggen van het
onderwerp. Dr. K. Roelens en Dr J. Nollet dank ik voor hun hulp en deskundig advies
bij het uitwerken van deze scriptie. Mevr. A. Van Parys en mevr. A. Boeckx dank ik
voor hun hulp bij het bekomen van alle nodige gegevens.
INHOUDSTAFEL
1. Abstract ....................................................................................................................... 1
2. Inleiding ....................................................................................................................... 3
2.1. De zwangere vrouw op de dienst Intensieve Zorg (IZ) .......................................... 3
2.2. De zwangere vrouw op de dienst Maternal Intensive Care (MIC) ......................... 3
2.3. De uitdagingen bij het behandelen van de zwangere vrouw ................................. 4
2.4. Zwangerschapsgeïnduceerde fysiologische wijzigingen ....................................... 5
2.5. Near-miss mortaliteit ............................................................................................. 7
3. Methodologie ............................................................................................................... 9
4. Resultaten ................................................................................................................. 12
4.1. Obstetrische gegevens ....................................................................................... 12
4.1.1. Maternele leeftijd .......................................................................................... 12
4.1.2. Graviditeit...................................................................................................... 13
4.1.3. Obstetrische voorgeschiedenis ..................................................................... 13
4.1.4. Timing van de IZ-opname en zwangerschapsduur ....................................... 14
4.1.5. Wijze van verlossing ..................................................................................... 17
4.1.6. Transfer ........................................................................................................ 18
4.1.7. Overzicht....................................................................................................... 19
4.2. Diagnostische gegevens ..................................................................................... 20
4.2.1. Medische antecedenten ................................................................................ 20
4.2.2. Primaire diagnose ......................................................................................... 22
4.3. IZ-interventies ..................................................................................................... 32
4.3.1. Monitoring van de verschillende orgaansystemen ........................................ 32
4.3.2. Medicamenteuze therapie............................................................................. 33
4.3.3. Mechanische orgaanondersteunende therapie ............................................. 36
4.3.4. Verblijfsduur op de IZ-afdeling ...................................................................... 37
4.3.5. Overzicht....................................................................................................... 37
4.4. Outcome ............................................................................................................. 38
4.4.1. Maternele outcome ....................................................................................... 38
4.4.2. Neonatale outcome ....................................................................................... 38
4.5. Wisselwerking tussen de IZ-afdeling en de MIC-afdeling.................................... 39
5. Discussie ................................................................................................................... 41
5.1. Internationale literatuur ter vergelijking van de bekomen resultaten ................... 41
5.1.1. Near-miss mortaliteit ..................................................................................... 41
5.1.2. Karakteristieken van de obstetrische IZ-opnames ........................................ 43
5.1.3. Maternele mortaliteit ..................................................................................... 44
5.2. Beperkingen van onze studie .............................................................................. 47
5.3. Conclusie ............................................................................................................ 47
6. Referentielijst............................................................................................................. 49
1. ABSTRACT
INLEIDING - De opname van een obstetrische patiënt op de IZ-afdeling wordt
beschouwd als een belangrijk klinisch criterium voor de maternele near-miss
mortaliteit. Deze near-miss mortaliteit is een indicator die gepaard gaat met majeure
maternele morbiditeit en dikwijls gehanteerd wordt voor de evaluatie van de kwaliteit
van de obstetrische gezondheidszorg.
In deze scriptie wordt nagegaan welke
zwangere of pas bevallen patiënten er nu precies opgenomen worden op de IZeenheid. De zorgverlening van deze patiënten vormt een grote uitdaging voor de
behandelende artsen: er dient kennis te zijn van de unieke fysiologische wijzigingen en
zwangerschapsspecifieke aandoeningen, waarbij zowel de noden van de moeder als
die van de foetus niet uit het oog mogen verloren worden.
METHODOLOGIE - Deze scriptie is een retrospectieve dossieranalyse van 24
casussen waarin het ziektetraject van de obstetrische patiënt op de IZ-afdeling van het
UZ Gent onderzocht wordt. De studiepopulatie bestaat uit alle obstetrische patiënten
die van 1 januari 2007 tot en met 31 december 2007 op de IZ van het UZ Gent zijn
opgenomen.
De volgende data zijn geanalyseerd: maternele leeftijd, graviditeit,
obstetrische voorgeschiedenis, timing van de IZ-opname, zwangerschapsduur,
verlossingswijze, transfer, medische antecedenten, primaire diagnose, IZ-interventies,
maternele en neonatale outcome.
RESULTATEN - Het aantal obstetrische IZ-opnames bedroeg 0,4% van het totaal
aantal IZ-opnames.
De meeste patiënten waren jong (gemiddeld 32 jaar) en
multigravida. De opname gebeurde meestal preterm (gemiddeld 32 weken gestatie) en
postpartum.
bevallen.
De patiënten waren dikwijls met behulp van een sectio caesarea
Bij de helft van de patiënten lag een obstetrische indicatie aan de basis van
de opname: preëclampsie en postpartum hemorraghie waren de 2 voornaamste
redenen. Slechts bij de minderheid gebeurde de opname naar aanleiding van een
medische (33%) of chirurgische (17%) oorzaak.
In 21% van alle gevallen droegen
medische antecedenten bij tot de IZ-opname. De gemiddelde verblijfsduur op de IZ
bedroeg 2,5 dagen, waarbij in 22% van de gevallen mechanische ventilatie
aangewezen was. Bij de maternele outcome werden 3 overlijdens vastgesteld.
ABSTRACT
1
DISCUSSIE - Ondanks de lage maternele mortaliteit in het westen is er toch continue
waakzaamheid vereist in de obstetrische zorgverlening, waarbij er voldoende aandacht
dient geschonken te worden aan de near-miss mortaliteit. De voornaamste redenen
voor een obstetrische IZ-opname zijn hypertensieve stoornissen, obstetrische
hemorraghieën, cardiaal lijden, respiratoire stoornissen en infecties. Het is van belang
dat IZ-artsen vertrouwd zijn met ernstige preëclampsie en postpartum hemorraghie.
Een adequaat beleid bij deze 2 meest frequente oorzaken van majeure maternele
morbiditeit kan de maternele outcome gunstig beïnvloeden. Deskundig onderzoek en
een nauwe samenwerking tussen intensivist en gynaecoloog dringen zich hierbij op.
Zij dienen hun kennis en ervaring te bundelen en een optimale maternele outcome
trachten te bekomen.
ABSTRACT
2
2. INLEIDING
2.1. De zwangere vrouw op de dienst Intensieve Zorg (IZ)
De prevalentie van obstetrische patiënten die worden opgenomen op de Intensieve
Zorg (IZ) bedraagt tussen de 0,1% en 0,9%. (Sriram and Robertson, 2008) Een IZopname kan geïndiceerd zijn bij een aantal (potentieel) levensbedreigende klinische
aandoeningen
(neurologisch,
cardiaal,
pulmonaal,
renaal,
gastro-intestinaal,
endocrien, metabool en andere) of een aantal afwijkende parameters, die verder
uiteengezet worden in paragraaf 2.4.
Het is dan ook van belang deze opname-
indicaties te kennen en patiënten die baat hebben bij een IZ-opname vroegtijdig te
identificeren zodat een snelle stabilisatie bereikt kan worden. Eens op de IZ kunnen
de vitale functies bewaakt, behandeld of - indien noodzakelijk - overgenomen worden.
De opname van een zwangere of pas bevallen patiënte op de IZ wordt beschouwd als
een klinische indicator voor de ‘near-miss’ mortaliteit, een toestand die gepaard kan
gaan met majeure maternele morbiditeit. Dit wordt verder besproken in paragraaf 2.5.
De zorgverlening van een zwangere patiënte die op de IZ-afdeling terecht komt, vormt
een grote uitdaging voor de behandelende artsen. Ze moeten op de hoogte zijn van
mogelijke
maternele
complicaties,
zwangerschapsgeïnduceerde
wijzigingen en eventuele beperkingen bij technische onderzoeken,
fysiologische
interventies of
farmaca. Deskundig onderzoek en een nauwe samenwerking tussen intensivist en
gynaecoloog dringen zich op.
2.2. De zwangere vrouw op de dienst Maternal Intensive Care (MIC)
‘Maternal Intensive Care’ of kortweg MIC is de term die in België wordt gehanteerd
voor een gespecialiseerde dienst op de materniteit. MIC is gericht op de intensieve
observatie en monitoring van hoogrisicozwangerschappen.
Verder wordt hier ook
postpartum hooggespecialiseerde zorg verleend. Hier komen dus zwangere of pas
bevallen vrouwen terecht die nood hebben aan meer dan de standaard zorgverlening
INLEIDING
3
van de materniteitsafdeling, maar die niet thuishoren op de Intensieve Zorg. Daarom
wordt MIC ook wel Intermediate Care genoemd: een benaming die weergeeft dat MIC
een dienst is die tussen de materniteit en de IZ staat.
Het idee rond MIC staat nog maar in de kinderschoenen.
MIC is dan ook geen
internationaal erkende term. Bij onze zoektocht in de internationale literatuur kwamen
we vele termen tegen waaronder ‘High Dependency Unit’ in het Verenigd Koninkrijk en
‘Obstetrical Intermediate Care’ in de Verenigde Staten. (Ryan et al., 2000) (Zeeman et
al., 2003) Al deze benamingen staan in grote lijnen in voor hetzelfde concept, namelijk
voorzien in hooggespecialiseerde maternele en foetale zorgen. Elk land heeft echter
een eigen invulling van dit concept, doordat er nog geen officiële criteria voorhanden
zijn.
In België kwam er in 1996 een Koninklijk Besluit waarin de MIC-afdeling gedefinieerd
werd. Ook zijn hierin de vereisten voor de medische staf terug te vinden en enkele
organisatorische normen. In dit KB is evenwel niet terug te vinden wat de indicaties
zijn voor een opname op een MIC-afdeling. Dit heeft tot gevolg dat elk ziekenhuis met
een MIC-afdeling vrij is deze indicaties zelf in te vullen.
Een bijkomend voordeel van de MIC-afdeling is dat de verblijfsduur op de IZ kan
worden ingekort. Een hemodynamisch stabiele patiënte die nog nauwgezet gevolgd
moet worden maar niet meer in levensgevaar verkeert, kan vanuit de IZ worden
doorverwezen naar de MIC-dienst voor verdere follow-up.
2.3. De uitdagingen bij het behandelen van de zwangere vrouw
Bij het behandelen van een zwangere vrouw dienen we met heel wat zaken rekening
te houden. Eerst en vooral moeten we er ons van bewust zijn dat we niet 1 maar 2
patiënten behandelen. Zowel de noden van de moeder als die van de foetus mogen
niet uit het oog verloren worden. (Naylor and Olson, 2003)
Zowel bij het uitvoeren van technische onderzoeken of interventies als bij het
toedienen van bepaalde medicatie moet er gezocht worden naar middelen die niet
INLEIDING
4
schadelijk zijn voor moeder en kind.
Zwangerschapsgeïnduceerde fysiologische
wijzigingen kunnen de interpretatie van laboresultaten bemoeilijken. De nodige kennis
is hier vereist aangezien zowel de diagnose als de therapie nefast kunnen worden
beïnvloed bij misinterpretatie.
Tenslotte kunnen er ziektes specifiek aan een
zwangerschap optreden. Ook hier dienen we van op de hoogte te zijn.
De IZ-artsen hebben niet altijd even veel ervaring met obstetrische patiënten en de
specifieke condities die hiermee gepaard kunnen gaan. Nauwe samenwerking met de
gynaecologen is dan ook ten zeerste aangewezen.
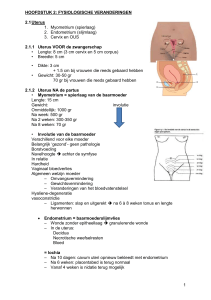
2.4. Zwangerschapsgeïnduceerde fysiologische wijzigingen
Tijdens de zwangerschap zijn er heel wat fysiologische aanpassingen. Deze hebben
als doel de beste maternele en foetale outcome te bekomen. Meer concreet wordt de
foetus maximaal ondersteund door deze adaptaties en wordt de maternele stress
zoveel mogelijk gereduceerd.
Voor de foetus houdt dit in dat de placentaire
doorbloeding verzekerd wordt, die nodig is voor de voorziening van zuurstof en
voedingsstoffen. (Naylor and Olson, 2003)
Kennis en adequate interpretatie van deze zwangerschapsgeïnduceerde fysiologische
veranderingen zijn van belang bij de intensieve zorgverlening.
Deze wijzigingen
treden in zo goed als elk orgaansysteem op. We bespreken kort de aanpassingen in
het cardiovasculair, hematologisch, respiratoir, renaal en gastro-intestinaal stelsel.
Het cardiovasculair stelsel kent enkele belangrijke alteraties. Het bloedvolume van
een gezonde zwangere vrouw stijgt met bijna 50% ten opzichte van de waarden van
een niet-zwangere vrouw. Deze bloedvolume expansie bedraagt ongeveer 1500 tot
2000 ml.
Dit resulteert in een hemodilutie,
hemoglobine- en het hematocrietgehalte zien.
waarbij we een daling van het
Deze hypervolemische hemodilutie
heeft tot gevolg dat een zwangere vrouw minder gevoelig is voor bloedverlies, zowel
bij een vaginale partus als bij een sectio caesarea. Verder kennen het hartritme en het
slagvolume een significante stijging, wat resulteert in een gestegen cardiac output van
ongeveer 1,5 l/min (cardiac output = slagvolume x hartritme). Hierdoor is er toch een
INLEIDING
5
adequate zuurstofvoorziening, ondanks de gedaalde hemoglobine- en hematocrietwaarden. Ten gevolge van een gedaalde systemische vasculaire weerstand is er een
duidelijke bloeddrukdaling tijdens de zwangerschap. In het eerste trimester is er een
reductie van circa 10% vast te stellen die in het tweede trimester verder oploopt. De
daling in de diastolische druk is hier het meest uitgesproken. In het derde trimester
begint de bloeddruk langzaam terug te stijgen, maar de gemeten waarden blijven nog
steeds lager dan die van voor de zwangerschap. (Vidaeff et al., 2005)
De hematologische wijziging die het meeste belang heeft bij de intensieve
zorgverlening is de hypercoagulabiliteit van de zwangere vrouw. Deze is het gevolg
van de gestegen procoagulantia (de fribrinogeenwaarden kunnen tot 50% stijgen) en
de daling van de fibrinolyse.
Door deze hypercoagulabele toestand heeft een
zwangere of juist bevallen vrouw 5 maal meer kans op een diepe veneuze trombose of
een longembool.
Verder is het toegenomen fibrinogeen voor een groot deel
verantwoordelijk voor de gestegen sedimentatiesnelheid tijdens de zwangerschap.
Hier moet bij de evaluatie van de laboresultaten uiteraard rekening mee gehouden
worden. (Yeomans and Gilstrap III, 2005)
Bij het respiratoir stelsel zien we een toename van de longventilatie met 40%. Deze
toename is het gevolg van een gestegen ademhalingvolume - en dus niet van een
hoger ademhalingsritme – onder invloed van het respiratoir stimulerend effect van
progesteron. De toegenomen longventilatie resulteert in een gedaalde arteriële CO₂
druk (PaCo₂) tot 30 mmHg. Hier dienen we van op de hoogte te zijn bij de arteriële
bloedgasanalyse van een zwangere vrouw. (Shapiro, 2006)
In het renaal stelsel hechten we het meeste belang aan de hogere glomerulaire filtratie
en renale plasmaflow. De glomerulaire filtratie kan met 50% vermeerderen. Bijgevolg
stijgt ook de creatinine klaring en de maximale waarde voor een normale hoeveelheid
creatinine zakt tot 0,8 mg/dl.
De beoordeling van serumwaarden dient voorzichtig te
gebeuren: creatininewaarden die bij een niet-zwangere als normaal beschouwd
worden, kunnen bij een obstetrische patiënte reeds wijzen op significant nierfalen.
Ook bij het toedienen van medicatie moet rekening gehouden worden met deze
gestegen nierfunctie. Serumconcentraties van bepaalde farmaca kunnen erg laag zijn
INLEIDING
6
tijdens de zwangerschap, zowel door de gestegen glomerulaire filtratie als door de
bloedvolume expansie. (Lapinsky et al., 1995)
Tenslotte bespreken we nog de wijziging in het gastro-intestinaal stelsel die het
meeste invloed heeft op de hulpverlening op de IZ, namelijk de vertraagde
maaglediging. Dit is het gevolg van een progesteron-gerelateerde verandering in de
relaxatie van de gladde spiercellen. Door deze hypomotiliteit verhoogt de kans op een
aspiratie tijdens algemene narcose. Verder kan het serum albumine gedaald zijn met
25% tot 30%, te wijten aan het toegenomen bloedvolume. We dienen hier rekening
mee te houden bij het toedienen van eiwitgebonden medicatie. (Yeomans and Gilstrap
III, 2005)
Bij het interpreteren van fysiologische parameters dienen we dus aandachtig te zijn en
rekening te houden met deze zwangerschapsgeïnduceerde fysiologische aanpassingen,
aangezien ze de diagnose en therapie drastisch kunnen beïnvloeden.
Nogmaals benadrukken we het belang van een goede samenwerking tussen de staf
van de IZ en de gynaecologen.
2.5. Near-miss mortaliteit
In de westerse wereld zien we steeds minder overlijdens van de moeder ten gevolge
van een gecompliceerde zwangerschap. Volgens de WHO bedraagt de maternele
sterfte in ontwikkelde landen momenteel nog 5 tot 10 per 100.000 levende geboortes.
Door deze sterke daling is de maternele mortaliteit niet langer een adequate indicator
voor het evalueren van de kwaliteit van de obstetrische zorgverlening. Op basis van
de analyse van deze eerder zeldzaam voorkomende indicator is het niet mogelijk om
te determineren waar precies extra inspanningen moeten geleverd worden ter
verbetering van de obstetrische zorg. (Mahutte et al., 1999)
Het zou jaren duren
vooraleer voldoende data verzameld zijn om een analyse mogelijk te maken waaruit
relevante klinische besluiten kunnen getrokken worden. De maternele mortaliteit is
bijgevolg ontoereikend voor het opstellen van adequate richtlijnen. (Baskett, 2008)
INLEIDING
7
Verder stellen we vast dat de patiënten die op de IZ overlijden niet representatief zijn
voor de doorsnee zwangere vrouw die op de IZ terecht komt. De maternele mortaliteit
wordt
deels
bepaald
door
zeldzame
complicaties.
Andere
potentieel
levensbedreigende aandoeningen worden op basis van deze indicator echter
onderschat doordat ze minder vaak leiden tot een overlijden.
Er is bijgevolg een
discrepantie tussen de ziektebeelden die leiden tot maternele mortaliteit en tot
maternele morbiditeit. (Van Roosmalen and Zwart, 2009)
Omwille van voorgaande redenen hechten we nu meer belang aan de ‘near-miss’
mortaliteit, een indicator die gepaard gaat met majeure maternele morbiditeit. Deze
indicator stelt grotere groepen beschikbaar voor anaylse en maakt een betere
inschatting mogelijk van de kwaliteit van de obstetrische zorgverlening.
In
tegenstelling tot de maternele mortaliteit, is een evaluatie van de ‘near-miss’ wel in
staat de grootste knelpunten te detecteren. Op basis hiervan kan dan beslist worden
waar extra aandacht nodig is ter bevordering van de obstetrische gezondheidszorg.
De nood van een obstetrische patiënt aan kritische zorgverlening - meer concreet de
transfer naar een IZ-afdeling - wordt beschouwd als een belangrijk klinisch criterium
voor de ‘near-miss’.
(Demirkiran et al., 2003)
Deze indicator vormt dan ook het
uitgangspunt van onze scriptie: we gaan na welke zwangere of pas bevallen vrouwen
nu precies op de IZ-eenheid worden opgenomen.
INLEIDING
8
3. METHODOLOGIE
Aanvankelijk startte deze scriptie als een literatuuronderzoek met als titel „Maternal
Intensive Care in België‟. Dit onderwerp hadden we gekozen uit een lijst waarop alle
mogelijke voorstellen voor een literatuurstudie weergegeven werden. Op de lijst stond
reeds vermeld dat dit onderwerp kon uitgebreid worden tot een onderzoeksproject,
wat ons van bij het begin een interessante optie leek.
Eerst verzamelden alle studenten - ook een aantal studenten vroedkunde hadden het
onderwerp
‘Maternal
Intensive
Care
in
België’
toegewezen
gekregen
-
achtergrondinformatie om een duidelijker beeld te krijgen over wat MIC precies inhield.
Bij deze zoektocht in de internationale literatuur kregen we hulp van Mevr. A. Van
Parys. Vervolgens vond een bijeenkomst plaats met de promotor, co-promotoren en
studenten waarbij overlegd werd in welk deelaspect van MIC iedere student zich zou
verdiepen.
Dit om overlapping tussen de verschillende eindwerken te vermijden. Er
was zowel interesse voor de psychologische, financiële, praktische als de medische
kant. Deze scriptie kadert dus in een breder onderzoek naar MIC.
Er werd aangebracht dat het interessant zou zijn om de relatie tussen de MIC en de IZ
nader te bekijken, aangezien er momenteel geen echt overzicht is van de interactie
tussen de MIC-afdeling en de IZ-afdeling op het UZ Gent. Deze thesis kreeg een
meer concrete vorm en werd uitgebreid naar een onderzoek met als titel
‘Retrospectieve studie van het ziektetraject van de obstetrische patiënt op de dienst
„Intensieve Zorg‟‟.
Voor deze retrospectieve studie was een goedkeuring van het Ethisch Comité vereist.
We dienden zo snel mogelijk een aanvraagformulier en eveneens een informatie- en
waarschuwingsnota in.
Enkele weken later ontvingen we bericht dat het
onderzoeksproject was goedgekeurd. Het nummer van de goedkeuring is 2008/210
en het Belgische registratienummer is B 670 2008 4039.
In deze scriptie stellen we ons de vraag welke zwangere of pas bevallen vrouwen er
op de IZ-eenheid van het UZ Gent terecht komen. Dit doen we door de prevalentie,
pathologie en therapie na te gaan aan de hand van de dossiers van de IZ-dienst. Om
METHODOLOGIE
9
deze reden achtten we het goed ook een staflid van de IZ te betrekken bij deze
scriptie, die uitgaat van de dienst Uro-gynaecologie. Er volgde een overleg met Dr. J.
Nollet waarin zij zich akkoord verklaarde als co-promotor mee te werken.
In deze retrospectieve studie onderzoeken we het ziektetraject van de obstetrische
patiënt op de IZ-afdeling van het UZ Gent. Het is een beschrijvende analyse die een
overzicht geeft van welke zwangere of pas bevallen vrouwen nu precies op IZ
belanden. Hiervoor hebben we ons gebaseerd op de medische dossiers van alle
zwangere vrouwen en de patiënten tot 6 weken postpartum die zijn opgenomen op de
IZ van het UZ Gent van 1 januari 2007 tot en met 31 december 2007.
dossieranalyse beperkt zich tot 24 casussen.
Deze
Zowel de opnames op de
(neuro)chirurgische en medische intensieve zorgen, als de opnames op de
hartbewaking zijn verwerkt in de studie.
Na een chirurgische ingreep liggen patiënten nog voor een drietal uur op de PACU
(Post Anethesia Care Unit) ter observatie. De PACU-opnames voor postoperatieve
monitoring van obstetrische patiënten zijn niet in deze studie verwerkt. We gaan
namelijk op zoek naar de near-miss mortaliteit - meer bepaald een IZ-opname wegens
de nood aan kritische zorgverlening - en dit is niet van toepassing voor een PACUopname.
In het weekend sluit de PACU-afdeling echter. Om praktische redenen
worden dan enkele IZ-bedden soms als PACU-bedden gebruikt. Dit was in 2007 het
geval voor 6 patiënten. Zij lagen gedurende 3 uur op de IZ-afdeling ter observatie en
waren opgenomen na een sectio caesarea of na een laparotomie omwille van een
extra-uteriene zwangerschap en het verwijderen van een intra-abdominaal compres.
Na een drietal uur konden ze allemaal vlot en zonder verwikkelingen terug naar de
materniteitsafdeling worden gebracht. Deze 6 patiënten zijn uit de dataset verwijderd.
Uiteindelijk hebben we 24 personen weerhouden.
Er is gestreefd naar een zo volledig mogelijke registratie.
Om een grondige
dossierstudie te bekomen werden zowel de dossiers van de dienst Gynaecologie, de
dienst IZ als de dienst Hartbewaking opgevraagd. De IZ-gegevens zijn opgevraagd
vanuit IZIS (Intensieve Zorg Informatie Systeem) met de hulp van Mevr. A. Boecks.
De registratie van Hartbewaking behoort echter niet tot de administratie van IZ,
METHODOLOGIE
10
waardoor de 3 patiënten opgenomen op Hartbewaking niet terug te vinden waren in
IZIS.
De dienst Hartbewaking gaf toestemming voor het vrijgeven van de nodige
gegevens.
In de dossierstudie zijn volgende data verzameld:
maternele leeftijd, graviditeit,
zwangerschapsduur, timing van de IZ opname (antepartum versus postpartum),
obstetrische voorgeschiedenis, verloop van de bevalling, medische antecedenten en
primaire diagnose (ziekteproces dat de kritieke toestand veroorzaakte). Alle
interventies die gebeuren tijdens de IZ-opname van de patiënten worden beschreven:
monitoring van de verschillende orgaansystemen, medicamenteuze therapie en
mechanische orgaanondersteunende therapie (intra-aortic ballon pomp (IABP),
mechanische ventilatie, dialyse). Vervolgens worden de verblijfsduur op de IZ en de
maternele
en
neonatale
outcome
besproken.
De
maternele
leeftijd
en
zwangerschapsduur hebben we geanalyseerd met SPSS (Statistical Package for the
Social Sciences).
Hierbij zijn de resultaten genoteerd als het gemiddelde ± de
standaarddeviatie. De overige data zijn handmatig uitgerekend. Bijgevolg zijn in deze
retrospectieve dossieranalyse alle resultaten louter beschrijvend. Tenslotte gaan we
na welke relatie er bestaat tussen de MIC en de IZ. Hierbij kijken we naar de criteria
die gehanteerd worden bij het doorverwijzen, welke praktische zaken er bij een
doorverwijzing moeten gebeuren en hoe de communicatie tussen de beide diensten
verloopt. Dit doen we aan de hand van een bevraging aan de behandelende artsen.
Internationale literatuur ter vergelijking van de bekomen resultaten werd opgezocht op
Pubmed aan de hand van de volgende zoektermen: obstetric critical care, near-miss
mortality, maternel morbidity, critical illness in pregnancy, maternal intensive care...
Hierbij hebben we ons hoofdzakelijk geconcentreerd op de meest recente artikels.
METHODOLOGIE
11
4. RESULTATEN
Gedurende de periode van 1 januari 2007 tot en met 31 december 2007 zijn 24 ernstig
zieke obstetrische patiënten opgenomen op de IZ van het UZ Gent.
Dit is 0,4%
(24/5574) van alle IZ-opnames in deze periode.
Verder zien we dat het UZ Gent 1766 obstetrische opnames behandelde in 2007,
waarbij er sprake was van 1467 unieke patiënten. Bij 299 patënten was er bijgevolg
meer dan 1 opname geïndiceerd. Bij 1,4% (24/1766) van de obstetrische opnames
was een IZ-opname vereist.
In deze thesis trachten we een overzicht te krijgen van welke zwangere of pas
bevallen vrouwen er nu precies op de IZ terecht komen. Dit doen we aan de hand van
een bespreking van een aantal data, die we in 4 groepen hebben ingedeeld: de
obstetrische gegevens, de diagnostische gegevens, de IZ-interventies en de outcome.
Daarna volgt een uiteenzetting van de wisselwerking tussen de IZ-afdeling en de MICafdeling.
4.1. Obstetrische gegevens
Eerst en vooral wensen we een globaal beeld te krijgen van de obstetrische patiënten
waarbij een IZ-opname geïndiceerd is. Dit doen we door volgende parameters na te
gaan: maternele leeftijd, graviditeit, obstetrische voorgeschiedenis, timing van de IZopname (antepartum versus postpartum), zwangerschapsduur, wijze van verlossing en
transfer.
4.1.1. Maternele leeftijd
De gemiddelde maternele leeftijd is 32 ± 5 jaar, de jongste patiënte was 23 jaar en de
oudste 44 jaar. 7 patiënten (29%, 7/24) waren ouder dan 35 jaar. Hierbij zien we dat
de patiëntenpopulatie voornamelijk is vertegenwoordigd door jonge moeders.
RESULTATEN
12
4.1.2. Graviditeit
De meeste patiënten waren multigravida (71%, 17/24). Slechts 7 patiënten waren
primigravida (29%, 7/24).
4.1.3. Obstetrische voorgeschiedenis
Bijna 2/3 van de patiënten (63%, 15/24) ondervond moeilijkheden in het verloop van
hun zwangerschap(pen). Hierbij zagen we ofwel problemen bij de zwangerschap in
2007 ofwel in een of meer voorgaande.
2 patiënten hadden in het verleden een
spontane abortus gehad in het eerste trimester. 1 van hen had bij elk van haar 4
zwangerschappen, volgend op haar miskraam, een preventieve cerclage ondergaan
omwille van cervixinsufficiëntie. Deze was doeltreffend en de patiënte beviel telkens
vlot en ongecompliceerd. Bij haar laatste zwangerschap in 2007 was opnieuw een
cerclage aangewezen en volgde er op 36 weken een spoedsectio wegens eclampsie.
Bij 1 patiënte werd in de voorgeschiedenis een mors in utero e causa ignota
weerhouden. 2 patiënten hadden last van preterme contracties en 2 patiënten kregen
met PPROM (Preterm Premature Rupture Of Membranes) te kampen. Bij PPROM is
er sprake van gebroken vliezen zonder contracties en dit voor een gestatie van 37
weken. 3% van de zwangerschappen wordt hiermee gecompliceerd en 1/3 van de
preterme geboortes valt hieraan toe te schrijven. (Canavan et al., 2004) Verder werd
er 1 patiënte met zwangerschapsdiabetes, 1 patiënte met zwangerschapshypertensie
en 1 patiënte met vruchtwaterverlies gezien.
Tenslotte hadden 5 patiënten
preëclampsie, waarbij hypertensie en proteïnurie op de voorgrond stonden.
De overige 9 patiënten kenden geen problemen tijdens het verloop van hun
zwangerschap(pen). Hier is een blanco obstetrische anamnese terug te vinden.
We stellen vast dat enkel bij de 5 patiënten met preëclampsie de obstetrische
antecedenten bijdragen tot de IZ-opname. Deze patiënten werden namelijk na hun
sectio caesarea op de IZ opgenomen ter observatie van de hemodynamsische
parameters.
Indien nodig werd de hypertensie medicamenteus onder controle
gebracht. Wanneer er zich geen verwikkelingen voordeden, konden de patiënten na 1
dag naar de MIC-afdeling worden verwezen. Bij 3 patiënten was het herstel echter wel
RESULTATEN
13
gecompliceerd, waardoor ze pas na enkele dagen voldoende gestabiliseerd waren om
de IZ-afdeling te kunnen verlaten.
Hun ziekteverloop wordt verder besproken in
paragraaf 4.2.2. Bij de overige patiënten lagen de obstetrische antecedenten niet aan
de basis van de IZ-opname.
We dienen hierbij nog te vermelden dat de meeste van hoger genoemde
aandoeningen weliswaar gaan aanleiding geven tot een IZ-opname, maar wel tot een
MIC-opname.
Zowel bij patiënten met preterme contracties, PPROM, vrucht-
waterverlies, zwangerschapsdiabetes, zwangerschapshypertensie en preëclampsie
kan een MIC-opname aangewezen zijn.
Op de MIC-afdeling kunnen deze
risicozwangerschappen van nabij worden opgevolgd. Bij de detectie van maternele
en/of foetale nood kan er snel en adequaat gereageerd of doorverwezen worden.
4.1.4. Timing van de IZ-opname en zwangerschapsduur
De gemiddelde zwangerschapsduur is 32 ± 7 weken. Voor de verdere bespreking
maken we een onderscheid tussen de antepartum- en de postpartum-opnames. Deze
laatste groep delen we vervolgens onder in de aterme en preterme bevallingen.
1) Antepartum
29% (7/24) van de patiënten werd antepartum opgenomen.
De gemiddelde
zwangerschapsduur bij deze groep is 28 ± 10 weken, waarbij er een variatie van 9 tot
38 weken was. Er waren diverse redenen tot opname.
Chirurgie was bij 2 patiënten de aanleiding tot opname.
Deze patiënten werden
opgenomen ten gevolge van een moeizaam herstel van een appendectomie en van
een laparotomie wegens een paralytische ileus.
4 vrouwen waren omwille van medische redenen op de IZ terecht gekomen: een
pneumonie, een epileptisch insult te wijten aan hypoglycemie bij een diabetespatiënte,
een status astmaticus en een subarachnoïdale bloeding.
RESULTATEN
14
Tenslotte was er ook 1 obstetrische oorzaak voor de IZ-opname.
Deze laatste
patiënte was reeds 38 weken zwanger en werd opgenomen omwille van peripartum
cardiomyopathie.
2) Postpartum
De opname gebeurde postpartum bij 71% (17/24) van de patiënten. De gemiddelde
zwangerschapsduur hier was 34 ± 4 weken, waarbij het aantal weken varieerde van
26 tot 41. De overgrote meerderheid (13 patiënten) werd onmiddellijk na de partus op
de IZ opgenomen (op dag 0). 2 vrouwen volgden op dag 1 en vervolgens nog 2
patiënten op dag 3 en dag 9.
Om een beter overzicht mogelijk te maken, hebben we de groep verder onderverdeeld
in patiënten die preterm en aterm bevallen zijn. Een postterme partus was bij de 24
casussen niet van toepassing.
Voor deze differentiatie hebben we de WHO-
classificatiecriteria (World Health Organization) gehanteerd: een bevalling na een
zwangerschapsduur van 37 tot 42 weken wordt als een aterme partus beschouwd.
Aterme partus
Slechts 7 van de postpartum opgenomen patiënten bevielen aterm. Na de partus
werden er 6 omwille van een obstetrische reden opgenomen op de IZ en slechts 1
patiënte op basis van een medische indicatie. Bij de obstetrische oorzaken waren er
opvallend veel postpartum hemorraghieën de aanleiding voor de IZ-opname (4/6).
Verder was er nog 1 patiënte met postpartum koorts en 1 patiënte met het HELLPsyndroom die na haar sectio op de IZ belandde. De vrouw met de medische opnameindicatie werd wegens hypertensie en hartdecompensatie
dringend naar de IZ
verwezen.
RESULTATEN
15
Preterme partus
De overige 10 postpartum-patiënten werden opgenomen na een preterme partus. De
redenen tot opname bij deze groep waren uiteenlopend: 5 obstetrische, 3 medische en
2 chirurgische indicaties.
We stellen vast dat alle obstetrische indicaties uitgezonderd 1 dezelfde waren: een IZopname na een sectio caesarea bij patiënten met preëclampsie. Na de partus worden
deze patiënten op de IZ hemodynamisch gemonitord en wordt er gestreefd naar een
optimale tensiecontrole.
In sectie 4.1.3 zagen we reeds dat de obstetrische
voorgeschiedenis van deze patiënten bijdraagt tot een IZ-opname onmiddellijk na de
partus. Nu kunnen we hieraan toevoegen dat patiënten met preëclampsie die na hun
sectio caesarea op de IZ terecht kwamen, vaak preterm bevallen zijn.
Dit is niet
verwonderlijk wetende dat preëclampsie een verhoogd risico geeft op vroeggeboorte.
De behandeling van een zwangere vrouw met preëclampsie is niet eenvoudig: de
risico’s voor de moeder en die voor de foetus moeten tegen elkaar afgewogen worden.
De maternele risico’s bestaan uit ernstige hypertensie en proteïnurie die uiteindelijk
kunnen leiden tot multipel orgaan falen. De foetale risico’s zijn prematuriteit met kans
op respiratoir falen en ernstige intracraniële hemorraghieën. (Churchill and Duley,
2002) Dit kan de nodige dilemma’s met zich meebrengen bij de beslissing of er al dan
niet een expectatieve houding aangenomen wordt.
Indien er vroeg in de
zwangerschap problemen optreden, wordt er getracht conservatieve maatregelen te
nemen, met als doel de duur van de zwangerschap zoveel mogelijk te verlengen. Dit
om maximale longrijping van de foetus mogelijk te maken. Bij ernstige preëclampsie is
conservatieve therapie echter vaak ontoereikend en moet er toch worden overgegaan
tot een verlossing. Dikwijls leidt dit tot een preterme sectio, waarna de moeder op de
IZ wordt opgenomen ter observatie tot de soms torenhoge bloeddrukwaarden en
andere vitale parameters terug gestabiliseerd zijn. Dit was het geval bij alle 4 de
patiënten, die een sectio caesarea hebben ondergaan op 26 weken, op 31 weken en 2
op 32 weken. Bij ernstige preëclampsie met een gestatie van 34 weken of langer
wordt een ander beleid gevolgd:
hier is een onmiddellijke verlossing de veiligste
oplossing. Geen van de patiënten kwam in aanmerking voor dit beleid. (Sibai and
RESULTATEN
16
Barton, 2007)
De vijfde obstetrische reden tot opname was een peripartaal
toegenomen mitralisinsufficiëntie.
Bij de medische oorzaken voor IZ-opname zagen we 3 patiënten met een pneumonie,
een streptococcus pyogenes infectie ter hoogte van de voet en een hartpatiënte die de
eerste dag na de sectio caesarea nauwkeurig gemonitord werd.
Er lagen ook 2 patiënten op basis van chirurgische argumenten op de IZ-afdeling: een
patiënte met moeizaam herstel na drainage van een intra-orbitaal abces en een
patiënte met hypoxie na een sectio caesarea.
4.1.5. Wijze van verlossing
Bij de bespreking van de verlossingswijze werden vanzelfsprekend enkel de 17
postpartum-opnames in beschouwing genomen.
88% (15/17) van de patiënten
onderging een sectio caesarea en slechts 12% (2/17) bracht met een vaginale
verlossing de baby ter wereld.
De 2 vaginale partussen liepen vlot en ongecompliceerd - respectievelijk op 37 weken
en op 38 weken - na een spontane arbeid.
Bij de patiënten met een sectio caeserea telden we 13 primaire en 2 secundaire
sectio’s. Bij de meerderheid van de primaire sectio’s (8/13) stelden we vast dat de
indicatie voor de primaire sectio caesarea verband hield met de reden van de IZopname. 5 patiënten met preëclampsie, waarvan 4 ook aan het HELLP-syndroom
leden, werden na de sectio op de IZ opgenomen ter observatie en eventuele
behandeling van hun hypertensieve status. Bij 4 van hen werd de sectio dringend
uitgevoerd naar aanleiding van deterioratie van de maternele toestand. Slechts 1 van
hen bleef gedurende de hele zwangerschap hemodynamisch stabiel, hetgeen
resulteerde in een electieve sectio op 38 weken. Verder werd er nog een primaire
sectio verricht bij een gekende hartpatiënte, een patiënte met een streptococcous
pyogenes infectie ter hoogte van de voet en een patiënte met een intra-orbitaal abces.
Ook bij deze 3 vrouwen gebeurde de sectio telkens omwille van de achteruitgaande
maternele conditie en dit vormde telkens de aanleiding voor de IZ-opname. De 5
RESULTATEN
17
overige primaire sectio’s hielden geen verband met de reden van de IZ-opname.
Deze werden verricht omwille van een solutio placentae en dreigende foetale nood,
PPROM, preterme contracties en tweemaal electief door een stuitligging.
De 2 indicaties voor een secundaire sectio waren verschillend.
Bij een patiënte met
diabetes gravidarum verrichtte men de sectio wegens een niet vlottende bevalling: er
was onvoldoende ontsluiting en deterioratie van de maternele toestand. De tweede
patiënte onderging een sectio na een gefaalde vacuümextractie.
4.1.6. Transfer
46% (11/24) van de patiënten werd vanuit de MIC-afdeling van het UZ getransfereerd
naar de IZ-afdeling. Zij belandden hier allemaal na een sectio door preëclampsie (3
patiënten), hartdecompensatie na een hypertensieve crisis, gedaalde saturatiewaarden, een streptococcus pyogenes infectie ter hoogte van de voet, een drainage
van een intra-orbitaal abces, een pneumonie, een postpartum hemorraghie (2
patiënten) en vooraf gekend hartlijden. We stellen vast dat er zowel obstetrische,
medische als chirurgische argumenten aanleiding gaven tot een transfer van de MICafdeling naar de IZ-afdeling.
5 patiënten (21%, 5/24) werden via de spoeddienst rechtstreeks op de IZ opgenomen.
3 van de 5 redenen tot opname waren van medische aard: een epileptisch insult bij
een diabetespatiënte, een subarachnoïdale bloeding en een status astmaticus. Bij 1
patiënte lag een chirurgische complicatie - meer bepaald blijvende pijnklachten na een
appendectomie - aan de basis van de opname. De vijfde patiënt was opgenomen
wegens een obstetrische indicatie, namelijk postpartum koorts en sepsis.
patiënten
verkeerden
ofwel
in
kritieke
toestand
ofwel
in
een
Al deze
potentieel
levensbedreigende conditie waarbij strikte monitoring aan de orde was.
Een
rechtstreekse IZ-opname was bijgevolg aangewezen.
Tenslotte werden 8 patiënten (33%, 8/24) vanuit een ander ziekenhuis overgebracht
naar de IZ-dienst van het UZ Gent.
Dit gebeurde zowel wegens medische als
organisatorische redenen. 2 patiënten met het HELLP-syndroom zijn na hun sectio
RESULTATEN
18
caesarea vanuit een perifeer ziekenhuis overgebracht met een leverruptuur en een
subcapsulair leverhematoom. 2 andere patiënten zijn ook vanuit de periferie naar het
UZ gebracht omwille van een postpartum hemorraghie die niet onder controle te
krijgen was. De overige 4 patiënten zijn getransfereerd op basis van organisatorische
overwegingen. 2 vrouwen lagen op de IZ-afdeling van een ziekenhuis waar geen NICafdeling (Neonatal Intensive Care) aanwezig was. Wegens neonatale asfyxie werden
hun baby’s getransfereerd en opgenomen op de NIC van het UZ Gent, waar er
adequate zorg kan verleend worden aan premature neonaten. De moeders werden
mee doorverwezen om bij hun pasgeboren kind te zijn en ze werden opgenomen op
de IZ-afdeling. Een andere patiënte met een hoogrisicozwangerschap werd reeds
vóór de partus getransporteerd naar het UZ Gent om dezelfde reden, namelijk de
aanwezigheid van een NIC-afdeling.
De laatste patiënte werd vanuit het UZ
Antwerpen verwezen naar de IZ-dienst van het UZ Gent wegens plaatsgebrek op hun
eigen IZ-afdeling.
4.1.7. Overzicht
Er wordt geconcludeerd dat de meerderheid van de obstetrische patiënten op de IZafdeling jong en multigravida waren.
De meeste opnames gebeurden preterm en
postpartum.
Tabel 1: Obstetrische kenmerken van de patiënte op de IZ
Gemiddelde ± standaarddeviatie
Maternele leeftijd
Zwangerschapsduur
RESULTATEN
32 ± 5 jaar
32 ± 5 weken
19
Tabel 2: Obstetrische kenmerken van de patiënte op de IZ
Graviditeit
Timing IZ-opname
Aantal (N=24)
Percentage
Primigravida
7
29%
Multigravida
17
71%
Antepartum
7
29%
Postpartum
17
71%
4.2. Diagnostische gegevens
Hierbij bespreken we achtereenvolgens de eventuele medische antecedenten en de
primaire diagnose. Onder de primaire diagnose verstaan we het ziekteproces dat
verantwoordelijk is voor de kritieke toestand die tot de IZ-opname geleid heeft.
Medische antecedenten kunnen echter ook een relevante bijdrage leveren bij de
ontwikkeling van een kritieke (potentieel) levensbedreigende aandoening en worden
bijgevolg ook hier behandeld.
4.2.1. Medische antecedenten
Bij 1/4 van de patiënten (25%, 6/24) werd een vroegere medische ingreep of
onderliggend lijden weerhouden uit de anamnese.
Deze medische antecedenten
droegen bij 5 van de 6 patiënten bij tot de IZ-opname ( 21%, 5/24).
Bij 1 patiënte was er sprake van een onderliggend renaal probleem, meer bepaald een
schrompelnier.
Gedurende de hele zwangerschap heeft zij hier echter geen
moeilijkheden bij ondervonden.
De oorzaak voor haar IZ-opname (postpartum
hemorraghie) werd niet beïnvloed door dit renaal lijden.
1 van de patiënten had in 2004 een gastric bypass laten uitvoeren. Een jaar later werd
bij deze vrouw een slechte algemene toestand vastgesteld en werd er een
gewichtsverlies van 80 kg genoteerd. Er volgde een laparoscopie die adhesies van de
dunne darm aan het licht bracht, waarna een adhesiolyse en een reanastomose werd
verricht.
Nog eens 2 jaar later kreeg deze patiënte een acuut abdomen bij een
RESULTATEN
20
zwangerschapsduur van 30 weken. Er was een stenose van de Y-anastomose en
beginnende ischemie. De diagnose van een paralytische ileus werd gesteld. Er werd
nogmaals een laparoscopie uitgevoerd waarbij de anastomose gereseceerd en een
nieuwe jejunostomie aanlegd werd. Vervolgens werd de patiënte naar de IZ gebracht
waar ze gemonitord en verzorgd werd.
Chronische hypertensie was aanwezig bij 1 patiënte. Gedurende de zwangerschap
stelden zich geen problemen, maar 3 dagen postpartum was er een toenemende
dypneu detecteerbaar ten gevolge van een cordecompensatie. De patiënte werd op
de IZ opgenomen.
1 van de vrouwen was gekend met een congenitale hartafwijking, meer bepaald een
univentriculair hart. Op kinderleeftijd had zij een Fontan procedure (cavopulmonaire
anastomose) ondergaan.
groot risico.
Voor dergelijke patiënten vormt een zwangerschap een
Er dient rekening gehouden te worden met een vertraagde veneuze
circulatie en een gestoorde stolbaarheid. Hierdoor geeft hormonale stimulatie een
verhoogd risico op trombosevorming. Een zwangerschap houdt een additioneel risico
voor de moeder in als gevolg van de hemodynamische weerslag op het monoventrikel.
De meest gevreesde complicaties bij deze patiënte zijn dus een toegenomen veneuze
congestie en een deterioratie van de ventriculaire functie. Tijdens de zwangerschap is
een strikte cardiale opvolging aangewezen, bij voorkeur door een cardioloog die
vertrouwd is met patiënten met een congenitale hartafwijking. (Buckland and Pickett,
2000)
Bij 1 patiënte was op kinderleeftijd astma vastgesteld.
Zij gebruikte geen
onderhoudsmedicatie en kon zich behelpen met salbutamol puffs. Het effect van een
zwangerschap op het verloop van astma is onvoorspelbaar: bij 1/3 van de
astmapatiënten is er een verbetering, bij 1/3 is er een verslechtering en bij 1/3 bijft de
astma ongewijzigd. (Hanania and Belfort, 2005) In een vorige zwangerschap had deze
patiënte wel een astma-aanval gedaan. De reden tot opname bij de zwangerschap in
2007 was een plotse astma-exacerbatie waarna een hartstilstand volgde.
RESULTATEN
21
Er was 1 patiënte met diabetes mellitus type 1 die naar aanleiding van een epileptisch
insult ten gevolge van een hypoglycemie werd opgenomen op de IZ-afdeling. Een
zwangerschap is een diabetogene status waarbij er een relatieve insulineresistentie
heerst. Onder invloed van placentaire hormonen vermindert ook de werkzaamheid
van insuline. Omwille van deze redenen is er tijdens de zwangerschap een verhoogde
insulinebehoefte. (Carroll and Yeomans, 2005)
Insulinetherapie wordt tijdens de
zwangerschap bij voorkeur gegeven door middel van een subcutane insulinepomp,
wat een strikte glycemiecontrole mogelijk maakt. Dit reduceert het risico op maternele
en foetale complicaties.
4.2.2. Primaire diagnose
Het ziekteproces dat aan de basis ligt voor de IZ-opname wordt naargelang de aard
van de aandoening ingedeeld in 3 groepen: obstetrische, medische en chirurgische
redenen tot opname.
Bij de obstetrische indicaties worden de ziekteprocessen genoteerd die direct aan de
zwangerschap zijn gerelateerd.
Dit kunnen zowel antepartum- als postpartum-
opnames zijn waarbij de kritieke toestand van de moeder een rechtstreeks gevolg is
van de zwangerschap. Bij de medische oorzaken zien we ziektebeelden die ook bij
niet-zwangere patiënten kunnen voorkomen. De zwangere of net bevallen vrouw is
echter extra kwetsbaar voor bepaalde aandoeningen en bij beginnende symptomen
van een potentieel ernstig ziektebeeld dient er kort op de bal gespeeld te worden.
Wanneer bij een obstetrische patiënte het herstel na een operatie moeizaam verloopt
en er extra zorg en monitoring aangewezen is, wordt dit genoteerd als een
chirurgische reden voor een IZ-opname.
1) Obstetrische redenen tot opname
In de helft van de gevallen (50%, 12/24) gebeurde de IZ-opname naar aanleiding van
een obstetrisch probleem. Hierbij zagen we slechts 1 antepartum-opname, de overige
11 patiënten werden postpartum opgenomen.
RESULTATEN
22
Preëclampsie
5 patiënten met preëclampsie kwamen na hun sectio caesarea op de IZ-afdeling
terecht.
Preëclampsie is een zwangerschapsspecifieke systeemaandoening die
resulteert in arteriële vasospasmen, endotheelschade en verminderde perfusie van de
lichaamsweefsels. 2% tot 7% van de zwangerschappen bij nulliparae wordt met deze
aandoening gecompliceerd. Hypertensie en proteïnurie zijn de klassieke tekenen die
hierbij op de voorgrond staan. (Sibai et al., 2005) De hypertensie wordt gedefinieerd
als een diastolische bloeddruk van 90 mmHg of meer, de protëinurie als minimum 300
mg in een urinecollectie van 24 uur.
De patiënten kunnen zich presenteren met
hoofdpijn, visusstoornissen, epigastrische pijn of oedemen. (Vidaeff et al., 2005)
Een patiënte met preëclampsie lag op de IZ-afdeling omwille van de ontwikkeling van
febris e causa ignota. Er werd een vlotte tensiecontrole bekomen en de infectieuze
parameters daalden snel na de toediening van antibiotica. De patiënte keerde na 2
dagen in goede algemene toestand terug naar de MIC-afdeling. 4 van de 5 patiënten
leden aan het HELLP-syndroom (Hemolysis, Elevated Liver enzymes, Low Platelets).
Dit is een progressieve aandoening gekenmerkt door hemolyse, levercelnecrose met
gestegen leverenzymen en verbruik van bloedplaatjes. Het HELLP-syndroom komt bij
ernstige preëclampsie voor in 10% tot 20% en gaat niet onfrequent gepaard met
ernstige complicaties. (Haram et al., 2009) De vaststelling dat een groot deel van de
patiënten met preëclampsie die op de IZ liggen ook aan het HELLP-syndroom lijden, is
bijgevolg niet verrassend.
Vaak wordt het HELLP-syndroom voorafgegaan door
excessieve gewichtstoename en gegeneraliseerde oedemen. De typische symptomen
waarmee de patiënten zich presenteren zijn nausea, braken en epigastrische pijn
omwille van de leverkapselspanning.
frequent voor.
Hoofdpijn en visusstoornissen komen ook
2 patiënten verbleven gedurende 1 dag op de IZ.
Hun bloeddruk
normaliseerde vlot, zonder toediening van antihypertensiva, waarna ze werden
doorverwezen naar de MIC-afdeling. De 2 andere patiënten met het HELLP-syndroom
verkeerden in een meer kritieke toestand. Zij kregen te kampen met zeldzame doch
erg ernstige complicaties van het HELLP-syndroom: een subcapsulair leverhematoom
en een leverruptuur.
De patiënte met het subcapsulair leverhematoom werd
opgenomen met een postoperatieve hypertensieve crisis (waarden tot 230/130 mmHg)
RESULTATEN
23
die medicamenteus onder controle gekregen werd. Ze werd nog een aantal dagen
verder opgevolgd waarbij een stabiel hematocriet en een snelle daling van de
transaminasen vastgesteld werd.
De patiënte met de leverruptuur onderging een
primaire sectio en werd vervolgens ter observatie naar de IZ doorverwezen, aangezien
er op het ogenblik van de partus geen actieve bloeding was.
Hier werd een
expectatieve houding aangenomen: er zou pas tot een embolisatie of chirurgie
overgaan worden indien de patiënt instabiel werd. De patiënte bleef echter stabiel en
na 5 dagen kon zij terugkeren naar de MIC-dienst.
Postpartum hemorraghie
Een postpartum hemorraghie vormde bij 4 patiënten de reden tot opname.
Postpartum hemorraghie wordt gedefinieerd als meer dan 500 ml bloedverlies bij een
vaginale bevalling en meer dan 1000 ml bloedverlies bij een sectio caesarea. (Wise
and Clark, 2008) De oorzaken van de bloeding waren tweemaal uterusatonie, een
massieve lekkage langs het sectiolitteken en een vruchtwaterembolie.
Bij 1 patiënte met uterusatonie werden er geen duidelijke bloedingshaarden gevonden.
Zij werd ter observatie op de IZ opgenomen en gezien de stabiele hemodynamische
parameters en hematocrietwaarden mocht zij na een dag de IZ verlaten. Bij de andere
patiënte met uterusatonie was een subtotale hysterectomie verricht wegens
persisterend bloedverlies ondanks conservatieve maatregelen. Postoperatief herstelde
zij snel en na 1 dag werd ze uit de IZ ontslagen. De patiënte met de lekkage langs het
sectiolitteken werd aanvankelijk op de IZ opgenomen na een embolisatie van de A.
uterina. Na enkele uren werd er echter een massief hemoperitoneum vastgesteld ten
gevolge van een lekkage langs het sectiolitteken.
Er werd een dringende
relaparotomie uitgevoerd die resulteerde in een hysterectomie en een linker
adnexectomie.
Postoperatief waren er hoge tensies die medicamenteus onder
controle gebracht werden. Verder stelden er zich geen problemen. Na enkele dagen
was de vrouw voldoende gerecupereerd en zij werd terug naar de MIC-afdeling
gebracht.
RESULTATEN
24
Bij de laatste patiënte was een vruchtwaterembolie de oorzaak van de postpartum
hemorraghie. De bevalling bij deze patiënte verliep vlot en ongecompliceerd maar 20
minuten postpartum werd de vrouw plots heel verward en afwezig. De pols was op dit
moment 30/minuut en de bloeddruk was onmeetbaar.
Kort hierop ontstond een
massieve bloeding waarbij geen duidelijke oorzaak kon worden aangetoond.
vrouw kreeg een eerste hartstilstand 1 uur postpartum.
De
De hemorraghie bleef
aanhouden ondanks diverse uterotonica en bloedtransfusies. De patiënte onderging
nog een hysterectomie, maar overleed tijdens de operatie 5 uur postpartum. Er werd
de vermoedelijke diagnose van een vruchtwaterembolie gesteld en dit werd later met
een autopsie bevestigd. Een vruchtwaterembolie is een zeldzame doch erg ernstige
zwangerschapscomplicatie die voorkomt bij 1/80.000 levende geboortes. Tot 80% van
de patiënten overlijden hieraan. De meeste episodes doen zich voor tijdens de arbeid
of partus, waarbij een gewijzigde mentale status, hypoxie, hypotensie en een
cardiovasculaire collaps de cardinale symptomen zijn. (Moore and Baldisseri, 2005)
Bij deze patiënte kon enkel de hoge maternele leeftijd (44 jaar) als risicofactor
weerhouden worden.
Obstetrische hemorraghie is een belangrijke oorzaak van maternele morbiditeit en
mortaliteit. (Wise and Clark, 2008) Hierbij is postpartum hemorraghie de meest
frequente oorzaak, die dikwijls te wijten valt aan uterusatonie.
Doordat het
myometrium onvoldoende contraheert is er een arteriële bloeding mogelijk vanuit het
placentaire bed. (Lapinsky et al., 1995)
Postpartum koorts en sepsis
Een patiënte werd 9 dagen na haar bevalling opgenomen omwille van postpartum
koorts en sepsis. Enkele dagen na een ongecompliceerde vaginale partus ondervond
de patiënte een stijf gevoel in de onderste ledematen waarvoor Clexane® en
mobilisatie werd gestart. In de daaropvolgende dagen was er echter een progressieve
toename van rode subcutane zwellingen met necrotische zones. De cultuur bracht
een infectie met streptococcus pyogenes (groep A streptokokken) aan het licht. Er
werd een breed spectrum antibioticum toegediend dat een aantal keer werd gewijzigd
RESULTATEN
25
wegens het vermoeden van een surinfectie. Uiteindelijk werd pas met behulp van een
operatieve drainage de infectie onder controle gekregen.
Wereldwijd vormt postpartum koorts en sepsis een van de meest frequente oorzaken
van te vermijden maternale morbiditeit en mortaliteit. Bij ernstige postpartum koorts is
de infectie vaak veroorzaakt door groep A streptokokken, wat ook bij deze patiënte het
geval was. Dikwijls ontwikkelt een postpartum infectie zich pas nadat de patiënte uit
het ziekenhuis ontslagen is, waardoor er veel gevallen pas laattijdig (of niet)
gediagnosticeerd worden. Een urineweginfectie is een vaak voorkomende oorzaak
van een postpartum infectie, maar ook endometritis, mastitis, episiotomie infecties,
wondinfecties en tromboflebitis kunnen aan de oorsprong liggen van postpartum koorts
en sepsis. Vele van voorgenoemde zaken zijn te vermijden. Ondanks een betere
oppuntstelling van het onderzoeksmateriaal, aseptische voorzorgsmaatregelen en een
adequaat antibioticabeleid is er nog steeds ruimte voor verbetering. (Maharaj, 2007)
Obstetrische cardiale belasting
Tenslotte lag bij 2 patiënten een obstetrische cardiale belasting aan de basis van de
IZ-opname. Bij ieder van hen waren er progressief toenemende dyspneuklachten ten
gevolge van een secundaire cordecompensatie.
Een patiënte werd 1 dag na haar sectio naar de IZ getransfereerd wegens snel
progressieve dyspneu met op arteriële bloedgasanalyse een beeld van significante
hypoxemie en hyperventilatie. Met echocardiografie werd een peripartaal toegenomen
mitralisinsufficiëntie met secundaire transiënte hartdecompensatie gediagnosticeerd.
Een mitralisinsufficiëntie wordt doorgaans goed verdragen, maar deze kan tijdens de
zwangerschap toenemen en symptomatisch worden.
Ondanks deze frequent
optredende morbiditeit wordt zelden een materneel overlijden gerapporteerd. (Van
Mook and Peeters, 2005)
Enkel bij de patiënte met peripartum cardiomyopathie was een antepartum-opname
geïndiceerd in de groep van de obstetrische redenen tot opname.
Deze
hoogzwangere patiënte (38 weken) met blanco cardiale antecedenten meldde zich met
dyspneu d’effort die reeds een aantal dagen aanwezig was en die evolueerde naar
RESULTATEN
26
dyspneu in rust. De laatste 2 weken had zij ook last van palpitaties, toenemende
oedemen en een snelle gewichtstoename. Verder ervoer zij in liggende houding een
prikkelhoest en retrosternale druk. Dit beeld van een acute cordecompensatie werd
gedocumenteerd met een sterk gedaalde systolische linker ventrikel functie op
echocardiografie.
Tevens werd er een hypertensie met bloeddrukken tot 170/110
mmHg vastgesteld. Peripartum cardiomyopathie is een zeldzame vorm van hartfalen,
waarbij de diagnose gebaseerd is op 4 klinische criteria. Het hartfalen ontwikkelt zich
in de laatste maand van de zwangerschap of in de eerste 5 maanden na de bevalling
(i).
Er is geen sprake van een voorafbestaande hartziekte (ii) en er kan geen
oorzakelijke factor aangeduid worden (iii).
Tenslotte is er een linker ventrikel
dysfunctie aanwezig (iv). (Shapiro, 2006) De 4 criteria waren vervuld bij deze patiënte
en de diagnose van peripartum cardiomyopathie werd gesteld. Gezien de kritieke
toestand van de patiënt werd er na multidisciplinair overleg beslist tot het verrichten
van een primaire sectio caesarea.
2) Medische redenen tot opname
Bij 1/3 van de patiënten (33%, 8/24) was er sprake van een medische reden tot
opname. Hier waren de antepartum- en postpartum-opnames gelijkmatiger verdeeld:
respectievelijk 4 en 3 patiënten.
Infectie
Een patiënte lag na haar sectio op de IZ wegens een streptococcus pyogenes infectie
ter hoogte van de voet. Pas na voldoende daling van de inflammatoire parameters door middel van een drainage en het plaatsen van een wiek - kon zij van de IZ worden
ontslagen.
2 patiënten - 1 zwangere vrouw en 1 pas bevallen vrouw - werden wegens thoracale
pijn en toenemende dyspnoe opgenomen. Op de IZ werd na het uitsluiten van een
longembolie een pneumonie gediagnosticeerd.
Er werd antibiotica gestart en na
stabilisatie van de respiratoire parameters werden beide patiënten terug naar de MICafdeling
getransfereerd.
RESULTATEN
Door
de
zwangerschapsgeïnduceerde
fysiologische
27
wijzigingen wordt een pneumonie tijdens de zwangerschap minder goed getolereerd.
De elevatie van het diafragma door de zwangere uterus en de hormonale effecten van
progersteron leiden tot een afgenomen reserve in de respiratoire functie. Bij respiratoir
falen is de zwangere patiënte hierdoor minder in staat tot compensatie. Ook is er
tijdens
de
zwangerschap
een
gedaalde
celgemedieerde
immuniteit.
Snelle
diagnosestelling en het onmiddellijk starten van geschikte antibiotica is bij deze
patiënten dan ook van het grootste belang om de ernst en de duur van de pneumonie
zo laag mogelijk te houden. (Goodnight and Soper, 2005)
Cardiaal lijden
Een van de patiënten was een gekende hartpatiënte, zij had namelijk een
univentriculair hart. Bij deze patiënte houdt een zwangerschap een verhoogd risico op
complicaties in, wat reeds werd besproken in paragraaf 4.2.1.
Na een
zwangerschapsduur van 28 weken ging de algemene toestand van de moeder erg
snel achteruit door de zware cardiale belasting. De patiënte leed ook aan PPROM. Er
volgde een electieve sectio caesarea, ondanks prematuriteit van de baby. Door het
cardiaal risicoprofiel werd deze patiënte na de sectio gedurende 1 dag strikt
hemodynamisch gemonitord alvorens terug te mogen naar de MIC-afdeling.
Een cordecompensatie vormde de reden tot opname bij een patiënte met chronische
hypertensie.
Tijdens de zwangerschap had de patiënte diabetes gravidarum
ontwikkeld; de hypertensie had echter geen problemen gesteld. 3 dagen postpartum
kreeg deze vrouw klachten van toenemende dyspneu. Ze werd op de IZ opgenomen
met een cordecompensatie op de hypertensie. De hypertensie werd medicamenteus
behandeld en na 2 dagen verdere opvolging werd de patiënte terug naar de MICdienst gebracht.
Pulmonaal lijden
Een astma-patiënte lag op de IZ naar aanleiding van een plotse astma-exacerbatie
gevolgd door een ademhalingsstilstand. Deze patiënte met een status astmaticus en
hypoxische encefalopathie was bij opname 28 weken zwanger. Een status astmaticus
RESULTATEN
28
is een erg zeldzame complicatie tijdens de zwangerschap die soms te wijten valt aan
het onterecht stopzetten van de corticoïden inhalatietherapie. (Hanania and Belfort,
2005) Bij deze patiënte was dergelijke onderhoudstherapie echter ook voor haar
zwangerschap niet aangewezen. Na 8 dagen werd tijdens een multidisciplinair overleg
besloten dat de patiënte hersendood was, dit werd geconcludeerd op basis van
herhaald klinisch onderzoek, beeldvorming en neuroelectrofysiologische onderzoeken.
Tijdens dit overleg werd ook geopteerd, met akkoord van de partner, voor het
uitvoeren van een electieve sectio caesarea.
Na deze ingreep werd de patiënte
teruggebracht naar de IZ-afdeling, waar comforttherapie werd ingesteld. De patiënte
overleed enige tijd later in het bijzijn van haar partner. De premature baby werd naar
de neonatale afdeling gebracht waar zij 2 dagen postpartum is overleden.
Neurologisch lijden
Een patiënte werd opgenomen omwille van hevige hoofdpijn en braken die
geëvolueerd waren naar een plotse comateuze toestand.
Bij aankomst op de IZ-
afdeling werd er een neurogeen ARDS (Acute Respiratory Distress Syndrome)
vastgesteld en de intubatie verliep erg moeizaam.
Echografisch werd een heel
bradycard kind gezien dat enkele uren later in utero overleed. Bij de moeder kon met
medische beeldvorming geen intracraniële circulatie aangetoond worden en er werd
geconcludeerd dat de patiënte hersendood was. De uiteindelijke diagnose bleek een
subarachnoïdale bloeding met doorbraak naar de ventrikels te zijn.
De patiënte
overleed na 5 uren op de IZ-eenheid.
Een subarachnoïdale bloeding is een zeldzame maar belangrijke oorzaak van
maternele mortaliteit. Dikwijls zijn ze het gevolg van een geruptureerd intracraniaal
aneurysma.
Zwangerschapsgeïnduceerde fysiologische aanpassingen (hemo-
dynamische, hormonale en stollingswijzigingen) zijn predisponerend voor een
subarachnoïdale bloeding doordat ze de groei van een aneurysma kunnen
beïnvloeden. De symptomen van een intracraniaal aneurysma ruptuur presenteren
zich plots: nausea en braken, hevige hoofdpijn, bewustzijnsverlies, convulsies, uitval
van craniale zenuwen of coma. De differentiaal diagnose met eclampsie is niet steeds
eenvoudig. (Roman et al., 2004)
RESULTATEN
29
Endocrinologisch lijden
Een epileptisch insult ten gevolge van hypoglycemie was de reden tot opname bij een
patiënte met diabetes mellitus type 1.
Zij was 9 weken zwanger en deze
hypoglycemische aanval was te wijten aan haar nog niet op punt gestelde
insulinetherapie. Zij kreeg de insuline toegediend door middel van een subcutane
pomp waarbij de dosisafgifte echter nog niet optimaal geregeld was. Na een dag
observatie mocht zij de IZ-afdeling verlaten.
3) Chirurgische redenen tot opname
Slechts bij een kleine minderheid (17%, 4/24) lag een chirurgisch argument aan de
basis van de IZ-opname. Ook hier was er een evenwichtige verhouding tussen de
antepartum- en postpartum-opnames: telkens 2 patiënten.
De 2 patiënten met een antepartum-opname zijn beide een aantal dagen na hun
chirurgische ingreep opgenomen op de IZ wegens complicaties. De eerste vrouw had
een laparotomie ondergaan omwille van een paralytische ileus. 4 dagen na deze
operatie ontwikkelde de patiënte hevige pijn, waarna een relaparotomie volgde die
negatief bleek.
De vrouw werd naar de IZ verwezen voor verdere opvolging en
behandeling van de pijn. Na 5 dagen mocht zij de IZ verlaten.
De tweede patiënte
belandde op de IZ omwille van blijvende pijnklachten na een appendectomie. Na 3
dagen aanhoudende pijnklachten, ondanks daling van de inflammatoire parameters,
werd ze op de IZ opgenomen ter observatie en pijnbestrijding. Deze patiënte lag 3
dagen op de IZ, waarna ze naar de MIC-afdeling getransfereerd werd.
Verder belandden er ook 2 patiënten na hun sectio op de IZ. De ene vrouw lag hier
ten gevolge van de drainage van een intra-orbitaal abces en kreeg de vereiste
antibioticatherapie toegediend.
De andere patiënte lag hier wegens persisterende
gedaalde saturatiewaarden en zij werd met mechanische ventilatie ondersteund. Na 1
dag konden beide patiënten zonder verdere problemen terug worden gebracht naar de
MIC-dienst.
RESULTATEN
30
4) Overzicht
We besluiten dat de meerderheid van de patiënten omwille van een obstetrische
indicatie op de IZ-eenheid werd opgenomen, waarbij preëclampsie en postpartum
hemorraghie de voornaamste vormden. Iets minder vrouwen werden op basis van een
medische reden opgenomen en de chirurgische oorzaken vormden de absolute
minderheid.
Tabel 3: Reden tot IZ-opname
Aantal (N=24) Percentage
Obstetrische indicaties
12
50%
Preëclampsie
5
21%
Postpartum hemorraghie
4
17%
Postpartum koorts & sepsis
1
4%
Peripartum cardiomyopathie
1
4%
Peripartaal toegenomen mitralisinsufficiëntie
1
4%
Medische indicaties
8
33%
Infectie
3
13%
Congenitaal hartlijden
1
4%
Chronische hypertensie
1
4%
Diabetes mellitus
1
4%
Status astmaticus
1
4%
Subarachnoïdale bloeding
1
4%
Chirurgische indicaties
4
17%
Laparotomie wegens paralytische ileus
1
4%
Laparotomie wegens appendicitis
1
4%
Drainage intra-orbitaal abces
1
4%
Hypoxie na sectio
1
4%
RESULTATEN
31
4.3. IZ-interventies
Bij de interventies op de IZ-dienst bespreken we achtereenvolgens de monitoring van
de verschillende orgaansystemen, de medicamenteuze therapie en de eventuele
mechanische orgaanondersteunende therapie.
Tenslotte eindigen we met een
overzicht van de gemiddelde verblijfsduur op de IZ-afdeling.
Hierbij dienen we te
vermelden dat bij de IZ-interventies slechts 23 patiënten in rekening zijn gebracht. 1
patiënte is namelijk na 5 uren in het operatiekwartier overleden ten gevolge van een
vruchtwaterembolie en is dus nooit op de IZ opgenomen. Doordat we in deze scriptie
echter op zoek gaan naar oorzaken van majeure maternele morbiditeit én mortaliteit
hebben we besloten deze patiënte toch in de studie op te nemen.
4.3.1. Monitoring van de verschillende orgaansystemen
Een patiënt op de IZ-eenheid wordt zorgvuldig gemonitord. Hierbij is enerszijds de
klinische observatie van de patiënt heel belangrijk en anderszijds worden frequent een
aantal vitale parameters gevolgd: arteriële bloeddruk, hartfrequentie, centraal veneuze
druk (CVD), ademhalingsritme, zuurstofsaturatie en temperatuur.
Door deze
intensieve observatie is het personeel reeds in een vroeg stadium gealarmeerd bij een
(dreigende) deterioratie van de vitale functies en kunnen deze snel bijgestuurd of indien noodzakelijk - overgenomen worden.
Bij een meerderheid van de patiënten (74%, 17/23) werd de bloeddruk invasief
gemonitord door middel van een arteriële catheter geplaatst ter hoogte van de A.
radialis.
Deze invasieve techniek laat enerszijds toe om schommelingen in de
bloeddruk snel en nauwkeurig op te volgen en anderszijds om via deze weg - de soms
talrijke - bloedstalen voor laboanalyse af te nemen, zoals bijvoorbeeld frequente
analyses van arteriële bloedgassen of hematocriet. Bij de resterende 6 patiënten werd
de bloeddruk niet-invasief gemeten (NIBP, niet invasieve bloeddruk). Dit waren de
meer stabiele patiënten.
Bij 8 patiënten (35%, 8/23) werd een centraal veneuze lijn geplaatst ter hoogte van
een grote intrathoracale vene (bijvoorbeeld de V. Jugularis interna) voor monitoring
RESULTATEN
32
van de centraal veneuze druk (CVD). Van deze lijn werd bij sommige van deze 8
patiënten ook gebruik gemaakt om vasopressoren toe te dienen.
De hart- en ademhalingsfrequentie en de zuurstofsaturatie werden bij alle patiënten
routinematig geregistreerd gedurende de hele opname. Ook de temperatuur werd bij
iedereen dagelijks op regelmatige tijdstippen gemeten.
4.3.2. Medicamenteuze therapie
Aan alle patiënten uitgezonderd 1 werd tijdens het verblijf op de IZ-eenheid medicatie
toegediend. De enige patiënte die geen medicatie kreeg toegediend werd op de IZ
opgenomen omwille van een subarachnoïdale bloeding.
reeds een klinisch beeld van hersendood.
Bij opname vertoonde zij
Medische beeldvorming bevestigde de
diagnose en verdere therapie werd dan ook gestopt.
Pijnstilling, voorzien door middel van Perfusalgan® (paracetamol, IV), was
aangewezen bij 21 patiënten (91%, 21/23). Slechts bij 2 patiënten was dit niet vereist,
meer bepaald de patiënte met een subarachnoïdale bloeding en een diabetespatiënte
die ter neuro-observatie was opgenomen na een epileptisch insult. Waar mogelijk
werd overgeschakeld naar de perorale vorm (Dafalgan®). Soms was paracetamol
onvoldoende en diende een narcotisch analgeticum te worden geassocieerd onder de
vorm van Tradonal® (tramadol) of Dipidolor® (piritramide).
Deze additionele
pijnstilling was nodig bij 14 patiënten (61%, 14/23).
Meerdere patiënten (48%, 11/23) werden behandeld met Zantac® (ranitidine), een H₂antagonist ter inhibitie van de maagzuursecretie. Dit waren de patiënten met een
verhoogde kans op het ontwikkelen van maagulcera zoals degenen met een
voorgeschiedenis van maagulcera, patiënten in shock of onder mechanische ventilatie
en/of bij een gestoorde stollling.
5 patiënten (22%, 5/23) werden gesedeerd, dikwijls met Diprivan® (propofol) als
sedativum en Ultiva® (remifentanil) als analgeticum.
In sommige gevallen werden
patiënten verder gesedeerd na aankomst uit het operatiekwartier. Bij andere patiënten
was sedatie geïndiceerd om discomfort en angst ten gevolge van bepaalde procedures
RESULTATEN
33
(bijvoorbeeld
endotracheale
intubatie,
mechanische
ventilatie,
endotracheale
aspiratie...) te minimaliseren of agitatie te behandelen. In onze patiëntengroep waren
het diegenen die op de IZ opgenomen waren naar aanleiding van een postpartum
hemorraghie, blijvende pijnklachten na een paralytische ileus, hypoxie na een sectio
en een status astmaticus die werden gesedeerd.
Aan 16 patiënten (70%, 16/23) werd Clexane® (enoxaparine), een laag moleculair
gewicht heparine, subcutaan toegediend.
Er werd steeds een preventieve dosis
gegeven, met uitzondering van 1 patiënte. Deze laatste vrouw kreeg postpartum een
therapeutische dosis omwille van een diepe veneuze trombose, ontstaan tijdens haar
zwangerschap. Clexane® werd nooit onmiddellijk postoperatief toegediend.
Dit
gebeurde pas na 6 uren indien voldoende postoperatieve hemostase aanwezig was.
Hiervoor werden de hematocrietwaarden en het bloedverlies via de drains of
wondnaad nauwkeurig opgevolgd.
Patiënten met het HELLP-syndroom en lage
plaatjes kregen uiteraard geen Clexane®, evenals hemodynamisch onstabiele
patiënten die omwille van een postpartum hemorraghie waren opgenomen.
Bij 3 van de 5 patiënten met preëclampsie was het gebruik van antihypertensiva
aangewezen.
Frequent werd hiervoor Nepresol® (dihydralazine) of Rydene®
(nicardipine) gebruikt.
Deze medicamenteuze aanpak was aangewezen bij een
diastolische bloeddruk van meer dan 100 mmHg of een systolische bloeddruk van 150
mmHg of hoger.
Dit was het geval bij de patiënten met volgende diagnoses:
preëclampsie met febris e causa ignota, HELLP-syndroom met een subcapsulair
leverhematoom en HELLP-syndroom met een leverruptuur. De 2 overige patiënten
leden ook aan het HELLP-syndroom maar hun postpartum verloop werd niet
gecompliceerd door een hypertensieve crisis. De bloeddruk normaliseerde spontaan
en na 1 dag werden beide patiënten verwezen naar de MIC-afdeling. Alle patiënten
met preëclampsie kregen eveneens gedurende 72 uur postpartum magnesiumsulfaat
toegediend ter preventie van convulsies.
Bij de 3 patiënten die omwille van een postpartum hemorraghie op de IZ terecht
kwamen, werd er bijna uitsluitend pijnstilling en sedatie voorzien. Voor de 2 patiënten
waarbij uterusatonie aan de basis lag van de bloeding was dit voldoende. Gezien de
RESULTATEN
34
stabiele hemodynamische parameters en hematocrietwaarden werden zij na 1 dag
observatie terug getransfereerd naar de MIC-eenheid. Bij de derde patiënt werd wel 1
dag Amlor® (amlodipine) en Seloken® (metoprolol) toegediend omwille van de hoge
tensies postoperatief.
Meer dan de helft van de patiënten hadden een infectie of oplopende infectieuze
parameters en
kregen een breed spectrum antibioticum toegediend.
Augmentin® (amoxiclavulaanzuur) voldoende.
Vaak was
Indien dit geen verbetering gaf of
indien een cultuur kiemen aangaf die ongevoelig waren voor amoxiclavulaanzuur,
werd het gepaste antibioticum gegeven - gericht op het antibiogram van deze kiem.
De gekozen antibiotica in onze patiëntengroep waren Rocephine® (ceftriaxon),
Dalacin® (clindamycine) of Tazocin® (combinatiepreparaat van piperacilline en
tazobactam).
De patiënte met een epileptisch insult op basis van hypoglycemie had - na initiële
resuscitatie met glucose - in tweede tijd een infuus met insuline nodig ter controle van
haar diabetes. Na 12 uur observatie werd zij ontslagen.
1 patiënte werd opgenomen naar aanleiding van peripartum cardiomyopathie.
Klassieke hartfalentherapie met inbegrip van de ACE-inhibitor Coversyl® (perindopril),
spironolactone (Aldactone®) en een lage dosis betalyse (Emconcor®, bisopronol)
werd opgestart. Na enkele dagen werd een calciumantagonist (Amlor®, amlodipine)
geassocieerd omwille van persisterende verhoogde bloeddrukwaarden.
De patiënte met een status astmaticus en hypoxische encefalopathie werd
aanvankelijk in een hemodynamisch stabiele toestand opgenomen.
bronchospasmen
werd
een
behandeling
met
inhalatie
van
Omwille van
Duovent®
(een
geassocieerd sympaticomimetcium en anticholinergicum) en systemische corticoïden
(Solumedrol®, methylprednisolon) ingesteld. De respiratoire toestand van de patiënte
verbeterde. Enkele uren later werd haar toestand gecompliceerd met postanoctische
convulsies, waarvoor initieel een dosis Valium® (diazepam) en Depakine® (valproaat)
gegeven werd. Vervolgens werd een onderhoudsdosis valproaat gestart op geleide
van de bloedspiegels.
RESULTATEN
Omwille van moeilijke controle van de convulsies werd
35
gedurende haar 8-dagen-lange verblijf op de IZ verschillende benzodiazepines
(Valium®, Temesta®, Dormicum®, Rivotril®) toegediend.
De patiënte bleef
hemodynamisch stabiel onder Levophed® (noradrenaline). Na 8 dagen werd echter
op basis van herhaald klinisch onderzoek, MRI en meerdere neuroelectrofysiologische
onderzoeken, waaronder een EEG, geconcludeerd dat de patiënte hersendood was.
Na een multidisciplinair overleg werd, met akkoord van de partner, beslist een
electieve sectio uit te voeren op 29 weken.
Na deze ingreep werd de patiënte
teruggebracht naar de IZ-afdeling, waar de familie de kans werd geboden afscheid te
nemen. Comforttherapie werd ingesteld en de patiënte overleed enige tijd later.
4.3.3. Mechanische orgaanondersteunende therapie
Mechanische orgaanondersteunende therapie kan bestaan uit mechanische ventilatie,
een intra-aortic ballonpomp (IABP) of dialyse.
Mechanische ventilatie via een endotracheale tube was aangewezen bij 5 patiënten
(22%, 5/23). Bij een deel van deze patiënten (2/5) diende nog een tijdje postoperatief
geventileerd te worden. De andere 3 patiënten dienden op de IZ beademd te worden
omwille van respiratoire insufficiëntie.
De ventilatieduur bij alle patiënten bedroeg
respectievelijk 2 uren, 3 uren, 5 uren, 12 uren en 185 uren. Deze laatste patiënte was
opgenomen omwille van een status astmaticus en zij werd gedurende haar hele
opname (8 dagen, 185 uren) geventileerd. In functie van de zuurstofnood werd na
extubatie zuurstof toegediend via een zuurstofmasker of -bril. Dit werd nauwkeurig
opgevolgd aan de hand van arteriële bloedgas analyses.
Slechts bij 1 patiënte werd een intra-aortic ballonpomp (IABP) geplaatst, meer bepaald
bij de patiënte met peripartum cardiomyopathie. Omwille van haar kritieke toestand
werd op 38 weken een primaire sectio caesarea verricht onder locoregionale epidurale
anesthesie.
Tijdens deze ingreep werd er eveneens een IABP geplaatst ter
hemodynamische ondersteuning.
Postoperatief werd de patiënte medicamenteus
gerecompenseerd, waarna de IABP afgebouwd werd en uiteindelijk na 3 dagen kon
verwijderd worden.
RESULTATEN
36
Dialyse was bij geen enkele patiënte aan de orde.
Ook niet bij de patiënte met
onderliggend renaal lijden omwille van een unieke nier.
4.3.4. Verblijfsduur op de IZ-afdeling
De gemiddelde duur van de IZ-opname was 2,5 dagen (57 uren), variërend van 5 uren
tot 8 dagen. 1/3 van de patiënten (35%, 8/23) had een IZ-opname van minder dan 24
uren. 9 patiënten (39%, 9/23) lagen er 2 tot 4 dagen en de resterende 6 patiënten
(26%, 6/23) verbleven er 5 dagen of langer. Hierbij is geen correlatie te zien tussen de
reden van opname en de verblijfsduur.
Zowel de obstetrische, medische als
chirurgische indicaties konden resulteren in een opname van enkele uren tot enkele
dagen. Ook bij het vergelijken van de antepartum- en postpartum-opnames zien we
geen verklaring voor het verschil in opnameduur tussen de verschillende patiënten.
We kunnen hieruit besluiten dat de duur van een IZ-opname op de eerste plaats
afhankelijk is van de ernst van de toestand waarin de patiënt verkeert, en niet zozeer
van het ziekteproces dat deze kritieke toestand heeft veroorzaakt. Bijgevolg is de
noodzaak tot monitoring en medicamenteuze of orgaanondersteunende therapie - en
de respons hierop - bepalend voor de verblijfsduur op de IZ.
Dit kan dus bij
verschillende patiënten met eenzelfde pathologie erg uiteenlopend zijn, afhankelijk van
de ernst van de ziektetoestand en eventuele complicaties.
4.3.5. Overzicht
We besluiten dat tijdens de IZ-opname (gemiddeld 2,5 dagen) bij de meerderheid van
de patiënten de arteriële bloeddruk invasief gemonitord werd.
Slechts bij de
minderheid was een centraal veneuze lijn of mechanische ventilatie vereist.
Tabel 4: IZ-interventies
Aantal (N=24)
Percentage
Arteriële lijn
17
74%
Centraal veneuze lijn
8
35%
Mechanische ventilatie
5
22%
RESULTATEN
37
4.4. Outcome
4.4.1. Maternele outcome
De maternele outcome was goed bij 21 patiënten.
Na stabilisatie van de vitale
parameters werden zij getransfereerd naar de MIC-afdeling voor verdere opvolging.
Bij 3 patiënten (13%, 3/24) was de outcome echter niet goed, zij overleden in het
operatiekwartier of op de IZ-afdeling. Het aantal overlijdens in onze studie is opvallend
hoog, wat toe te schrijven valt aan het toeval (de studieperiode bedoeg slechts 1 jaar).
De maternele overlijdens waren het gevolg van een postpartum hemorraghie omwille
van een vruchtwaterembolie, een subarachnoïdale bloeding en een status astmaticus.
Deze overlijdens ten gevolge van zeldzame doch ernstige complicaties tonen aan dat
ook in de westerse wereld maternele mortaliteit een relevant probleem blijft, zeker in
tertiaire doorverwijzingscentra.
4.4.2. Neonatale outcome
Bij de bespreking van de neonatale outcome worden zowel de antepartum- als
postpartum-opnames in beschouwing genomen. Bij 38% (9/24) was er een goede
outcome, waarbij 8 baby’s aterm en 1 baby preterm ter wereld waren gekomen. In
42% (10/24) van de gevallen was er een opname op de NIC (Neonatal Intensive Care)
geïndiceerd.
Deze NIC-opnames waren voornamelijk aangewezen omwille van
prematuriteit. Slechts bij 1 kindje was dit niet het geval, hij werd geboren op 38 weken
en ter observatie opgenomen op de NIC-afdeling na enkele kortstondige apneus.
Verder zagen we 4 neonatale overlijdens (17%, 4/24). 1 van hen overleed na 7 dagen
omwille van ernstige prematuriteit (geboren op 26 weken). Een andere oorzaak die
leidde tot overlijden was een intracraniële bloeding bij een kind geboren op 32 weken.
De moeder was een preëclampsiepatiënte.
De baby van de patiënte met een
postpartum hemorraghie door een vruchtwaterembolie (zie voorgaande paragraaf
4.4.1) werd geboren op 37 weken en overleed één dag postpartum wegens ernstige
asfyxie, ondanks een vlotte en ongecompliceerde bevalling. Bij de patiënte met een
status astmaticus werd een sectio caesarea verricht op 28 weken. De premature baby
overleed twee dagen postpartum ten gevolge van ARDS (Acute Respiratory Distress
RESULTATEN
38
Syndrome) en neonatale anemie. Tenslotte was er nog sprake van 1 mors in utero op
35 weken bij de patiënte met een subarachnoïdale bloeding. De moeder overleed
enkele uren later.
Perinatale mortaliteit wordt beschouwd als een goede indicator voor enerszijds de
neonatele en anderszijds de maternele gezondheidszorg. (Sriram and Robertson,
2008) Het hoge aantal perinatale overlijdens in deze patiëntepopulatie toont de ernst
aan van de kritieke
maternele toestand van de patiënten op de IZ-afdeling. We
vermelden nogmaals de noodzaak aan hooggespecialiseerde zorg bij preterme
neonaten. Hoogrisicozwangerschappen en zwangere vrouwen die in kritieke toestand
verkeren worden bij voorkeur opgenomen in een ziekenhuis waar toegang is tot een
adequate neonatologische eenheid, zoals reeds vroeger gezegd in paragraaf 4.1.6.
4.5. Wisselwerking tussen de IZ-afdeling en de MIC-afdeling
Bij de opname van een obstetrische patiënte op de IZ-afdeling wordt eerst contact
opgenomen met de kritieke wacht van de IZ-eenheid. Hierbij wordt de overname van
de patiënte besproken en worden eventuele bijzonderheden meegedeeld.
Een
dringende opname gebeurt dikwijls in samenspraak met de gynaecoloog, IZ-arts en
anesthesist. Orgaanfalen (hemodynamisch, respiratoir, renaal, neurologisch...) en/of
nood aan invasieve monitoring kunnen hierbij de redenen voor de IZ-opname vormen.
Indien specifieke procedures aangewezen zijn, bijvoorbeeld het aanleggen van een
CTG (cardiotocografie) , worden deze de IZ-verpleegkundige aangeleerd.
Gedurende de hele opname komt de gynaecoloog dagelijks langs op de IZ-eenheid.
Hij volgt de obstetrische aspecten op (onder andere de evaluatie van de
uteruscontractiliteit), terwijl de IZ-arts de patiënte eerder internistisch benaderdt. Beide
vormen van supervisie vullen elkaar aan en bespoedigen een snel herstel van de
patiënte. De communicatie tussen de gynaecoloog en IZ-arts is hier van groot belang.
Beide partijen lichten elkaar in en zijn bereid tot overleg en advies bij eventuele
moeilijkheden, bijvoorbeeld bij onzekerheid over het toedienen van bepaalde medicatie
tijdens de zwangerschap of borstvoeding.
RESULTATEN
39
Stabiele patiënten worden ontslagen uit de IZ-afdeling en getransfereerd naar de MICafdeling.
De patiënte wordt afgehaald door een verpleegkundige nadat er een
verpleegkundige
overdracht
heeft
plaatsgevonden:
hierbij
wordt
informatie
uitgewisseld over de medicatie, wondzorg en eventuele andere aandachtspunten bij
de verzorging. Er wordt ook een ontslagbrief meegegeven om de gynaecoloog op de
hoogte te brengen van de status van de patiënte. Deze brief is steeds terug te vinden
in het elektronisch dossier van de patiënte.
Hoewel de samenwerking tussen de IZ-arts en de gynaecoloog vlot verloopt, zouden
een aantal praktische zaken in de toekomst nog kunnen verbeteren. De overdracht
van een obstetrische patiënte zou vanaf een bepaalde ernst en urgentieniveau moeten
geregeld worden door de stafleden. Op deze manier kan een zo uniform mogelijke
regeling bekomen worden met duidelijke beleidsafspraken.
Verder is er nood aan
duidelijke richtlijnen, waarbij de protocollen van de IZ- dienst en de MIC-dienst op
elkaar zijn afgesteld.
Nu heerst er bijvoorbeeld verwarring over de postpartum
toediening van magnesiumsulfaat bij preëclampsiepatiënten. Het beleid op de MICafdeling houdt in dat dit 72 uren postpartum wordt aangehouden. Op de IZ-afdeling
wordt dit echter soms vroegtijdig stopgezet.
Ook over de streefwaarden voor de
bloeddruk bestaan geen duidelijke afspraken: op de IZ wordt er vaak medicamenteus
naar een optimale tensiecontrole gestreefd. Op de MIC-afdeling daarentegen wordt
eerder een afwachtende houding aangenomen, wetende dat de bloeddruk bij een
obstetrische patiënte zich na enkele dagen dikwijls spontaan normaliseert. Op het
intranet van het UZ zijn er medische protocollen voor de obstetrische patiënte
beschikbaar. De IZ-arts dient hiervan op de hoogte te zijn, wat nu niet altijd het geval
is.
Tenslotte zou het goed zijn indien de gynaecoloog vaker gebruik maakt van
schriftelijke communicatie. De gynaecoloog komt sowieso regelmatig langs op de IZeenheid.
Indien dit zou geregistreerd worden als een ‘consult aan bed’ wordt dit
bezoek ook schriftelijk vastgelegd. Op deze manier gaat er minder informatie verloren.
We besluiten dat zowel de IZ-arts als de gynaecoloog bereid is tot communicatie en
dat deze met duidelijke en officiële afspraken in de toekomst nog vlotter kan verlopen.
RESULTATEN
40
5. DISCUSSIE
We besluiten dat de meeste obstetrische patiënten die op de IZ-eenheid zijn
opgenomen jong (gemiddeld 32 jaar) en multigravida waren. De opname gebeurde
meestal preterm (gemiddeld 32 weken gestatie) en postpartum, waarbij de patiënten
dikwijls met behulp van een sectio caesarea waren bevallen.
Preëclampsie en
postpartum hemorraghie waren de 2 voornaamste redenen tot opname.
De
gemiddelde verblijfsduur op de IZ bedroeg 2,5 dagen. Hierbij was in de meerderheid
van de gevallen invasieve bloeddruk monitoring vereist. Registratie van de centraal
veneuze druk en mechanische ventilatie daarentegen was slechts bij een klein aantal
van de patiënten geïndiceerd.
overlijdens vast.
Bij de maternele outcome stelden we 3 maternele
Tenslotte vergelijken we in dit laatste hoofdstuk de bekomen
resultaten met internationale literatuur, gaan we de beperkingen van deze
dossierstudie na en formuleren we een conclusie.
5.1. Internationale literatuur ter vergelijking van de bekomen resultaten
5.1.1. Near-miss mortaliteit
In ontwikkelde landen ligt de prevalentie van de maternele near-miss mortaliteit tussen
0,05% en 1,7%. Deze variatie is te wijten aan het verschil in definiëring van majeure
maternele morbiditeit, niet in elke studie wordt namelijk dezelfde definitie gehanteerd.
Er wordt vastgesteld dat de near-miss mortaliteit in het westen aan het toenemen is,
wat valt te verklaren door de gewijzigde demografie van de obstetrische populatie.
Vrouwen worden zwanger op oudere leeftijd, er is vaker sprake van obesitas en door
de ontwikkeling van in vitro fertilisatie (IVF) zijn er veel meer meerlingzwangerschappen.
Alle voorgaande redenen verhogen het risico op complicaties
tijdens de zwangerschap en de partus. (Baskett, 2008)
Hoewel het aantal obstetrische patiënten die worden opgenomen op de IZ kan
beïnvloed worden door de nabijheid en beschikbaar van een IZ-afdeling, zijn de
obstetrische IZ-opnames toch een veel gebruikt criterium voor de beoordeling van de
near-miss mortaliteit. Het is namelijk een duidelijke klinische indicator die zich leent
DISCUSSIE
41
tot onderzoek.
Dat is dan ook de reden waarom we geopteerd hebben voor de
obstetrische IZ-opnames als uitganspunt van onze scriptie.
In onze dossierstudie
bekwamen we 0,4% obstetrische opnames op de IZ-afdeling als resultaat, wat mooi
overeenkomt met de bevindingen van Siram and Robertson (2008). Zij rapporteerden
namelijk 0,1% tot 0,9% obstetrische patiënten bij het totaal aantal IZ-opnames.
De internationale studies rapporteerden hypertensieve stoornissen en obstetrische
hemorraghie als de meest frequente redenen voor een IZ-opname. Hierna volgden
cardiaal lijden, respiratoire stoornissen en infecties. (Mahutte et al., 1999) (Shapiro,
2006) (Van Roosmalen and Zwart, 2009)
In onze dossieranalyse bekwamen we
gelijkaardige resultaten: preëclampsie en postpartum hemorraghie waren de 2
voornaamste opname-indicaties. Ook infecties, hartlijden en respiratoire insufficiëntie
vormden in een aantal gevallen van onze patiëntengroep de reden tot opname.
Hypertensieve stoornissen tijdens de zwangerschap kunnen zowel te wijten zijn aan
chronische hypertensie als aan PIH (Pregnancy Induced Hypertension).
In onze
studie was 1 maal chronische hypertensie met secundaire cordecompensatie en 5
maal preëclampsie de reden voor de IZ-opname. In totaal vormde dit 25% (4/24) van
alle opnames.
Postpartum hemorraghie vormt de voornaamste oorzaak van majeure obstetrische
hemorraghie en deze is vaak te wijten aan uterusatonie. Andere mogelijke oorzaken
zijn retentie van placentaire resten en traumata van de genitale tractus.
Een
antepartum hemorraghie komt iets minder voor en is vaak het gevolg van een abruptio
placentae of een placenta praevia. (Wise and Clark, 2008) In onze studie werden 4
patiënten (17%, 4/24) opgenomen omwille van een postpartum hemorraghie.
Vooraf bestaande hartziekten geven tijdens de zwangerschap een gering risico op
maternele mortaliteit. Er wordt echter wel een significant verhoogd risico op maternele
morbiditeit gemeld.
Zwangere vrouwen met een vooraf bestaande hartpathologie
lopen een groter risico op hartfalen, atriale ritmestoornissen, verhoogde cyanose en
trombo-embolieën. (Van Mook and Peeters, 2005) In onze studie was er 1 patiënte
met een congenitale hartafwijking (univentriculair hart) en waren er 2 patiënten met
DISCUSSIE
42
een zwangerschapsgerelateerde cardiale belasting (peripartum cardiomyopathie en
peripartaal toegenomen mitralisinsufficiëntie). Cardiaal lijden lag bijgevolg in 13% van
de gevallen (3/24) aan de basis van de IZ-opname.
Een zwangerschap verhoogt het risico op respiratoir falen doordat de respiratoire
reserve
en
compensatoire
capaciteit
geïnduceerde fysiologische wijzigingen.
beperkt
worden
door
zwangerschaps-
De onderliggende etiologie van de
respiratoire insufficiëntie kan zowel ARDS (Acute Respiraroty Distress Syndrome),
pneumonie, astma, trombo-embolie, vruchtwaterembolie als een voorafbestaande
hartziekte zijn. (Deblieux and Summer, 1996)
In onze studie gaf 2 maal een
pneumonie, 1 maal astma,1 maal hypoxie na een sectio en 2 maal een hartziekte
ernstige dyspneuklachten.
Respiratoire insufficiëntie vormde bij 6 patiënten (25%,
6/24) de opname-indicatie.
De meest frequente zwangerschapsspecifieke infecties zijn chorioamnionitis en
postpartum sepsis. Daartegenover staan de niet-zwangerschapsspecifieke infecties
waarbij een pneumonie en urineweginfectie de 2 voornaamste zijn. De ontwikkeling
van een urineweginfectie wordt echter wel
beïnvloed door zwangerschaps-
geïnduceerde wijzigingen van de urinewegen (dilatatie van de ureter, druk van de
zwangere uterus op de blaas, vesico-urethrale reflux en verhoogde intravesicale druk).
Deze wijzigingen vormen predisponerende factoren voor een opstijgende infectie en
het ontstaan van pyelonefritis.
Een andere predisponerende factor tijdens de
zwangerschap is de vertraagde maaglediging, die een verhoogd risico op de
ontwikkeling van een aspiratie pneumonie inhoudt. (Paruk, 2008) In onze studie was
bij 6 patiënten (25%, 6/24) een infectie de reden voor de IZ-opname.
5.1.2. Karakteristieken van de obstetrische IZ-opnames
In de internationaal gepubliceerde studies waren dezelfde kenmerken van een
obstetrische IZ-opname terug te vinden als in onze dossieranalyse.
De meeste
patiënten waren jong (gemiddeld 30 tot 34 jaar), multigravida, preterm en postpartum
opgenomen. Hierbij gebeurden de meeste opnames onmiddellijk postpartum en was
de meerderheid bevallen met behulp van een sectio caesarea. De gemiddelde
DISCUSSIE
43
verblijfsduur op de IZ bedroeg tussen de 2 en de 3 dagen. (Baskett and Sternadel,
1998) (Mahutte et al., 1999) (Martin and Foley, 2006) (Sriram and Robertson, 2008)
De aanwezigheid van voorafbestaande medische poblemen die bijdroegen tot de IZopname varieerde van 18% tot 38%. (Sriram and Robertson, 2008) (Mahutte et al.,
1999) In onze studiepopulatie was er in 21% van de gevallen sprake van medische
antecedenten die bijdroegen tot de opname-indicatie.
Gemiddeld was bij 3/4 van de patiënten een arteriële lijn geïndiceerd en bij 1/3 een
centraal veneuze lijn. Dit kwam overeen met de bevindingen in onze patiëntengroep.
Enkel met betrekking tot de mechanische ventilatie vonden we een grote discrepantie
tussen de verschillende studies.
Enerszijds werd gesteld dat slechts bij 19%
mechanische ventilatie was aangewezen (Mahutte et al., 1999), anderszijds werd
gesteld dat dit bij 70% vereist was (Martin and Foley, 2006). In onze studie had 22%
van de patiënten mechanische ventilatie ter ondersteuning gekregen.
De studies kwamen overeen dat hypertensieve stoornissen (waarbij voornamelijk
preëclampsie) en obstetrische hemorraghieën (waarbij voornamelijk postpartum
hemorraghie) de voornaamste redenen waren voor een IZ-opname.
In totaal
gebeurde 50% tot 80% van de opnames naar aanleiding van een obstetrische
indicatie. (Baskett, 2008) In onze studie was de IZ-opname bij 50% van de patiënten
te wijten aan een obstetrisch probleem.
5.1.3. Maternele mortaliteit
Een longembolie is in de westerse wereld een van de meest frequente oorzaken van
maternele overlijdens en komt voor in 0,5 tot 1 per 1000 zwangerschappen. Een
longembolie is vaak het gevolg van een diepe veneuze trombose in de onderste
ledematen of het bekken. Zwangere vrouwen lopen hier een groter risico op omwille
van hun trombogene toestand. Bijkomende risicofactoren voor de vorming van een
diepe veneuze trombose zijn stase - als gevolg van de obstructie van de zwangere
uterus - en endotheelbeschadiging tijdens de partus. Een longembolie presenteert
zich typisch met dyspneu, thoracale pijn en tachycardie. De diagnose is echter niet
DISCUSSIE
44
altijd eenvoudig doordat de zwangere patiënte zich wel vaker meldt met gelijkaardige
klachten. (Martin and Foley, 2006) (Neilson, 2008)
Naast longembolie vormen preëclampsie, obstetrische hemorraghie, sepsis en
hartziekten de voornaamste oorzaken van maternele mortaliteit. (Neilson, 2008)
(Wagaarachchi and Fernando, 2001) (Wildman and Bouvier-Colle, 2004)
Overlijdens ten gevolge van preëclampsie zijn meestal het resultaat van een
intracraniële
hemorraghie.
Dit is toe te
schrijven
aan een
onvoldoende
medicamenteuze behandeling van de hypertensieve status, waarbij de hoge
systolische bloeddrukwaarden vermoedelijk de grootste rol spelen. Patiënten met een
systolische bloeddruk boven de 150-160 mmHg dienen dan ook antihypertensiva
toegediend te krijgen. (Sibai et al., 2005)
De voornaamste oorzaken van obstetrische hemorraghie zijn reeds besproken bij de
maternele near-miss mortaliteit (zie paragraaf 5.1.1) en zijn ook hier van toepassing.
Met betrekking tot sepsis kunnen we stellen dat bij ernstig zieke obstetrische patiënten
de urinaire tractus de meest voorkomende ingangspoort is voor een infectie. Mogelijke
obstetrische oorzaken van infectie zijn chorioamnionitis, endometritis na een sectio
caesarea en een episiotomie infectie.
De predisponerende factoren voor de
ontwikkeling
een
van
sepsis
bestaan
uit
thuisbevalling
in
onhygiënische
omstandigheden, primipariteit, verlengde arbeid en PPROM. Ook veelvuldige vaginale
onderzoeken tijdens de arbeid, in de uterus achtergebleven placentaresten en
postpartum hemorraghie vormen risicofactoren voor het ontstaan van sepsis.
(Maharaj, 2007)
Bij ernstige sepsis en shock worden dikwijls meerdere micro-
organismen uit de kweek weerhouden, waarbij gram-negatieve bacteriën vaak
predomineren. Het beleid bij sepsis is hetzelfde als bij niet-obstetrische patiënten: het
toedienen van gerichte antibiotica, de controle van de ingangspoort, het herstel van de
vochtbalans en het voorzien van hemodynamische ondersteuning. (Shapiro, 2006)
Tenslotte voegen we hier nog aan toe dat de mortaliteit en morbiditeit bij obstetrische
IZ-patiënten veel lager ligt dan bij niet-obstetrische IZ-patiënten. Dit is enerszijds te
wijten aan het feit dat zwangere patiënten doorgaans jonger zijn en minder comorbidi-
DISCUSSIE
45
teit hebben. Anderszijds is een zwangerschapsspecifieke infectie vaak gelokaliseerd
en bijgevolg wordt de ingangspoort veel gemakkelijker onder controle gekregen.
Nochtans is het onderkennen en juist behandelen van infecties bij obstetrische IZpatiënten belangrijk want studies hebben aangetoond dat een infectie vaak de primaire
diagnose vormt bij een obstetrische IZ-opname. (Paruk, 2008)
1% tot 4% van de zwangerschappen wordt gecompliceerd met een cardiale
aandoening. Omwille van de specifieke hemodynamische wijzigingen (zie paragraaf
2.4) die gepaard gaan met de zwangerschap en de partus zijn obstetrische patiënten
echter kwetsbaar voor een aantal potentiële complicaties, waarvan longembolen en
ritmestoornissen de voornaamste zijn. Hoewel cardiale problemen bij minder dan 15%
van de patiënten aan de basis liggen van de IZ-opname, kunnen bij deze groep de
maternele overlijdens oplopen tot 50% van de totale maternele mortaliteit op de IZafdeling. (Martin and Foley, 2006) Hartziekten in de zwangerschap zijn dan ook de
voornaamste oorzaak van indirecte maternele overlijdens. Dit is deels te wijten aan
het toenemend aantal vrouwen met een congenitale hartafwijking die de reproductieve
leeftijd bereiken.
Deze toename is het gevolg van de vooruitgang van de
medicamenteuze therapie en chirurgische technieken. Hierbij is het belangrijk dat de
behandelende artsen van deze patiënten de significantie van het onderliggend
congenitaal
hartlijden
inzien.
(Buckland
and
Pickett,
2000)
Peripartum
cardiomyopathie is een zeldzame vorm van hartfalen waarbij de kans tot overlijden
echter oploopt tot 50%.
Er is voornamelijk een slechte prognose indien de linker
ventrikel functie 6 maanden na de partus nog steeds niet genormaliseerd is. Cardiale
opvolging postpartum is uiteraard ten zeerste aan te raden. (Sriram and Robertson,
2008)
De maternele overlijdens in deze dossieranalyse waren het gevolg van een
postpartum hemorraghie omwille van een vruchtwaterembolie, een subarachnoïdale
bloeding en een status astmaticus. Hierbij zien we dat deze oorzaken niet tot de
meest frequente behoren, wat aantoont dat de maternele mortaliteit dikwijls te wijten is
aan erg zeldzame complicaties.
DISCUSSIE
46
5.2. Beperkingen van onze studie
Deze studie is een retrospectieve dossieranalyse waarbij we elke casus afzonderlijk
hebben uitgediept. De resultaten zijn bijgevolg enkel beschrijvend en de vermelde
percentages zijn louter illustratief. Er is geen vergelijkende statistiek uitgevoerd met
statistisch signifante resultaten. Verder dient ook benadrukt te worden dat er slechts
een erg kleine populatie (24 patiënten) besproken is.
Bij het vergelijken van de
bekomen resultaten met internationale literatuur (zie paragraaf 5.1) dienen we er ons
van bewust te zijn dat niet bij elke studie dezelfde IZ-opname criteria zijn gehanteerd.
In ziekenhuiscentra waar bijvoorbeeld geen MIC-afdeling of een gelijkaardig initiatief
beschikbaar is, zal een obstetrische patiënte veel sneller op de IZ-eenheid worden
opgenomen. Een patiënte met preëclampsie zou dan al een indicatie tot opname
kunnen vormen. In het operatiekwartier toegediende medicatie en transfusies zijn niet
in de studie opgenomen doordat dit geen IZ-interventies zijn en we niet over deze
gegevens beschikten.
Hierdoor is er niet steeds een volledig overzicht van de
medicatie en transfusies die de patiënte gekregen heeft ter behandeling van de kritieke
toestand. Dit kan mogelijks een vertekend beeld geven. Een laatste tekortkoming van
deze retrospectieve studie is het gebrek aan een lange termijn follow-up van de
patiënten. De retrospectief bekomen gegevens bleken hier ontoereikend voor. In de
toekomst zou een prospectief onderzoek over de follow-up van obstetrische IZpatiënten interessant kunnen zijn. Dit zou ons bijvoorbeeld een idee kunnen geven
over de lange termijn gevolgen van preëclampsie. In de internationale literatuur was
hier erg weinig over terug te vinden.
Ondanks deze beperkingen hebben we met de beschikbare data een zo nauwkeurig
mogelijke analyse uitgevoerd, waarbij de bekomen resultaten in grote mate
overeenkomen met de internationaal gepubliceerde studies.
5.3. Conclusie
Ondanks de lage prevalentie van maternele overlijdens in het westen is er een
continue waakzaamheid vereist in de obstetrische zorgverlening.
We mogen de
maternele veiligheid niet als vanzelfsprekend ervaren en dienen ook de nodige
DISCUSSIE
47
aandacht te schenken aan maternele morbiditeit. Dit overzicht van de obstetrische IZopnames en de hiermee gepaard gaande near-miss mortaliteit helpt ons alert te
blijven. (Baskett and Sternadel, 1998)
Hoewel de obstetrische IZ-opnames maar een klein percentage van het totaal aantal
IZ-opnames zijn, vormen zij een grote uitdaging voor de IZ-artsen. Zwangerschapsgeïnduceerde fysiologische wijzigingen beperken de reservecapaciteit van de vitale
functies. Hierdoor is de compensatoire respons bij een acute ziekte erg gelimiteerd en
dient er kort op de bal gespeeld te worden bij de IZ-opname van een zwangere
patiënte. Er is zowel kennis vereist omtrent de zwangerschapspecifieke aandoeningen
als over de unieke fysiologische adaptaties, zowel tijdens de zwangerschap als in de
postpartumperiode.
Het is van belang dat IZ-artsen vertrouwd zijn met ernstige preëclampsie en
postpartum hemorraghie, de voornaamste oorzaken van majeure
maternele
morbiditeit. Inspanningen ter bevordering van het beleid bij deze aandoeningen
hebben de grootste impact op de maternele outcome. Deze inspanningen kunnen
bestaan uit het opstellen van adequate richtlijnen en protocols, zodat snel en gericht
op een acute situatie kan worden gereageerd. Zeker indien de middelen beperkt zijn,
dient de nadruk op een goede organisatie gelegd te worden. (Baskett, 2008)
Tenslotte eindigen we met nogmaals het belang van een nauwe samenwerking tussen
intensivisten en gynaecologen te benadrukken. Zij dienen hun kennis en ervaring te
bundelen en zo trachten een optimale maternele outcome te bekomen.
DISCUSSIE
48
6. REFERENTIELIJST
BASKETT T.F.: Epidemiology of obstetric critical care. Best Pract Res Clin Obstet Gynaecol, 2008, 22,
763-774.
BASKETT T.F., STERNADEL J.: Maternal intensive care and near-miss mortality in obstetrics. Br J
Obstet Gynaecol, 1998, 105, 981-984.
BUCKLAND R., PICKETT J.A.: Pregnancy and the univenticular heart: case report and literature review.
Int J Obstet Anesth, 2000, 9, 55-63.
CANAVAN T.P., SIMHAN H.N., CARITIS S.: An evidence-based approach to the evaluation and
treatment of premature rupture of membranes: Part I. Obstet Gynecol, 2004, 59.
CARROLL M.A., YEOMANS R.: Diabetic ketoacidosis in pregnancy. Crit Care Med, 2005, 33, 347-353.
CHURCHILL D., DULEY L.: Interventionist versus expectant care for severe pre-eclampsia before term.
Cochrane Database Syst Rev, 2002, 3.
DEBLIEUX P.M., SUMMER W.R.: Acute respiratory failure in pregnancy. Clin Obstet Gynecol, 1996, 39,
143-152.
DEMIRKIRAN O., DIKMEN Y., URKMEZ S.: Critically ill obstetric patients in the intensive care unit. Int J
Obstet Anesth, 2003, 12, 266-270.
FERNANDEZ-PÉREZ E.R., SALMAN S., FARMER C.J.: Sepsis during pregnancy. Crit Care Med, 2005,
33, 286-293.
GOODNIGHT W.H., SOPER D.E.: Pneumonia in pregnancy. Crit Care Med, 2005, 33, 390-397.
HANANIA N.A., BELFORT M.A.: Acute asthma in pregnancy. Crit Care Med, 2005, 33, 319-324.
HARAM K., SVENDSEN E., ABILDGAARD U.: The HELLP syndrome: clinical issues and management.
A review. BMC Pregnancy Childbirth, 2009, 9.
LAPINSKY S.E., KRUCZYNSKI K., SLUTSKY A.S.: Critical care in the pregnant patient. Am J Respir
Crit Care Med, 1995, 152, 427-455.
LOVERRO G., PANSINI V., GRECO P., VIMERCATI A., PARISI A.M., SELVAGGI L.: Indications and
outcome for intensive care unit admission during puerperium. Arch Gynecol Obstet, 2001, 195-198, 265.
MAHARAJ D.: Puerperal pyrexia: a review. Part I. Obstet Gynecol Surv, 2007, 32, 393-399.
MAHUTTE N.G., MURPHY-KAULBECK L., LE Q., SOLOMON J., BENJAMIN A., BOYD M.E.: Obstetric
admissions to the intensive care unit. Obstet Gynecol, 1999, 94, 263-266.
MARTIN S.R., FOLEY M.R.: Intensive Care in obstetrics: an evidence-based review. Am J Obstet
Gynecol, 2006, 195, 673-689.
MOORE J., BALDISSERI M.R.: Amniotic fluid embolism. Crit Care Med, 2005, 33, 279-285.
NAYLOR D.F., OLSON M.M.: Critical care obstetrics and gynecology. Crit Care Clin, 2003, 19, 127-149.
NEILSON J.P.: Maternal mortality. Obstetrics, Gynaecology and Reproductive Medicine, 2008, 19.
NOBLE K.A.: The critically ill obstetric patient. J Perianesth Nurs, 2005, 20, 211-214.
PARUK F.: Infection in obstetric critical care. Best Pract Res Clin Obstet Gynaecol, 2008, 22, 865-883.
49
ROMAN H., DESCARGUES G., LOPES M., EMERGY E., CLAVIER E., DIGUET A., FREGER P.,
MARPEAU L., PROUST F.: Subarachnoid hemorrhage due to cerebral aneurysmal rupture during
pregnancy. Acta Obstet Gynecol Scand, 2004, 83, 330-334.
RYAN M., HAMILTON V., MCKENNA P.: The role of a high-dependency unit in a regional obstetric
hospital. Anaesthesia, 2000, 55, 1155-1158.
SHAPIRO J.M.: Critical care of the obstetric patient. J Intensive Care Med, 2006, 21.
SIBAI B., BARTON J.: Expectant management of severe preeclamsia remote from term: patient
selection, treatment, and delivery indications. Am J Obstet Gynecol, 2007, 196, 5141-5149.
SIBAI B., DEKKER G., KUPFERMINC M.: Pre-eclampsia. Lancet, 2005, 365, 785-799.
SOUBRA S.H., GUNTUPALLI K.K.: Critical illness in pregnancy: an overview. Crit Care Med, 2005, 33,
248-255.
SRIRAM S., ROBERTSON M.S.: Critically ill obstetric patients in Australia: a retrospective audit of 8
years' experience in a tertiary intensive care unit. Critical Care Resusc, 2008, 10, 120-124.
VAN MOOK W.N., PEETERS L.: Severe cardiac disease in pregnancy, part II: impact of congenital and
acquired cardiac diseases during pregnancy. Curr Opin Crit Care, 2005, 11, 435-448.
VAN ROOSMALEN J., ZWART J.: Severe acute maternal morbidity in high-income countries. Best
Pract Res Clin Obstet Gynaecol, 2009.
VIDAEFF A.C., CARROLL M.A., SUSAN R.M.: Acute hypertensive emergencies in pregnancy. Crit Care
Med, 2005, 33, 307-312.
WAGAARACHCHI P.T., FERNANDO L.: The impact of an intensive care unit on maternal mortality. Int J
Gynaecol Obstet, 2001, 74, 199-201.
WILDMAN K., BOUVIER-COLLE MH.: Maternal mortality as an indicator of obstric care in Europe. Br J
Obstet Gynaecol, 2004, 111, 164-169.
WISE A., CLARK V.: Strategies to manage major obstetric haemorrhage. Curr Opin Anaesthesiol, 2008,
21, 281-287.
YEOMANS E.R., GILSTRAP III L.C.: Physiologic changes in pregnancy and their impact on critical care.
Crit Care Med, 2005, 33, 256-258.
ZEEMAN G.G.: Obstetric critical care: a blueprint for improved outcomes. Crit Care Med, 2006, 34, 208214.
ZEEMAN G.G., WENDEL G.D., CUNNINGHAM G.F.: A blueprint for obstetric critical care. Am J Obstet
Gynecol, 2003, 188, 532-536.
50