Richtlijn Probleemgedrag
Januari 2002
Ypma-Bakker MEM, Glas ER, Hagens JHAM, Hensels JGH, Rondas AALM, Saltet ML,
Willemstein LA en Van der Linden-Bollen WJFM
Richtlijn Probleemgedrag NVVA /januari 2002
1
Inhoudsopgave
Pagina
Preambule
1
3
Inleiding
1.1
Motivatie voor de richtlijn
1.2 Doel en reikwijdte van de richtlijn
1.3
Definitie van probleemgedrag
1.4
Prevalentie
1.5
Risicofactoren
1.6
Opbouw van de richtlijn (toelichting en verantwoording)
2
3.1
3.2
4
4
4
5
6
6
Richtlijnen diagnostiek
2.1 Probleembeschrijving en –verheldering
2.2
Aanvullend onderzoek
2.3 Oorzaken van het probleemgedrag
2.3.1 Lichamelijke factoren en medicijngebruik
2.3.2 Psychische factoren
2.3.3 Persoonlijke factoren
2.3.4 Omgevingsfactoren
3
4
Richtlijnen probleemdefiniëring en behandeldoelen
Formuleren probleemdefinitie
Vaststellen behandeldoelen
8
8
9
10
10
11
12
12
12
Richtlijnen beleid
4.1
Behandeling van lichamelijke factoren of de aanpassing
van het medicijngebruik
4.2 Psychosociale begeleiding en behandeling
4.3
Behandeling van psychische factoren met psychofarmaca
4.4 Middelen of maatregelen
5
6
6.1
6.2
6.3
13
14
Evaluatie van het beleid bij de individuele patiënt
17
Richtlijnen preventie
Beleid van het verpleeghuis
Mens- en zorgvisie
Product- en dienstbeschrijvingen
Richtlijn Probleemgedrag NVVA /januari 2002
18
18
18
19
2
Pagina
6.4
Multidisciplinair werken
6.5
Procedures en werkwijzen
6.6
Deskundigheid medewerkers
6.7 Motivatie medewerkers
19
19
20
Verantwoording
Bijlage 1
Beschrijving soorten probleemgedrag
Bijlage 2
Overwegingen bij medicamenteuze therapie voor
psychische factoren en probleemgedrag
Bijlage 3
Voorstel voor indicatoren
Bijlage 4
Stroomdiagram richtlijn Probleemgedrag
24
26
30
32
Noten
33
Richtlijn Probleemgedrag NVVA /januari 2002
3
Preambule
De richtlijnen van de Nederlandse Vereniging van Verpleeghuisartsen (NVVA) worden
opgesteld in overeenstemming met de binnen de verpleeghuisgeneeskunde gehanteerde
methode van werken. Deze is integraal en probleemgeoriënteerd en vindt plaats in
multidisciplinair verband. De verpleeghuisarts voert de regie ten aanzien van het opstellen van
het zorgplan en geeft inhoudelijk leiding aan het multidisciplinaire team.
De medische zorg is gericht op de bevordering, het behoud en het herstel van gezondheid en
functioneren evenals op de kwaliteit van leven en sterven. In de medische besluitvorming
spelen afwegingen met betrekking tot de zin of zinloosheid van een medische behandeling een
belangrijke rol. Niet alleen het afzien van behandeling, maar ook het instellen daarvan
verdient een goed beargumenteerde onderbouwing.
Een richtlijn in de verpleeghuisgeneeskunde moet niet worden beschouwd als een
gedetailleerd protocol voor goed medisch handelen. Met een richtlijn wordt beoogd een zo
volledig mogelijk overzicht te bieden van de - op het moment van uitgifte - binnen de
beroepsgroep geldende inzichten. Deze inzichten hebben betrekking op de mogelijkheden en
beperkingen op het gebied van diagnostiek, behandeling en begeleiding met betrekking tot het
onderhavige onderwerp.
Afweging door de verpleeghuisarts
De richtlijn Probleemgedrag van de NVVA biedt een handreiking voor verantwoord
verpleeghuisgeneeskundig handelen op het gebied van probleemgedrag bij
verpleeghuispatiënten. De richtlijn is echter niet bedoeld als dwingend keurslijf. De
verpleeghuisarts geeft aan wanneer en waarom hij van de richtlijn afwijkt.
Inbreng van de patiënt
NVVA-richtlijnen geven richtlijnen voor het handelen van de verpleeghuisarts. De rol van de
verpleeghuisarts staat in de richtlijnen dan ook centraal. Daarbij geldt echter altijd dat
factoren van de kant van de patiënt het beleid mede bepalen. Om praktische redenen komt dit
uitgangspunt niet telkens opnieuw in de richtlijnen aan de orde, maar wordt het hier expliciet
vermeld. De verpleeghuisarts stelt het beleid vast in samenspraak met de patiënt of zijn
vertegenwoordiger, met inachtneming van diens specifieke omstandigheden en met erkenning
van diens eigen verantwoordelijkheid.
Mannelijke vorm
Om stilistische redenen wordt in deze richtlijn steeds de mannelijke vorm gehanteerd. Waar
de hij-vorm wordt gebruikt, kan meestal ook de zij-vorm gelezen worden.
Richtlijn Probleemgedrag NVVA /januari 2002
4
1 Inleiding
1.1 Motivatie voor de richtlijn
Een opname in het verpleeghuis stelt hoge eisen aan het aanpassingsvermogen van een
patiënt. Verpleeghuispatiënten lijden vaak aan een ziekte waarbij probleemgedrag een
symptoom kan zijn. Bovendien zijn verpleeghuispatiënten vaak maar beperkt in staat tot een
reële inschatting van de situatie. De tot dan toe vertrouwde omgangsstijlen van de persoon
met zijn omgeving zijn vaak niet meer passend. Door financiële beperkingen krijgen patiënten
in het verpleeghuis te maken met een onderbezetting van zorgteams. De zorgzwaarte is
dermate hoog geworden dat aandacht voor het behoud van zelfwaarde, zelfredzaamheid en
zelfzorg van de patiënt te kort kan schieten. In de wisselwerking tussen de patiënt en het
verpleeghuis als zijn directe omgeving kan gemakkelijk probleemgedrag ontstaan1 2.
Er zijn veel factoren van invloed op probleemgedrag. Typerend voor probleemgedrag is het
feit dat het in een context plaatsvindt, waarbij juist de interactie tussen de patiënt en zijn
omgeving tot problemen leidt. Dat maakt dat probleemgedrag situationeel gebonden,
persoonsgebonden en multicausaal van aard is.
De motivatie voor deze richtlijn is gegeven in de behoefte die de leden van de NVVA in 1997
hebben getoond voor een richtlijn voor het handelen bij probleemgedrag van
verpleeghuispatiënten.
Voor het ontwikkelen van de richtlijn Probleemgedrag heeft de NVVA medio 1998 een
werkgroep in het leven geroepen.
1.2 Doel en reikwijdte van de richtlijn
Het doel van de voorliggende richtlijn Probleemgedrag is verpleeghuisartsen te ondersteunen
in hun handelen bij probleemgedrag van verpleeghuispatiënten. De verpleeghuisarts krijgt
door deze richtlijn handvatten voor het voeren van de inhoudelijke regie bij probleemgedrag.
Het is te verwachten dat het beter hanteren van probleemgedrag een uitstralend effect heeft
met als gevolg minder voorkomen van probleemgedrag.
De werkgroep heeft ervoor gekozen een richtlijn te ontwikkelen die zowel van toepassing is
op somatische als op psychogeriatrische patiënten. In de praktijk is geen absoluut onderscheid
te maken tussen deze patiëntencategorieën.3
De richtlijn is in eerste instantie gericht op patiënten verblijvend in het verpleeghuis. Hij zou
echter ook gebruikt kunnen worden voor probleemgedrag in het verzorgingshuis of thuis.
1.3 Definitie van probleemgedrag
De werkgroep hanteert als definitie van probleemgedrag alle gedrag van de patiënt dat door
deze patiënt en/of zijn omgeving als moeilijk hanteerbaar wordt ervaren.
De werkgroep heeft voor de term probleemgedrag gekozen en niet voor termen als storend
gedrag of gedragsstoornissen. De term probleemgedrag is in de ogen van de werkgroep
neutraler omdat daarmee aangegeven wordt dat het zowel een probleem van de patiënt als van
de omgeving kan zijn. Termen als storend gedrag en gedragsstoornissen lijken de oorzaak
eerder bij de patiënt zelf te zoeken. Bij deze termen wordt het aandeel van de omgeving bij
het ontstaan en het in stand houden van probleemgedrag onderschat.
Richtlijn Probleemgedrag NVVA /januari 2002
5
Probleemgedrag kan zich in veel verschillende vormen voordoen. Voorbeelden zijn agressie,
claimend gedrag, apathie en zwerfgedrag. Een uitvoerige, maar niet uitputtende, beschrijving
is opgenomen in bijlage 1 bij deze richtlijn.
In de literatuur wordt probleemgedrag niet eenduidig gedefinieerd. Het gaat om een bepaald
soort probleemgedrag in een bepaalde setting.
1.4 Prevalentie
Vanuit de beroepsgroep is het signaal gekomen, dat probleemgedrag veel voorkomt. Er zijn
veel publicaties over probleemgedrag en de behandeling daarvan. Toch blijken er weinig
exacte gegevens over de prevalentie van probleemgedrag in het verpleeghuis te vinden4. Bij
het zoeken naar deze gegevens, is de werkgroep verschillende knelpunten tegengekomen. Zo
zijn studies niet vergelijkbaar omdat uiteenlopende definities van probleemgedrag worden
gehanteerd. Patiënten worden dan beschreven op grond van bepaalde gedragskenmerken,
zoals agitatie, claimen en zwerven, of worden in kaart gebracht door middel van classificatie
van psychiatrische diagnosen. Ook is de inventarisatie van probleemgedrag dikwijls
uitsluitend gericht op een bepaalde subgroep van verpleeghuisbewoners, bijvoorbeeld
somatisch zieken, dementerenden of bewoners met gerontopsychiatrische problematiek.
Veelal is de situatie waarin het onderzoek plaatsvindt niet vergelijkbaar met die van een
verpleeghuis in Nederland.
Richtlijn Probleemgedrag NVVA /januari 2002
6
1.5 Risicofactoren
In de richtlijn wordt gedrag opgevat als een poging om over de eigen situatie controle te
houden, waarbij gestreefd wordt naar een evenwicht tussen enerzijds de eigen gevoelens en
beleving en anderzijds de informatie uit de omgeving.
Bij het ontstaan van probleemgedrag spelen zowel factoren bij de patiënt als bij de omgeving
een rol.5
Bij de patiënt kan het gaan om factoren van persoonlijke, psychische, sociale, lichamelijke en
organisch cerebrale aard.
In het verpleeghuis verblijven verschillende groepen van dergelijke patiënten6:
patiënten die door een somatische oorzaak persoonlijkheidsveranderingen hebben
ondergaan en/of verward reageren bijvoorbeeld door een delier, dementiesyndroom, een
CVA, multipele sclerose, een hersentrauma, ziekte van Parkinson, ziekte van Huntington,
syndroom van Korsakow;
patiënten die chronische aanpassingsproblemen hebben met consequenties voor het
psychisch functioneren en het gedrag, bijvoorbeeld patiënten met
persoonlijkheidsstoornissen, manisch depressieve patiënten, schizofrene patiënten,
patiënten met een verstandelijke handicap;
patiënten die door een opeenstapeling van belangrijke levensgebeurtenissen, zoals
ziekte of verlies, tijdelijk uit evenwicht zijn.
Probleemgedrag lokt reacties van de omgeving uit die erop gericht zijn dit gedrag te
beïnvloeden. Niet altijd heeft dit het gewenste effect. De wijze waarop iemand op het
probleemgedrag reageert, heeft in hoge mate te maken met zijn tolerantie. Ook spelen bij de
acceptatie van probleemgedrag normen en waarden een grote rol. De normen en waarden en
de tolerantie kunnen per individu en per verpleeghuis verschillen. Ook zijn er grote
verschillen tussen de verpleeghuizen wat betreft de fysieke leefomgeving.
Bij de omgevingsfactoren denkt de werkgroep aan:
wijze van omgang van familie met de patiënt bijv. betutteling, ontkenning.
gedrag van medepatiënten, zowel het spontane gedrag als de reactie van
medepatiënten op het probleemgedrag
attitude, deskundigheid en gedrag van hulpverleners
gebrek aan huiselijke sfeer, te grote leefgroepen, dagritme dat niet past bij de
behoeften van de patiënt, te weinig mogelijkheden om zich terug te trekken, te weinig
ruimte om eigen gewoonten voort te zetten.
bouwkundige beperkingen: te weinig bewegingsvrijheid, gesloten deuren, niet naar
buiten kunnen, meerpersoonsslaapkamers.
1.6 Opbouw van de richtlijn (toelichting en verantwoording)
In de opdracht geformuleerd door de NVVA is gevraagd aandacht te schenken aan
vroegdiagnostiek. Het begrip vroegdiagnostiek is een term die vooral past in het ziektekundig
model. De werkgroep Probleemgedrag kiest voor een probleemgeoriënteerde aanpak zoals
ontwikkeld in de verpleeghuisgeneeskundige zorg in plaats van het ziektekundige model. De
werkgroep vindt vroegtijdige signalering van probleemgedrag belangrijk. Het begrip
vroegdiagnostiek past daar echter niet in.
Richtlijn Probleemgedrag NVVA /januari 2002
7
Belangrijke elementen in deze richtlijn zijn volgens de NVVA de diagnostiek, de
behandeling, de begeleiding en de preventie van probleemgedrag.
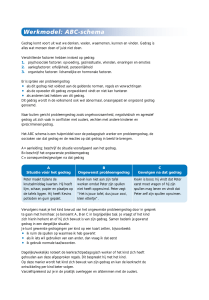
Schematisch ziet de probleemgerichte benadering er als volgt uit:
Cirkel van methodisch werken
Het zijn vooral de verzorgenden die gedrag van een patiënt zullen duiden als probleemgedrag
en dit vervolgens aan de verpleeghuisarts melden.
Na melding van het probleemgedrag verheldert de verpleeghuisarts het probleem en zoekt hij
op een systematische manier naar oorzaken en uitlokkende factoren.
De wijze waarop het probleemgedrag verhelderd wordt, hangt af van diverse factoren zoals de
ernst van het probleemgedrag en het soort probleemgedrag. Ook de bekende diagnosen en de
mogelijke oorzaken van het gedrag zijn van invloed.
Na de probleemverheldering schat de verpleeghuisarts de ernst, mogelijke oorzaken en
behandelbaarheid van het probleemgedrag in. Op basis van deze eerste analyse bepaalt de
verpleeghuisarts of hij zelf verder onderzoek doet of dat hij andere disciplines in het
verpleeghuis dan wel externe deskundigen inschakelt. Na het onderzoek formuleert de
verpleeghuisarts samen met de leden van het multidisciplinaire overleg de probleemdefinitie
en de behandeldoelen en bepaalt hij welke behandeling prioriteit heeft.
Duidelijke criteria voor de volgorde en grondigheid van het onderzoek zijn volgens de
werkgroep niet te geven. Soms is aanvullend onderzoek niet geïndiceerd. Wel is het van groot
belang een duidelijke omschrijving van het probleemgedrag te maken en het beleid bij de
individuele patiënt voortdurend te evalueren en zo nodig bij te stellen. Het is dus noodzakelijk
de cirkel van het methodisch werken telkens opnieuw te doorlopen.
Richtlijn Probleemgedrag NVVA /januari 2002
8
2 Richtlijnen diagnostiek
Dit hoofdstuk bevat richtlijnen voor:
de probleembeschrijving en -verheldering;
aanvullend onderzoek;
oorzaken van het probleemgedrag.
2.1 Probleembeschrijving en -verheldering
De verpleeghuisarts vraagt aan de verzorgenden een nauwkeurige beschrijving van het gedrag
te geven. Op dit moment kan de psycholoog ingeschakeld worden.7
Bij de beschrijving van het gedrag worden de volgende vragen8 beantwoord:
Beschrijving:
Duur en frequentie:
Plaats en omstandigheden:
Determinanten:
Gevolgen:
patiënt?
Verklaring:
Geef een concrete beschrijving van het gedrag.
Sinds wanneer bestaat het gedrag?
Hoe lang duurt het?
Hoe vaak komt het voor? Op welke tijdstippen komt het voor?
Waar vindt het gedrag plaats?
Onder welke omstandigheden treedt het gedrag op?
Zijn er provocerende of escalerende factoren aan
te wijzen bij de patiënt en/of in de omgeving?
Zijn er factoren aan te wijzen waardoor het gedrag afnam of
zelfs verdween?
Voor wie is het gedrag een probleem: de
patiënt, medepatiënt, medewerkers en/of familie? Welk aspect
van het gedrag is dan een probleem?
Welke gevoelens worden losgemaakt?
Wat zegt de patiënt zelf over het gedrag?
Wat is positief/aardig aan deze
Wil de patiënt iets duidelijk maken met het
gedrag?
Is er een verklaring voor het gedrag?
Op basis van deze gegevens maakt de verpleeghuisarts, nadat hij zo mogelijk ook zelf het
gedrag geobserveerd heeft en overlegd heeft met de patiënt, samen met de verzorgenden een
eerste probleemverheldering en zoekt hij mogelijke oorzaken voor het probleemgedrag. De
verpleeghuisarts overweegt of hij voldoende gegevens heeft voor het formuleren van een
probleemdefinitie en het vaststellen van een behandeldoel. Zo niet, dan doet hij aanvullend
onderzoek.
2.2 Aanvullend onderzoek
Richtlijn Probleemgedrag NVVA /januari 2002
9
Indien de eerste probleembeschrijving daartoe aanleiding geeft, initieert de verpleeghuisarts
aanvullend onderzoek. De verpleeghuisarts voert dit onderzoek zelf uit of vraagt leden van het
multidisciplinaire team onderdelen van het onderzoek te verrichten. Bij het inschakelen van
andere disciplines formuleert de verpleeghuisarts een specifieke vraag voor de betreffende
discipline.
Op indicatie vraagt de verpleeghuisarts gericht consult aan bij een medisch specialist. Het is
wenselijk dat de verpleeghuisarts bij de verwijzing de verantwoordelijkheid voor de medische
zorg van de patiënt blijft houden.
Aanvullend onderzoek kan bestaan uit:
nadere anamnese bij patiënt, verzorgenden en familie;
lichamelijk onderzoek;
neurologisch onderzoek;
laboratorium onderzoek;
psychologisch onderzoek:
De psycholoog heeft een belangrijke rol bij het onderzoek van het probleemgedrag. De
psycholoog kan een gericht psychologisch onderzoek doen naar cognitieve functies,
persoonlijkheid, intelligentie, stemming, angst, achterdocht, wanen, hallucinaties en
neurotische problematiek. Uitkomsten hiervan zijn van belang, zowel voor de diagnostiek
als voor mogelijke interventies. Hij kan zelf het gedrag observeren, waarbij hij zich ook
zal richten op de interactie van alle betrokkenen, de bejegening en de luxerende momenten
voor het probleemgedrag. Daarnaast kan de psycholoog de ziekenverzorgenden een
gestructureerde observatie laten maken van de patiënt en zijn omgeving op het moment
dat het probleemgedrag zich voordoet.
onderzoek met observatieschalen:
Gedragsobservatieschalen ondersteunen en objectiveren de verpleegkundige observatie. In
het verpleeghuis kunnen diverse schalen9 gebruikt worden. De verpleeghuisarts behoort
globale kennis te hebben van de gebruikte observatieschalen. De psycholoog bepaalt in
overleg met de verpleeghuisarts en de verzorgenden welke schaal gebruikt wordt en
wanneer en met welk doel die ingezet wordt.
Overwegingen die bij de keuze voor een bepaalde observatieschaal een belangrijke rol
spelen zijn:
de informatie die de observatieschaal kan geven;
betrouwbaarheid, validiteit en specificiteit van de observatieschaal;
benodigde tijdsinvestering
De psycholoog superviseert de uitvoering en interpreteert de gegevens.
2.3 Oorzaken van het probleemgedrag
De verpleeghuisarts zoekt naar oorzaken van het probleemgedrag in één of meer van de
onderstaande gebieden:
lichamelijke factoren en medicijngebruik;
psychische factoren;
persoonlijke factoren;
omgevingsfactoren.
2.3.1 Lichamelijke factoren en medicijngebruik
Richtlijn Probleemgedrag NVVA /januari 2002
10
De verpleeghuisarts let bij het onderzoek naar lichamelijke factoren en medicijngebruik als
oorzaak van het probleemgedrag op de volgende punten:
de bij de patiënt bekende diagnosen;
medicatie10 die het gedrag van de patiënt kan veroorzaken of beïnvloeden:
antihypertensiva11, middelen die de dopamine-acetylcholine balans verstoren12,
pijnstillers13, antibiotica14, antidiabetica15, hartglycosiden16, corticosteroïden17, H2antihistaminica18, benzodiazepinen19;
veranderingen in de lichamelijke toestand van de patiënt die wijzen op infectieziekten,
cardiovasculaire aandoeningen, cerebrovasculaire aandoeningen, endocriene
aandoeningen, metabole stoornissen, trauma capitis, epilepsie, cerebrale neoplasmata20 21;
overmatig koffie22 en alcohol gebruik 23, nicotine en drugsgebruik en de onthouding
daarvan;
het bewustzijnsniveau 24;
de cognitieve functies;
de zintuigfuncties25;
de a.d.l.-functies en de mobiliteit26;
eet- en drinkgedrag;
mictie en defaecatie27;
pijn28;.
slaappatroon.
2.3.2 Psychische factoren
De verpleeghuisarts let bij het onderzoek naar psychische factoren op de aanwezigheid van
een psychische stoornis als oorzaak van het probleemgedrag op de volgende punten:
de bij de patiënt bekende diagnosen;
aanwijzingen voor een psychische stoornis in de levensgeschiedenis van de patiënt;
aanwijzingen voor een psychische stoornis in het huidige functioneren van de
patiënt.29
De verpleeghuisarts heeft hierbij aandacht voor het aanwezig zijn van een:
delier;
stemmingsstoornis;
psychotische stoornis;
angststoornis;
dementiesyndroom;
slaapstoornis;
persoonlijkheidsstoornis.
2.3.3 Persoonlijke factoren
De verpleeghuisarts let bij het onderzoek naar persoonlijke factoren als oorzaak van het
probleemgedrag op de volgende punten30:
relevante levensloopinformatie die het gedrag kan verklaren dan wel begrijpelijk
maken;
de copingstrategie van de patiënt;
Richtlijn Probleemgedrag NVVA /januari 2002
11
de levensstijl van de patiënt: wordt voldoende met de levensstijl rekening gehouden
evenals met het feit dat de patiënt veel heeft moeten inleveren;
de stemming van de patiënt;
de reacties van de patiënt op zijn lichamelijke en/of psychische afhankelijkheid;
angst voor controleverlies.
2.3.4 Omgevingsfactoren
De verpleeghuisarts let bij het onderzoek naar omgevingsfactoren als mogelijke oorzaak van
het probleemgedrag op het volgende29:
hoe medewerkers op de patiënt reageren en de patiënt op de medewerkers reageert;
hoe de tolerantie van de medewerkers ten aanzien van het gedrag van de patiënt is;
of er voldoende aandacht is voor de autonomie van de patiënt en of de patiënt met
respect bejegend wordt:
of de patiënt een zinvolle dagbesteding heeft dan wel of er sprake is van verveling;
hoe de medebewoners op de patiënt reageren en de patiënt op de medebewoners;
hoe de familie op de patiënt reageert en de patiënt op de familieleden;
de familieomstandigheden en relaties van de patiënt;
de mate waarin de omgeving herkenbaar en veilig is voor de patiënt;
of de patiënt gelegenheid heeft om zich terug te trekken;
of er teveel of te weinig prikkels zijn;
of de patiënt voldoende bewegingsvrijheid heeft;
of er tijdens de a.d.l. voldoende aandacht is voor de privacy van de patiënt;
of er huisregels zijn die van invloed kunnen zijn op het gedrag van de patiënt;
of het dagritme in het verpleeghuis aansluit bij de behoefte van de patiënt;
of er voldoende ruimte is om eigen gewoonten voort te zetten.
Richtlijn Probleemgedrag NVVA /januari 2002
12
3 Richtlijnen probleemdefiniëring en behandeldoelen
3.1 Formuleren probleemdefinitie
De verpleeghuisarts analyseert de gegevens uit de probleembeschrijving en het aanvullend
onderzoek en formuleert met de leden van het multidisciplinaire team een probleemdefinitie.
De probleemdefinitie omvat de concrete beschrijving van het probleemgedrag. Daarin wordt
aangegeven voor wie het gedrag problematisch is, hoe het gemanifesteerd wordt, onder welke
omstandigheden het voorkomt, wanneer het optreedt en welke mogelijke oorzaken eraan ten
grondslag liggen.
Niet in alle gevallen is voor het probleemgedrag een (behandelbare) oorzaak te vinden.
3.2 Vaststellen behandeldoelen
Als de probleemdefinitie helder is, stelt de verpleeghuisarts met de leden van het
multidisciplinaire team en, zo mogelijk, met de patiënt en/of diens vertegenwoordiger de
behandeldoelen vast.
De verpleeghuisarts zorgt ervoor dat de behandeldoelen zo concreet mogelijk geformuleerd
worden, waarbij gelet wordt op de haalbaarheid.
Hierbij zijn doelen op verschillende niveaus te onderscheiden:
$
het probleemgedrag verdwijnt;
$
het probleemgedrag vermindert;
$
het probleemgedrag wordt geaccepteerd;
$
het probleemgedrag wordt voorkomen.
De verpleeghuisarts stelt vast hoe en wanneer de verschillende behandeldoelen worden
geëvalueerd (hoofdstuk 5 Evaluaties).
Op basis van de vastgestelde behandeldoelen stelt de verpleeghuisarts in overleg met het
multidisciplinaire team het beleid ten aanzien van de patiënt en de omgeving van de patiënt
vast.
Richtlijn Probleemgedrag NVVA /januari 2002
13
4 Richtlijnen beleid
Inleiding
Zoals beschreven in voorafgaand hoofdstuk, leidt de beschrijving van het probleemgedrag tot
een probleemdefinitie en zijn vervolgens behandeldoelen vastgesteld. De verpleeghuisarts
onderzoekt met de leden van het multidisciplinaire team de mogelijkheden tot begeleiding en
behandeling van de patiënt. De verpleeghuisarts richt het behandelbeleid op de omgeving
indien de oorzaak van het probleemgedrag uit de omgeving van de patiënt komt. De
verpleeghuisarts zorgt ervoor dat eerst de interventies worden geëvalueerd die tot dan toe
gedaan zijn.
De probleemdefinitie geeft weliswaar richting aan het behandelbeleid, maar er is niet altijd
een (behandelbare)oorzaak en een daarop gerichte behandeling aan te wijzen. Wanneer de
oorzaak geen aangrijpingspunt voor het behandelbeleid vormt, kan gekozen worden voor
acceptatie van het probleemgedrag. Er zijn dan aanvullende interventies nodig teneinde de
omgeving in staat te stellen met het gedrag te kunnen omgaan.
Het behandelbeleid kan worden onderscheiden in:
behandeling van lichamelijke factoren of aanpassing van het medicijngebruik;
psychosociale begeleiding en behandeling;
behandeling van psychische factoren met psychofarmaca;
middelen of maatregelen.
Het behandelbeleid zal vaak bestaan uit een combinatie van deze vormen.
In het multidisciplinaire overleg wordt het zorgplan opgesteld. Het zorgplan behoeft de
instemming van de patiënt en/of diens vertegenwoordiger (WGBO).
4.1 Behandeling van lichamelijke factoren of de aanpassing van het medicijngebruik
De verpleeghuisarts stelt zo mogelijk behandeling in voor de oorzaken van het
probleemgedrag die gevonden zijn bij het onderzoek naar lichamelijke aandoeningen of het
medicijngebruik (2.3.1).
Zo nodig verwijst de verpleeghuisarts voor de behandeling van de lichamelijke oorzaken naar
relevante medisch specialisten.
4.2 Psychosociale begeleiding en behandeling
Psychosociale begeleiding en behandeling omvatten de afspraken en interventies gericht op
het verbeteren van het welbevinden van de in het verpleeghuis opgenomen patiënt. Ze richt
zich niet alleen op de patiënt zelf (2.3.2 psychische factoren en 2.3.3 persoonlijke factoren),
maar ook op zijn omgeving (2.3.4 omgevingsfactoren). Derhalve is psychosociale
hulpverlening een multidisciplinaire aangelegenheid. Ze draagt bij aan het scheppen van een
woon- leefmilieu waarin de patiënt met zijn beperkingen en handicaps optimaal kan
functioneren en vormt daardoor een belangrijke factor in de preventie van probleemgedrag.
Richtlijn Probleemgedrag NVVA /januari 2002
14
Ook bij de begeleiding en behandeling van probleemgedrag spelen psychosociale interventies
een belangrijke rol; deze interventies kunnen persoonsgericht of omgevingsgericht zijn, maar
zijn in de meeste gevallen een combinatie daarvan.
Bij de behandeling van probleemgedrag zal gebruik gemaakt worden van bepaalde modellen
of methodieken. Het is moeilijk een duidelijke onderverdeling te maken in de diverse
modellen en methodieken. Een opsomming is terug te vinden in de noten.31 32 33 34 35 36 37 38 39
40 41 42 43 44 45
.
Afhankelijk van de probleemdefinitie en de mogelijkheden van het verpleeghuis, kan gebruik
worden gemaakt van een of meerdere mogelijkheden, of van elementen van de verschillende
methodieken. Om hierin een keuze te maken zal de verpleeghuisarts advies vragen aan een
terzake kundige psycholoog. De gekozen methodieken hebben zowel invloed op de patiënt,
als op het personeel en de omgeving.
Bij de behandeling van probleemgedrag zal de verpleeghuisarts aspecten welke bedreigend
zijn voor het welzijn van de patiënt en voor zijn sociale functioneren, trachten te behandelen.
De verpleeghuisarts draagt er samen met de psycholoog zorg voor dat er specifieke op de
patiënt gerichte omgangsadviezen tot stand komen. Een omgangsadvies is een
behandelafspraak, welke genoteerd staat in het zorgplan.
De verpleeghuisarts draagt er zorg voor dat bij de behandeling en begeleiding van
probleemgedrag voldoende aandacht gegeven wordt aan interventies naar medepatiënten,
medewerkers en familie, zoals begrip kweken, uitleg geven en coachen. Ook draagt hij er
mede zorg voor dat het leefklimaat zo gunstig mogelijk is voor de individuele patiënt. Indien
gewenst voert de verpleeghuisarts individuele gesprekken met de patiënt.
4.3 Behandeling van psychische factoren met psychofarmaca
Er zijn psychische factoren, die ten grondslag liggen aan probleemgedrag die met medicatie
behandeld kunnen worden. Dit is met name het geval als sprake is van een psychische
stoornis. Vaak zal echter niet worden voldaan aan alle DSM criteria, maar vertoont de patiënt
symptomen die bij een bepaalde psychische stoornis kunnen passen. Ook dan kunnen
psychofarmaca een bijdrage leveren aan de behandeling van probleemgedrag.
Het schema in bijlage 2 biedt ondersteuning in de keuze voor een psychofarmacon op geleide
van de symptomen van de patiënt.
Alvorens over te gaan tot het voorschrijven van psychofarmaca voor probleemgedrag gaat de
verpleeghuisarts na of er geen andere interventie mogelijk is en/of het gedrag zodanig is, dat
de patiënt en/of zijn omgeving er schade van ondervindt.46
Het voorschrijven van medicatie kan nooit vervanging zijn van psychosociale begeleiding.
Bij bepaalde psychische stoornissen, zoals een depressie, beoordeelt de verpleeghuisarts of
medicatie in een vroeg stadium geïndiceerd is.
De verpleeghuisarts formuleert voor het voorschrijven van medicatie een haalbaar
behandeldoel, rekening houdend met het groter risico op bijwerkingen47 48 bij ouderen. De
verpleeghuisarts vermijdt het voorschrijven van medicatie met ernstige bijwerkingen.49
De verpleeghuisarts stelt zich voorafgaand aan het voorschrijven van medicatie de volgende
vragen:
heeft de patiënt comorbiditeit die de kans op bijwerkingen vergroot?
Richtlijn Probleemgedrag NVVA /januari 2002
15
heeft de patiënt nier-en/of leverfunctiestoornissen die de kans op intoxicatie
vergroten?
gebruikt de patiënt medicatie waarmee interacties kunnen ontstaan?
De verpleeghuisarts start met een lage dosering en verhoogt de dosis op geleide van het effect
en/of de bijwerkingen langzaam tot het gewenste resultaat, tenzij de ernst van de situatie dit
niet mogelijk maakt. De verpleeghuisarts voorkomt daarbij onderdosering, met name bij
antidepressiva.50
De verpleeghuisarts bekijkt bij het starten met een nieuw middel of een ander middel gestaakt
kan worden of dat de dosering van dat middel aangepast moet worden.51
De verpleeghuisarts vermijdt zoveel mogelijk het voorschrijven van ”zo nodig” medicatie52.
Indien een geneesmiddel “zo nodig” wordt voorgeschreven, formuleert de verpleeghuisarts
duidelijk de omstandigheden waarin het middel gegeven wordt.
In verband met het risico op onttrekkingsverschijnselen staakt de verpleeghuisarts de
medicatie niet acuut maar sluipt hij deze uit.53
De verpleeghuisarts noteert de resultaten en eventuele bijwerkingen van de medicatie in het
medisch dossier.
De verpleeghuisarts evalueert de medicatie regelmatig: per maand en bij elk nieuw te starten
medicament. Daarbij houdt hij er rekening mee, dat ziektebeelden in de tijd kunnen
veranderen, waardoor de medicatie verminderd of gestaakt kan worden. Dit geldt vooral bij
een progressieve ziekte als het dementiesyndroom.
Om problemen door het voorschrijven van medicatie tot een minimum te beperken, werkt de
verpleeghuisarts met een klein geneesmiddelenpakket waarvan hij de werking en
bijwerkingen goed leert kennen.
Bovendien overlegt de verpleeghuisarts ten behoeve van het voorschrijven van medicatie
tijdig met psychiater, klinisch geriater en/of apotheker.
Factoren die een rol spelen bij de keuze voor een bepaald geneesmiddel zijn: bekendheid met
het middel bij de voorschrijver en patiënt, regionale gebruiken, beschikbare
toedieningsvormen en de prijs.
Het is niet mogelijk om het voorkeursmiddel bij een bepaald ziektebeeld te geven, gezien het
veelvuldig ontbreken van goed gecontroleerd onderzoek bij ouderen. Dit geldt met name voor
geneesmiddelen voor gedragsstoornissen bij patiënten met een dementiesyndroom54.
Genoemde factoren zijn de redenen, waarom de werkgroep geen bindend schema voor
medicamenteuze therapie in deze richtlijn geeft, doch slechts een voorstel hiertoe doet in
bijlage 2.
De verpleeghuisarts realiseert zich dat bij het voorschrijven van medicatie, zowel het middel
als de dosering individueel aan de patiënt aangepast dient te worden.
4.4 Middelen of maatregelen
Richtlijn Probleemgedrag NVVA /januari 2002
16
Middelen of maatregelen worden in het kader van de wet BOPZ55 toegepast ter afwending
van gevaar voor de patiënt of diens omgeving. Verschillende vormen van probleemgedrag
kunnen tot gevaarlijke situaties leiden, zoals bijvoorbeeld zwerfneigingen en fysieke agressie.
Gebruikelijke middelen of maatregelen zijn fixatie, afzondering en niet vrijwillige toediening
van psychofarmaca. Bij de toepassing van middelen of maatregelen dient er steeds een
afweging te worden gemaakt tussen het risico voor de patiënt en diens omgeving en de
nadelen van toepassing van middelen of maatregelen. Zo kan fixatie, toegepast om bij een
slecht mobiele patiënt het valrisico te verkleinen, leiden tot onrust bij die patiënt. Dit risico is
groter wanneer de betrokkene de noodzaak tot fixatie niet begrijpt en zich daartegen verzet.
Hoe vrijheidsbeperking wordt ervaren, kan individueel sterk verschillen. Ook de eventuele
negatieve gevolgen van psychofarmaca variëren van patiënt tot patiënt. Het betreft daarom
steeds een beslissing waarbij zowel de (mogelijke) consequenties van het gevaar als die van
de toepassing van middelen of maatregelen zorgvuldig worden afgewogen. Daarbij kan er
ook in overleg met de patiënt en/of diens vertegenwoordiger bewust voor worden gekozen om
een bepaald risico te accepteren.
Alvorens tot toepassing van middelen of maatregelen wordt overgegaan, dienen alternatieven
om het gevaar weg te nemen, te zijn onderzocht. Zowel bij probleemgedrag als bij de
toepassing van middelen of maatregelen is de mate waarin personeel in staat is om toezicht te
houden en eventueel in te grijpen van groot belang.
De toepassing van middelen of maatregelen dient plaats te vinden in het kader van het
zorgplan. Hiervoor is toestemming van de patiënt en/of diens wettelijke vertegenwoordiger
vereist. Wanneer er echter sprake is van een ernstig gevaar voor de patiënt of diens omgeving,
kunnen toch middelen of maatregelen worden toegepast zonder toestemming van de patiënt of
diens vertegenwoordiger, vooruitlopend op het opstellen danwel aanpassen van een
zorgplan56.
Bij de toepassing van middelen of maatregelen worden de volgende richtlijnen in acht
genomen:
S
De verpleeghuisarts gaat bij de toepassing en evaluatie van middelen of maatregelen
systematisch de relatie met eventueel probleemgedrag na. Aan deze samenhang wordt ook
in de rapportage en in multidisciplinair overleg aandacht geschonken.
S
De verpleeghuisarts overweegt bij probleemgedrag dat tot gevaar voor de patiënt of
diens omgeving leidt, steeds of er alternatieven zijn voor middelen of maatregelen om het
gedrag te beïnvloeden of het gevaar anderszins te beperken.
S
De verpleeghuisarts stelt een zorgplan op over de toepassing van middelen of
maatregelen, waarin is vastgelegd welke maatregel om welke reden, op welk tijdstip en
hoe lang wordt toegepast. Daarbij wordt het “zonodig” gebruik zo veel mogelijk
vermeden en indien het geen vaste tijdstippen betreft, in ieder geval de omstandigheden
waaronder de maatregel wordt toegepast duidelijk omschreven.
S
De verpleeghuisarts draagt zorg voor een nauwkeurige registratie van de toepassing
van middelen of maatregelen conform de wet BOPZ en -waar vereist- voor melding aan
de Inspectie voor de Gezondheidszorg.
Richtlijn Probleemgedrag NVVA /januari 2002
17
5 Evaluatie van het beleid bij de individuele patiënt
De verpleeghuisarts zorgt ervoor dat het beleid voor de patiënt met probleemgedrag wordt
geëvalueerd. Het tijdstip van en de deelnemers aan de evaluatie wordt bepaald bij het
opstellen van het zorgplan.
Het doel van de evaluatie is te bepalen of de behandeldoelen behaald zijn en of de
probleemdefinitie nog juist is (3.1 en 3.2). Bij elk behandeldoel wordt het daarbij afgesproken
behandelbeleid bekeken op zijn werkbaarheid en effectiviteit. Zoals in hoofdstuk 4 is
aangegeven, worden in het kader van het behandelbeleid de volgende onderdelen besproken:
- behandeling van lichamelijke factoren of aanpassing van het medicijngebruik
- psychosociale begeleiding en behandeling
- behandeling van psychische factoren met psychofarmaca
- middelen of maatregelen
Voor elk type behandelbeleid wordt bepaald wanneer en met wie geëvalueerd wordt.
Informatie over de effecten van het beleid wordt verkregen door een gesprek met degene die
het probleem als zodanig heeft ervaren (de patiënt zelf, zijn omgeving, familie en/of
personeel). Dit kan in een persoonlijk gesprek, teamgesprek of een multidisciplinair overleg,
waarin centraal staat of het probleemgedrag verdwenen dan wel verminderd is, en in hoeverre
nog van een probleem sprake is.
Na het inventariseren van het effect van het behandelbeleid wordt indien nodig een nieuwe
probleemdefinitie gemaakt en worden de behandeldoelen bijgesteld, of nieuwe doelen
opgesteld.
Richtlijn Probleemgedrag NVVA /januari 2002
18
6 Richtlijnen preventie
6.1 Beleid van het verpleeghuis
Voor het voorkómen van en het adequaat omgaan met probleemgedrag is het noodzakelijk dat
de verpleeghuisarts betrokken is bij die aspecten van het beleid van het verpleeghuis die van
invloed kunnen zijn op probleemgedrag van patiënten.
Zoals gesteld in 1.1 is typerend voor probleemgedrag het feit dat het in een context
plaatsvindt, waarbij juist de interactie tussen de patiënt en zijn omgeving tot problemen leidt.
Mogelijkheden voor preventie van probleemgedrag zijn vooral gelegen in de omgeving van
de patiënt. Essentieel is het beleid van het verpleeghuis. Een instrument om systematisch het
beleid voor het verpleeghuis te formuleren, te evalueren en bij te stellen en de zorg te
verbeteren is het kwaliteitszorgmodel MIK-V, een in de verpleeghuiszorg algemeen
geaccepteerd en gebruikt model.
De elementen die voor preventie van probleemgedrag relevant zijn worden beschreven in de
onderstaande velden van het MIK-V:57
veld 3: mens- en zorgvisie;
veld 6: product- en dienstbeschrijvingen;
veld 7: multidisciplinair werken;
veld 8: procedures en werkwijzen;
veld 11: deskundigheid medewerkers;
veld 12: motivatie medewerkers.
Voor de inhoud en kwaliteit van de basiszorg is primair (het management van) de instelling
verantwoordelijk. De verpleeghuisarts heeft wel een signalerende verantwoordelijkheid in de
richting van het management. De wijze waarop de verpleeghuisartsen zijn vertegenwoordigd
in het management verschilt nogal sterk, afhankelijk van de organisatiestructuur van de
instelling. Eventuele knelpunten dient de verpleeghuisarts gevraagd en ongevraagd met het
management te (kunnen) bespreken.58
6.2 Mens- en zorgvisie
De verpleeghuisarts is betrokken bij de formulering van de zorgvisie en bij de realisering van
de zorgvisie in de dagelijkse praktijk.59.
De verpleeghuisarts bevordert naast de autonomie en de eigen identiteit van de patiënt, zorg
die aansluit bij de belevingswereld van de patiënt60 61.
De verpleeghuisarts bevordert dat zoveel mogelijk rekening wordt gehouden met de privacy
van de patiënt.62 63
De verpleeghuisarts bevordert dat medewerkers het zelfbeschikkingsrecht en de autonomie
van de patiënt bewaken.64
Het is noodzakelijk dat de communicatie tussen de medewerkers en de patiënt, alsmede tussen
medewerkers onderling zorgvuldig gebeurt.
6.3 Product- en dienstbeschrijvingen
Richtlijn Probleemgedrag NVVA /januari 2002
19
De verpleeghuisarts is betrokken in de wijze waarop patiënten in patiëntengroepen worden
gedifferentieerd.65
De verpleeghuisarts bevordert dat het verpleeghuis oog heeft voor de fysieke en sociale
omgeving van de patiënt66 67 68 69.
De verpleeghuisarts bevordert dat de fysieke omgeving70 van het verpleeghuis aan de
volgende eisen voldoet:
voldoende bewegingsruimte waar binnen patiënten zich veilig kunnen bewegen;71
bij voorkeur een wandelcircuit en in de zomer toegang tot een (binnen)tuin;72
zo weinig mogelijk confrontatie met gesloten deuren;73
voorkomen van weglopen.74 door direct toezicht, videobewaking75 of andere
technische hulpmiddelen.
De verpleeghuisarts bevordert dat de sociale omgeving76 van de patiënt zo veel mogelijk
aangepast wordt aan diens behoefte. Hierbij valt te denken aan:
groepsgrootte bij activiteiten en maaltijden;77
dag- en weekstructuur78 met een aan de doelgroep aangepast activiteitenprogramma;79
indeling van patiënten in groepen op basis van gedrag, leefstijl, cognitief niveau,
zorgbehoefte of gebleken voorkeuren;80
mogelijkheid voor de aanwezigheid en betrokkenheid bij de zorg van partner, familie
of andere sociale relaties.81
De verpleeghuisarts bevordert dat in het verpleeghuis een patiëntgerichte werkwijze
gehanteerd wordt.82
De verpleeghuisarts bevordert dat vrijwilligers alleen onder direct toezicht van geschoolde
medewerkers bij activiteiten ten behoeve van patiënten met probleemgedrag worden
betrokken en dat de beroepskrachten de vrijwilligers bij patiëntgerichte activiteiten aansturen.
6.4 Multidisciplinair werken
De verpleeghuisarts bevordert de kwaliteit van:
de observatie en rapportage door de leden van het multidisciplinaire team;
de onderlinge communicatie in het multidisciplinaire team;
het rapportagesysteem en zorgdossier;
de overlegstructuren met de leden van het multidisciplinaire team.
6.5 Procedures en werkwijzen
De verpleeghuisarts bevordert dat er in het verpleeghuis richtlijnen zijn voor het opnemen,
doorverwijzen, overplaatsen en ontslaan van patiënten met probleemgedrag.83 84
De verpleeghuisarts bewaakt dat in het verpleeghuis de richtlijnen voor het opnemen,
doorverwijzen, overplaatsen en ontslaan van patiënten met probleemgedrag worden
uitgevoerd.
Richtlijn Probleemgedrag NVVA /januari 2002
20
De verpleeghuisarts bevordert dat het verpleeghuis afspraken maakt met andere
verpleeghuizen, psychiatrische ziekenhuizen, de ambulante geestelijke gezondheidszorg in de
regio en eventueel met de inspectie over het opnemen, doorverwijzen en overplaatsen van
patiënten.
De verpleeghuisarts bevordert dat het verpleeghuis een procedure heeft voor het gebruik van
middelen of maatregelen.
De verpleeghuisarts bevordert het opstellen van procedures ten behoeve van de veiligheid van
patiënten, bijvoorbeeld ter bescherming tegen vallen85, brand, een te hoge watertemperatuur
en de inname van giftige producten.
6.6 Deskundigheid medewerkers
De verpleeghuisarts bewaakt dat de omvang en samenstelling van de formatie en de
deskundigheid, attitude en motivatie van de medewerkers geschikt zijn voor de
patiëntenpopulatie.86
De verpleeghuisarts bevordert de deskundigheid ten aanzien van probleemgedrag van
medewerkers die direct betrokken zijn bij de dagelijkse zorg en activiteiten.87 88 Hij zorgt
ervoor dat daarbij de volgende aspecten aan de orde komen:
benadering, bejegening en attitude; 89
de verbale en non-verbale communicatie;
kennis van onderliggende ziektebeelden, bijvoorbeeld dementie en CVA;
de eigen rol in het ontstaan en voorkomen van storend gedrag;
observatie en rapportage van gedrag in het algemeen en probleemgedrag in het
bijzonder;
vroegtijdige herkenning van probleemgedrag;
het omgaan met probleemgedrag.
De verpleeghuisarts bevordert dat in het verpleeghuis methodieken gehanteerd worden die
probleemgedrag kunnen voorkomen dan wel bij probleemgedrag gehanteerd kunnen worden
als genoemd in 4.2.
De verpleeghuisarts bevordert dat in het verpleeghuis een psycholoog aanwezig is.
De verpleeghuisarts bevordert dat het verpleeghuis een vaste consulent psychiater aanstelt.
Deze wordt door de verpleeghuisarts zonodig geraadpleegd bij complex probleemgedrag.
Tevens bevordert de verpleeghuisarts de inbreng van psychiatrische deskundigheid in het
verzorgend team.
6.7 Motivatie medewerkers
De verpleeghuisarts biedt, zo mogelijk samen met de psycholoog, ondersteuning aan
verzorgenden bijvoorbeeld door het organiseren van besprekingen van patiënten met
probleemgedrag.
In de besprekingen met de verzorgenden verdient, naast het gezamenlijk zoeken naar
oplossingen ook emotionele steun aandacht, waarbij de verzorgenden uiting kunnen geven
aan gevoelens van onmacht en angst die door het probleemgedrag worden opgeroepen.
Daarbij zijn belangrijk een luisterend oor en het gevoel dat men serieus genomen wordt.
Verder kan de verpleeghuisarts in deze besprekingen uitleg geven over ziektebeelden en
Richtlijn Probleemgedrag NVVA /januari 2002
21
oorzaken van probleemgedrag. Het team kan begeleid worden in de omgang met patiënten die
probleemgedrag vertonen. Daarbij kan ook de psycholoog een belangrijke rol spelen. Naar de
mening van de werkgroep hebben de verpleeghuisarts en de psycholoog bij het omgaan met
probleemgedrag een voorbeeldfunctie.
Richtlijn Probleemgedrag NVVA /januari 2002
22
Verantwoording
Ontwikkelingstraject
De werkgroep Probleemgedrag van de NVVA is in oktober 1998 van start gegaan met het
ontwikkelen van een concept-richtlijn Probleemgedrag voor verpleeghuisartsen. In september
2000 is deze concept-richtlijn voor beoordeling toegestuurd aan 18 verpleeghuisartsen at
random gekozen uit het ledenbestand van de NVVA. Van hen werden 13 reacties terug
ontvangen. Tevens is de concept-richtlijn toegestuurd aan 8 toetsingsgroepen van
verpleeghuisartsen. Van alle 8 toetsingsgroepen is een reactie terug ontvangen. Daarnaast
werd commentaar ontvangen van 11 deskundigen.
Naar aanleiding van de reacties is de concept-richtlijn in de maanden april tot en met oktober
2001 bijgesteld. Vervolgens is de concept-richtlijn in november 2001 voor een procedurele
beoordeling voorgelegd aan de stuurgroep Richtlijnontwikkeling van de NVVA. In januari
2002 is de richtlijn door de Autorisatiecommissie van de NVVA beoordeeld. Op 17 januari
2002 is de richtlijn Probleemgedrag geautoriseerd.
Participanten
De werkgroep heeft uit de volgende verpleeghuisartsen bestaan:
mevrouw M.E.M. Ypma-Bakker, Zorggroep Noorderbreedte, divisie Ouderenzorg te
Leeuwarden (inhoudelijk voorzitter van de werkgroep);
de heer E.R. Glas, Zorggroep Tangenborgh, verpleeghuis De Bleerinck te Emmen;
de heer J.H.A.M. Hagens, Zorggroep Noord-Limburg te Venlo;
de heer J.G.H. Hensels, Stichting Gezondheidszorg Oostelijk Zuid-Limburg, sector
Ouderenzorg, verpleeghuis Schuttershof te Brunssum;
de heer A.A.L.M. Rondas, Stichting Gezondheidszorg Oostelijk Zuid-Limburg, sector
Ouderenzorg, verpleeghuis Schuttershof te Brunssum;
mevrouw M.L. Saltet, Parnassia psycho-medisch centrum Circuit Verpleeghuiszorg,
verpleeghuis Dorestad te Den Haag;
mevrouw L.A. Willemstein, verpleeghuis Bertilla te Drachten.
Deskundigen
Tijdens het ontwikkelen van de concept-richtlijn zijn de volgende deskundigen geconsulteerd:
mevrouw M.A.J.H. Bogaers, verpleeghuisarts, verpleeghuis Joachim en Anna te
Nijmegen;
mevrouw dr. R.M. Dröes, klinisch bewegingswetenschapper, psychogeriatrisch
onderzoeker, Afdeling VU Medisch Centrum Psychiatrie te Amsterdam;
mevrouw dr. P.M.J. Haffmans farmacoloog, Parnassia psycho-medisch centrum te
Den Haag;
de heer R.M. Kok, psychiater, Ouderenpsychiatrie Altrecht GGZ te Zeist;
mevrouw E.G.H.J. Stok-Koch, psycholoog, UMC St. Radboud, afdeling
verpleeghuisgeneeskunde te Nijmegen;
mevrouw M.T. Vink, klinisch psycholoog, Zorggroep Almere, GERION te
Amsterdam;
de heer dr. E.J. Vollaard, ziekenhuisapotheker Apotheek Canisius/Wilhelmina
Ziekenhuis te Nijmegen.
Naamsvermelding als deskundige betekent overigens niet dat iedere deskundige de richtlijn
op elk detail onderschrijft.
Richtlijn Probleemgedrag NVVA /januari 2002
23
Ondersteuning
Het technisch voorzitterschap van de werkgroep is in handen geweest van mevrouw G.
Veltkamp, management-adviseur, Veltkamp & Partners te Amersfoort. Voor de begeleiding
van de werkgroep en de eindredactie van de richtlijn was tot 1 juli 1999 verantwoordelijk
mevrouw M.A.B. Severijns, kwaliteitsfunctionaris van de NVVA. Per 1 juli 1999 heeft
mevrouw W.J.F.M. van der Linden-Bollen, kwaliteitsfunctionaris bij de NVVA, dit
overgenomen. Bij haar berustte ook de organisatorische ondersteuning van de werkgroep.
Gebruik literatuur
Bij het ontwikkelen van de richtlijn Probleemgedrag van de NVVA is gebruik gemaakt van
een Medline search (1992 - 1998, zoekopdrachten social behavior disorders, social behavior
problems, nursing homes/elderly, aged people affective symptoms/syndroms, agression,
social environment, professional patient relations) en literatuur die aangereikt is door de leden
van de werkgroep en de deskundigen.
Richtlijn Probleemgedrag NVVA /januari 2002
24
Bijlage 1 Beschrijving soorten probleemgedrag90
Agitatie
Beschrijving:
Subtypen:
Motorische agitatie:
Verbale agitatie:
Vocale agitatie:
Agressie
Beschrijving:
Subtypen:
Verbale agressie:
Handelende agressie:
Negativisme
Beschrijving:
innerlijke rusteloosheid leidend tot ondoelmatig gedrag,
met een sterk repeterend karakter
continu rondlopen, niet stil kunnen zitten of liggen, rammelen
aan deuren, tikken op tafel, alles overhoop halen
continu praten, mompelen
jammeren, schreeuwen, roepen, zingen, (stereotype)
geluiden maken
gewelddadig gedrag
schelden, vloeken, beschuldigen, dreigen
slaan, duwen, schoppen, vernielen, met voorwerpen gooien,
dreigende gebaren maken, automutulatie
gerichte afweer of verzet, tegenwerken bij de verzorging
(situationeel), (alle) hulp afwijzen, medicatie en voeding weigeren,
altijd klagen, nergens tevreden over zijn, altijd kritiek hebben
Omkering van het dag- en nachtritme
Beschrijving:
slaapprobleem of agitatie tijdens avond en nacht in
combinatie met overmatige slaperigheid, sufheid, apathie of
initiatiefloosheid overdag
Claimend gedrag
Beschrijving:
zodanig aandacht en hulp vragen dat dit leidt tot irritatie
bij hulpverleners
Prikkelbaarheid
Beschrijving:
Ontremming
Beschrijving:
zeer snel boos, geïrriteerd of ontstemd zijn
gedrag gekenmerkt door hyperactiviteit en
controleverlies
Subtypen:
Ontremming bij eten: gulzig eten, vraatzucht, eten zolang er eten is
Sexuele ontremming: handtastelijk gedrag, sexuele intimidatie, obscene gebaren maken,
steeds masturberen
Richtlijn Probleemgedrag NVVA /januari 2002
25
Zwerfgedrag
Beschrijving:
continu (rond)lopen met een doel, steeds op zoek of op
weg zijn naar een bepaalde plaats, persoon of bezigheid
Richtlijn Probleemgedrag NVVA /januari 2002
26
Verzamelwoede
Beschrijving:
Decorumverlies
Beschrijving:
Apathie
Beschrijving:
verzamelen van voorwerpen, alles meenemen in rollator
of verstoppen in tasje
onaangepast, schaamteloos gedrag, uitkleden in het
openbaar, er onverzorgd bijlopen, boeren, winden laten, overal
urineren, grof taalgebruik, knoeien met eten
initiatiefloos gedrag, niet tot activiteiten te bewegen,
niet uiten van emoties
Overmatig oninvoelbaar huilen of lachen
Beschrijving:
spontaan of na geringe emotie onbedwingbaar huilen of
lachen dat vaak in elkaar over gaat
Richtlijn Probleemgedrag NVVA /januari 2002
27
Bijlage 2
Overwegingen bij medicamenteuze therapie voor
psychische factoren en probleemgedrag91
Bij het voorschrijven van anxiolytica 92 93 94 95 96 97 worden de volgende richtlijnen in acht
genomen:
de verpleeghuisarts
schrijft een anxiolyticum alleen voor indien de angst of
agitatie interfereert met het functioneren98;
kiest een benzodiazepine met een korte tot middellange
halfwaardetijd dat niet in het lichaam in een werkzame
metaboliet omgezet wordt: oxazepam en lorazepam99;
schrijft in een zo laag mogelijke dosering voor;
schrijft in principe niet langer dan 4 tot 6 weken voor
in verband met het ontstaan van
afhankelijkheid100;
staakt niet abrupt maar sluipt uit in verband met
rebound- of onttrekkingsverschijnselen101;
schakelt, indien de benzodiazepine teveel bijwerkingen
veroorzaakt, over op een SSRI 102, b.v. fluvoxamine;
start met 50 mg en verhoogt na 1 à 2 weken voorzichtig
naar 100 tot 200 mg;
sluipt de benzodiazepine na 2 tot 3 weken uit wanneer het
effect van de SSRI optreedt 103
Bij het voorschrijven van hypnotica104 worden de volgende richtlijnen in acht genomen:
de verpleeghuisarts
schrijft een hypnoticum alleen voor indien het
slaapprobleem het functioneren overdag negatief beïnvloedt
105;
schrijft een middel voor met een relatief snelle
resorptie, een matig korte werkingsduur en zo min mogelijk
beïnvloeding door de leeftijdsgerelateerde veranderingen in
het lichaam: temazepam106;
schrijft bij dagelijks gebruik niet langer voor dan 2
weken107;
schrijft zo mogelijk intermitterend voor;
schrijft geen hypnoticum voor indien reeds een
anxiolyticum voorgeschreven is; gebruikt de avonddosis van
het anxiolyticum in dat geval als hypnoticum108.
Bij het voorschrijven van antidepressiva109 110 111 112 113 worden
de volgende richtlijnen in acht genomen:
de klassieke middelen114
de verpleeghuisarts
geeft bij het kiezen van een klassiek middel de voorkeur
aan nortriptyline115;
Richtlijn Probleemgedrag NVVA /januari 2002
28
verricht alvorens te starten lichamelijk onderzoek
gericht op mogelijke contraindicaties in verband met
bijwerkingen en maakt een ECG116;
noteert alle symptomen die verward kunnen worden met
eventuele bijwerkingen117;
bekijkt de medicatie die de patiënt reeds gebruikt in
verband met mogelijke interacties118;
let hierbij vooral op een anticholinerg syndroom119;
start laag met 10 à 25 mg per dag en hoogt deze dosis
iedere 3 à 4 dagen op tot 3 dd 25 mg120;
controleert bij ernstige en onbegrepen bijwerkingen en
ineffectiviteit de spiegel121;
schakelt op een ander middel over bij te ernstige
bijwerkingen;
schakelt op een ander middel over wanneer binnen 4 weken
met adequate dosering en adequate spiegels geen enkel effect
is bereikt122;
sluipt bij overschakelen uit in 2 weken123;
schakelt op een ander middel over indien gedurende 6 à 8
weken met een adequate dosering en adequate spiegel
onvoldoende succes is behaald124;
continueert de behandeling na verbetering nog minimaal 6
maanden125;
overweegt na deze 6 maanden of er een onderhoudsdosering
nodig is;
sluipt, indien na 6 maanden gestopt wordt, uit met een
kwart van de dosering per maand126.
de moderne middelen127;
de verpleeghuisarts
geeft bij het kiezen van een modern middel de voorkeur
aan een specifieke serotonine-heropname remmer (SSRI)
bijvoorbeeld citalopram128;
verricht lichamelijk onderzoek;
noteert alle symptomen die verward kunnen worden met
eventuele bijwerkingen129;
bekijkt in verband met interacties de medicatie die de
patiënt reeds gebruikt; let hierbij op het serotonerg
syndroom130;
start met citalopram met 1dd 10 mg ‘s avonds, na 1 week
verhogen naar 20 mg, daarna zo nodig naar 30 mg;
noteert eventuele bijwerkingen131;
schakelt op een ander middel over bij te ernstige
bijwerkingen;
verhoogt bij geen effect binnen 4 weken naar de maximale
dosis (40 mg), indien de bijwerkingen dit toelaten;
schakelt op een ander middel over wanneer na 4 weken met
maximale dosis geen effect is bereikt122;
Richtlijn Probleemgedrag NVVA /januari 2002
29
sluipt bij overschakelen uit in 2 weken132;
schakelt op een ander middel over indien na 6 à 8 weken
met een adequate dosering onvoldoende succes is behaald124;
continueert de behandeling na verbetering minimaal 6
maanden125;
overweegt na deze 6 maanden of een onderhoudsdosering
nodig is;
sluipt, indien na 6 maanden gestopt moet worden,
geleidelijk uit126.
Bij het voorschrijven van antipsychotica133 134 135 136 137 worden
de volgende richtlijnen in acht genomen:
de verpleeghuisarts
geeft bij het kiezen van een antipsychoticum de voorkeur
aan haloperidol of zuclopentixol138;
neemt alvorens te starten een anamnese af en verricht
lichamelijk onderzoek en overweegt laboratoriumonderzoek en
een ECG139;
noteert de symptomen die verward kunnen worden met
eventuele bijwerkingen140;
bekijkt de medicatie die de patiënt reeds gebruikt in
verband met eventuele interacties141;
start met 2 dd 0,5 mg haloperidol dan wel 1 dd 2 mg
zuclopentixol142;
hoogt op geleide van de bijwerkingen zo nodig op tot 2 dd
2,5 mg haloperidol dan wel tot 2 dd 2 à 5 mg zuclopentixol
of 1 dd 10 mg zuclopentixol a.n.;
controleert bij onbegrepen of zeer ernstige bijwerkingen
de spiegel143;
schakelt op een ander middel over indien na gedurende 6
tot 8 weken met adequate dosering onvoldoende succes behaald
is144;
schakelt bij ernstige extrapiramidale bijwerkingen over
op risperidon145;
start met 0,5 mg risperidon bij het naar bed gaan,
controleert de tensie en hoogt zo nodig op tot 2 dd 0,5 à 2
mg;
continueert na verbetering de behandeling minimaal nog 1
maand;
overweegt of een onderhoudsdosering nodig is146;
sluipt uit indien geen onderhoudsdosering nodig is147.
Bij het voorschrijven van anti-epileptica148 in verband met
probleemgedrag worden de volgende richtlijnen in acht genomen:
de verpleeghuisarts
geeft bij het voorschrijven van anti-epileptica de
voorkeur aan valproïnezuur149;
Richtlijn Probleemgedrag NVVA /januari 2002
30
neemt alvorens te starten anamnese af, verricht
lichamelijk onderzoek en laboratoriumonderzoek150;
noteert de symptomen die verward kunnen worden met
eventuele bijwerkingen151;
bekijkt de medicatie die de patiënt reeds gebruikt in
verband met eventuele interacties152;
start met 1 dd 300 mg valproïnezuur en hoogt zo nodig op
tot maximaal 2 dd 500 mg;
herhaalt na instelling het laboratoriumonderzoek samen
met een spiegelbepaling na 1 week, 2 maanden, 6 maanden en
12 maanden en daarna op indicatie153;
bepaalt ook een spiegel bij onbegrepen bijwerkingen en/of
ineffectiviteit;
sluipt bij een dosering van 2 dd 250 mg of meer in twee
weken uit154.
Psychische
stoornis
Bijzonderheden
Middel
Startdosis
Gemiddelde
onderhoudsdosis
haloperidol
2 dd 0,5 mg
2 dd 0,5-2,5
mg
haloperidol
2,5-5 mg i.m.
Zo mogelijk
onderliggende
oorzaak behandelen.
Start met 0,5 mg, na
1 uur
evaluatie van het
effect en
ontstaan van
bijwerkingen.
Afhankelijk daarvan
een volgende dosis.
Opmerkingen
Delier
Agitatie
Ernstige agitatie
Psychotische stoornis
Zonder crisissituatie
Richtlijn Probleemgedrag NVVA /januari 2002
31
haloperidol
2 dd 0,5 mg
zuclopentixol
1 dd 2 mg
risperidon
1 dd 0,5 mg
2 dd 0,5-2,5
mg
2 dd 2-5 mg
of
1 dd tot 10
mg a.n.
Crisissituatie
haloperidol
2,5-5 mg i.m.
2 dd 0,5-2 mg
Geeft wat meer
sedatie, dan
haloperidol
Als een klassiek
antipsychoticum
faalt.
Na 10-40 min effect
op agitatie.
Stemmings- stoornis
nortriptyline
SSRI bijv.
citalopram
1 dd 10-25
mg
ophogen tot
max. 150 mg
1 dd 50-75
mg
1 dd 10 mg
1 dd 20 mg
Bij voorkeur niet bij
patiënt met
dementiesyndroom.
Meest selectieve
SSRI
Maximaal 1 dd 40
mg
Angststoornis
oxazepam
2 dd 5 mg
2 dd 5-20 mg
1 dd 50 mg
100-200 mg
in 1 of 2
doses
Tijdelijk tot 6
weken of
intermitterend.
SSRI b.v. fluvoxamine
Pas effect na 1-2
weken.
Slaapstoornis
Moeite met in- en/of doorslapen
temazepam
trazodon
1 dd 10 mg
1 dd 10-20
mg
1 dd 50 mg
1 dd 50 mg
Tijdelijk tot 2
weken of
intermitterend
.
Maximaal
100 mg
Dementie-syndroom
Agressie/
Richtlijn Probleemgedrag NVVA /januari 2002
32
agitatie
haloperidol
zuclopentixol
2 dd 0,5 mg
1 dd 2 mg
risperidon
1 dd 0,5 mg
citalopram
1 dd 10 mg
valproïnezuur
1 dd 300 mg
2 dd 0,5-2,5
mg
2 dd 2-5 mg
of
1 dd tot 10
mg a.n.
Antipsychotica niet
bij Lewy Body
dementie.
Bij roepgedrag geen
effectief middel
bekend
2 dd 0,5-1 mg
Nachtelijke
agitatie
1 dd 20 mg
oxazepam
1 dd 5 mg
temazepam
1 dd 10 mg
trazodon
1 dd 50 mg
2 dd 250 mg
Indien
antipsychotica falen
Indien
antipsychotica falen
1 dd 5-10 mg
Tijdelijk
1 dd 10-20
mg
Tijdelijk
1 dd 50 mg
Indien
benzodiazepinen
falen
oxazepam
SSRI b.v.
citalopram
2 dd 5 mg
2 dd 5-20 mg
1 dd 10 mg
1 dd 20 mg
haloperidol
2 dd 0,5 mg
2 dd 0,5-2,5 mg
Persoonlijkheidsstoornis
Angst en/of agitatie
Ernstige agitatie of
waanachtige denkbeelden
Ter ondersteuning van niet
medicamenteuze therapie
Maximaal 1 dd 40 mg
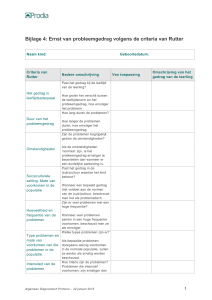
Bijlage 3 Voorstel voor indicatoren
Deze bijlage bevat een voorstel voor indicatoren aan de hand waarvan verpleeghuisartsen hun
handelen bij probleemgedrag kunnen registreren en bijsturen.
Richtlijn Probleemgedrag NVVA /januari 2002
33
Indicatoren voor de richtlijn Probleemgedrag
Donabedian155 heeft drie belangrijke dimensies van kwaliteit van zorg gedefinieerd: structuur,
proces en resultaat van zorg.
Structuurindicatoren
Structuurindicatoren geven informatie over de organisatiestructuur en de zorg die geleverd
moet worden.
Procesindicatoren
Procesindicatoren worden gebruikt om stappen tijdens de behandeling van de patiënt te
volgen.
Effectindicatoren
Effectindicatoren geven informatie over het effect van de zorg.
1.
De verpleeghuisarts heeft lichamelijke oorzaken uitgesloten en dit
geregistreerd.
2.
In het zorgdossier wordt de probleembeschrijving en -verheldering volgens de
systematiek 2.1 probleembeschrijving en -verheldering vastgelegd.
3.
Als de verpleeghuisarts de behoefte aan aanvullend onderzoek door een
psycholoog vaststelt is deze beschikbaar.
4.
De verpleeghuisarts bespreekt de probleemdefinitie en het behandeldoel met de
patiënt of diens vertegenwoordiger.
5.
De probleemdefinitie, behandeldoelen en behandelbeleid zijn opgenomen in
het
zorgplan.
6.
Als de verpleeghuisarts vaststelt dat een psychiater geconsulteerd dient te
worden is deze beschikbaar.
7.
De verpleeghuisarts heeft onderzoek gedaan naar a. lichamelijke factoren en
medicijngebruik, b. psychische factoren, c. persoonlijke factoren en
d. omgevingsfactoren.
8.
In het zorgdossier van de patiënt met probleemgedrag zijn op de patiënt
gerichte omgangsadviezen opgenomen.
9.
“Zo nodig” medicatie wordt vermeden. Als “zo nodig” medicatie toch wordt
voorgeschreven, wordt daarbij vermeld in welke omstandigheid het gegeven moet
worden.
10.
Het zorgplan wordt geëvalueerd overeenkomstig de hierover gemaakte afspraken.
Richtlijn Probleemgedrag NVVA /januari 2002
34
11.
Is het behandeldoel gehaald?
12.
Is de patiënt tevreden over het effect van de ingezette behandeling?
13.
Is de familie tevreden over het effect van de ingezette behandeling?
14.
Zijn de medewerkers tevreden over het effect van de ingezette behandeling?
Richtlijn Probleemgedrag NVVA /januari 2002
35
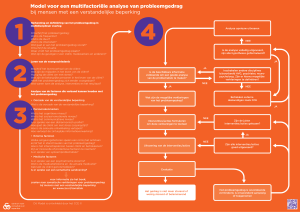
Bijlage 4 Stroomdiagram richtlijn Probleemgedrag
Richtlijn Probleemgedrag NVVA /januari 2002
36
Noten
1Noot
In 1992 is in opdracht van het Ministerie van Welzijn, Volksgezondheid en Cultuur een uitgebreide
literatuurstudie verricht naar gedragsproblematiek in het somatisch verpleeghuis. Bij het opstellen van de
richtlijn probleemgedrag is door de werkgroep veelvuldig gebruik gemaakt van deze studie:
Stok-Koch EGHJ, Kuin Y. Gedragsproblematiek bij oudere somatische verpleeghuispatiënten. Een
literatuurstudie. Nijmegen/Boxmeer, 1992
2Noot
Goffman E. Totale Instituties. Universitaire Pers Rotterdam 1975
3Noot
1
Heeren TJ, Lagaay AM, Rooijmans HGM. De prevalentie van het dementiesyndroom bij de oudste
bewoners van het somatisch verpleeghuis. NTvG 1992; 136:695-8
2
Stok-Koch EGHJ, Kuin Y. Een verkennende literatuurstudie naar gedragsproblematiek bij somatische
verpleeghuispatiënten. Vox Hospitii 1995; 19-1:8-15
3
Kruit A. Somatiek en psychogeriatrie: confectie of maatwerk? Scriptie Opleiding Verpleeghuisarts VU,
juni 1994
4Noot
Stok-Koch en Kuin schatten, op basis van literatuurstudie, de prevalentie van inadequaat gedrag bij somatische
verpleeghuisbewoners op 20 - 50%.
Stok-Koch EGHJ, Kuin Y. Gedragsproblematiek bij oudere somatische verpleeghuispatiënten. Een
literatuurstudie. Nijmegen/Boxmeer, 1992
5Noot
1
Godderis J. De psychiatrische verschijnselen bij en na een acuut CVA. Tijdschr Gerontol Geriatr.
1983; 14: 157-64
2
Bossers SL, Jansen HJ. Aspecten van beleving en menselijke interactie bij cerebrale hersenletsels.
Lezing NIP-sectie ouderen psychologie. Nijmegen, 1990.
3
Oorsouw J van, Vonsée KS. Storend gedrag bij ouderen. Deel 4: beleving en verliesverwerking bij
ouderen. Tijdschrift voor Verzorgenden. 1990; 38-42
6Noot
Stok-Koch EGHJ, Kuin Y. Gedragsproblematiek bij oudere somatische verpleeghuispatiënten. Een
literatuurstudie.
Nijmegen/Boxmeer, 1992.
Richtlijn Probleemgedrag NVVA /januari 2002
37
7Noot
Het moment van inschakelen van de psycholoog kan sterk verschillen per verpleeghuis. De beschikbaarheid en
mogelijkheden van de psycholoog verschillen per verpleeghuis.
Wanneer er sprake is van gedrag met een psychosociale oorzaak of wanneer er sprake is van weinig tolerantie
van het team is het zinvol de psycholoog in te schakelen in een vroeg stadium.
Soms is de psycholoog betrokken bij alle psychogeriatrische bewoners. Het is voor de hand liggend dat deze dan
vanaf het begin betrokken is bij de diagnostiek en de behandeling van probleemgedrag.
De werkgroep heeft er bewust voor gekozen het moment van inschakelen van de psycholoog open te laten.
8Noot
De “Concept richtlijn diagnostiek en medicamenteuze behandeling van psychische en gedragsstoornissen bij een
dementie” vormt, naast de literatuurstudie genoemd bij noot 1, de belangrijkste basis voor de richtlijnen
diagnostiek van probleemgedrag.
1
Bogaers MAJH, Koopmans RCTM, Vollaard EJ. Concept richtlijn diagnostiek en medicamenteuze
behandeling van psychische en gedragsstoornissen bij een dementie. VOVA/KUN, 1997.
2
Stok-Koch EGHJ, Kuin Y. Literatuuronderzoek naar gedragsproblematiek bij oudere somatische
verpleeghuispatiënten. Nijmegen/Boxmeer, 1992.
3
Stok-Koch EGHJ. Observatielijst, bewerking volgens Gurland BJ. Disturbed behavior, New York;
Awad AG, 1987
9Noot
Voorbeelden van in het verpleeghuis gebruikte observatieschalen zijn:
- de Beoordelingsschaal voor Oudere Patiënten (BOP)1
- de Observatieschaal Psychogeriatrie (OPG)2
- de Nurses Observation Scale for Inpatient Evaluation (NOSIE)3
- de Gedragsobservatieschaal voor de Intramurale Psychogeriatrie (GIP) 4
- de Gedragsobservatieschaal Geriatrie (GOS-G)5
- de Depressielijst6
1
Kam P van der, Mol F, Wimmers MFHG. Beoordelingsschaal voor oudere patiënten. Deventer: Van
Loghum Slaterus. 1971. De schaal is bedoeld voor differentiatie in begeleidingsbehoevende,
verzorgingsbehoevende en verpleegbehoevende patiënten.
2
Duine TJ. De validiteit van een nieuwe psychogeriatrische gedragsobservatieschaal (OPG) voor
toepassing in verpleeg- en verzorgingshuizen. Tijdschr Gerontol Geriatr 1991; 22: 228-33
Richtlijn Probleemgedrag NVVA /januari 2002
38
3
Dingemans PM, Bleeker JAC, Frohn- de Winter ML. A cross-cultural study of the reliability and
factorial dimensions of the Nurses’ Observations Scale for Inpatient Evaluation (NOSIE). Clin Psychol
1984; 40: 169-72
4
Verstraten PFJ, Eekelen CWJM van. Handleiding voor de GIP. Gedragsobservatieschaal voor
Intramurale Psychogeriatrie. Deventer: Van Loghum Slaterus. 1987
5
Gorissen JP. De structuur van de gedragsobservatieschaal Geriatrie (GOS-G) Tijdschr Gerontol
Geriatr 1994; 25: 58-62
6
Diesfeldt HFA. De depressielijst. Tijdschr Gerontol Geriatr 1997; 28: 113-8
Een overzicht van observatieschalen wordt gegeven in onderstaande publicatie 7.
7
Jonghe JFM de, Pot AM, Teunisse S. Observatie- en beoordelingsschalen.
In: Alzheimer en andere vormen van dementie. Jonker C, Verhey FRJ, Slaets JPJ (red) 2001.
Houten/Diegem. Bohn Stafleu Van Loghum
Naast gedragsobservatieschalen zijn in de verpleeghuizen nog diverse meetinstrumenten in gebruik, die de
zorgvragen, zorgplannen en het benodigde zorgaanbod in kaart moeten brengen, zoals SIVIS, LZV, RAI e.d.
Deze meetinstrumenten zijn veelal niet specifiek gericht op probleemgedrag en kunnen vooral gebruikt worden
om zorgzwaarte en benodigde zorginzet op groepsniveau te meten.
10Noot
Ouderen in het algemeen en zeker ouderen met een dementiesyndroom zijn verhoogd gevoelig voor de
psychotoxische effecten van geneesmiddelen. Geneesmiddelen of combinaties van geneesmiddelen kunnen een
grote verscheidenheid aan psychische verschijnselen veroorzaken, waaronder een delirium. Het is een misvatting
te denken dat het optreden van psychotoxische verschijnselen altijd een teken van overdosering is. Deze
verschijnselen zijn evenzeer mogelijk bij therapeutische doseringen. Daarnaast kan niet alleen het starten met
een behandeling of het verhogen van de dosis tot problemen leiden maar ook het plotseling staken van een
medicament of het sterk verlagen van de dosis. Zeker bij patiënten die al lijden aan een dementie is het moeilijk
om de samenhang tussen de verschijnselen en het gebruik van bepaalde geneesmiddelen hard te maken. Wanneer
de gedragsveranderingen optreden direct na het starten met een bepaald middel ligt het voor de hand aan een
mogelijke samenhang tussen beide te denken. Sommige geneesmiddelen geven echter pas na langdurig gebruik
psychotoxische verschijnselen en dan is de relatie veel moeilijker te leggen. 1
1
Bogaers MAJH, Koopmans RCTM, Vollaard EJ. Concept richtlijn diagnostiek en medicamenteuze
behandeling van psychische en gedragsstoornissen bij een dementie. VOVA/KUN, 1997.
11Noot
Antihypertensiva: deze middelen kunnen zowel een direct toxisch effect geven op het cerebrum als een indirect
effect, waarbij psychotoxische reacties ontstaan ten gevolge van een insufficiënte cerebrale circulatie door
bloeddrukdaling. Reserpine, methyldopa en bèta-blokkers zijn met name bekend vanwege hun centrale werking
en kunnen hierdoor aanleiding geven tot depressieve en/of delirante verschijnselen en slapeloosheid. Alle andere
antihypertensiva kunnen bij een te sterke bloeddrukdaling delirante symptomen geven. Dit laatste geldt
overigens ook voor alle farmaca met een anti-noradrenerg effect, die niet als antihypertensivum worden
voorgeschreven, zoals een aantal antipsychotica en tricyclische antidepressiva.1 2 3
Richtlijn Probleemgedrag NVVA /januari 2002
39
1
Jansen PAF. Medicamenten en verwardheid. Tijdschr v Verpl 1989; 1: 13-15
2
Buis WMNJ, Loonen AJM. Door geneesmiddelen veroorzaakte psychopathologie: (differentiële)
diagnostiek in de praktijk. Tijdschr Psychiatr 1985; 30: 94-104
3
Vecht - van den Bergh R. Psychiatrische bijwerkingen van veel gebruikte niet-psychiatrische
geneesmiddelen. Ned Tijdschr Geneesk 1983; 127: 2340-6
12Noot
Een overschot aan dopamine of een tekort aan acetylcholine werkt psychose-inducerend. Tot de middelen die de
dopamine-acetylcholine balans kunnen verstoren, behoren:
anticholinerge farmaca: antiparkinson middelen, antipsychotica (met name de fenothiazine derivaten
zoals chloorpromazine, levomepromazine en thioridazine), tricyclische antidepressiva, antihistaminica
en atropine: deze middelen geven vooral delirante verschijnselen;
dopaminerge middelen: antiparkinson middelen zoals levodopa en bromocriptine (parlodel): hierbij
kunnen delirante verschijnselen optreden maar ook geïsoleerde wanen en depressieve symptomen.1 2 3
1
Jansen PAF. Medicamenten en verwardheid. Tijdschr v Verpl 1989; 1: 13-15
2
Buis WMNJ, Loonen AJM. Door geneesmiddelen veroorzaakte psychopathologie: (differentiële)
diagnostiek in de praktijk. Tijdschr Psychiatr 1985; 30: 94-104
3
Vecht - van den Bergh R. Psychiatrische bijwerkingen van veel gebruikte niet-psychiatrische
geneesmiddelen. Ned Tijdschr Geneesk 1983; 127: 2340-6
13Noot
NSAID's kunnen depressieve en delirante symptomen veroorzaken en morfinomimetica kunnen psychotische
verschijnselen teweegbrengen. Dit geldt met name voor pentazocine (Fortral R), codeïne en morfine bij
parenterale toediening.1 2 3
1
Jansen PAF. Medicamenten en verwardheid. Tijdschr v Verpl 1989; 1: 13-15
2
Buis WMNJ, Loonen AJM. Door geneesmiddelen veroorzaakte psychopathologie: (differentiële)
diagnostiek in de praktijk. Tijdschr Psychiatr 1985; 30: 94-104
3
Vecht - van den Bergh R. Psychiatrische bijwerkingen van veel gebruikte niet-psychiatrische
geneesmiddelen. Ned Tijdschr Geneesk 1983; 127: 2340-6
14Noot
Van de antibiotica kunnen met name de aminoglycosiden neurotoxiciteit geven. 1 2
1
Jansen PAF. Medicamenten en verwardheid. Tijdschr v Verpl 1989; 1: 13-15
2
Vecht - van den Bergh R. Psychiatrische bijwerkingen van veel gebruikte niet-psychiatrische
geneesmiddelen. Ned Tijdschr Geneesk 1983; 127: 2340-6
15Noot
Antidiabetica kunnen aanleiding geven tot hypoglycaemiën met delirante verschijnselen als gevolg. 12
1
Jansen PAF. Medicamenten en verwardheid. Tijdschr v Verpl 1989; 1: 13-15
Richtlijn Probleemgedrag NVVA /januari 2002
40
2
Vecht - van den Bergh R. Psychiatrische bijwerkingen van veel gebruikte niet-psychiatrische
geneesmiddelen. Ned Tijdschr Geneesk 1983; 127: 2340-6
16Noot
Hartglycosiden zoals digoxine kunnen delirante verschijnselen geven. 1 2 3
1
Jansen PAF. Medicamenten en verwardheid. Tijdschr v Verpl 1989; 1: 13-15
2
Buis WMNJ, Loonen AJM. Door geneesmiddelen veroorzaakte psychopathologie: (differentiële)
diagnostiek in de praktijk. Tijdschr Psychiatr 1985; 30: 94-104
3
Vecht - van den Bergh R. Psychiatrische bijwerkingen van veel gebruikte niet-psychiatrische
geneesmiddelen. Ned Tijdschr Geneesk 1983; 127: 2340-6
17Noot
Corticosteroïden geven ofwel een affectief syndroom (manie of depressie) ofwel een psychotisch beeld
(paranoïde wanen en visuele hallucinaties).1 2 3
1
Jansen PAF. Medicamenten en verwardheid. Tijdschr v Verpl 1989; 1: 13-15
2
Buis WMNJ, Loonen AJM. Door geneesmiddelen veroorzaakte psychopathologie: (differentiële)
diagnostiek in de praktijk. Tijdschr Psychiatr 1985; 30: 94-104
3
Vecht - van den Bergh R. Psychiatrische bijwerkingen van veel gebruikte niet-psychiatrische
geneesmiddelen. Ned Tijdschr Geneesk 1983; 127: 2340-6
18Noot
Het H -antihistaminicum cimetidine (Tagamet R) kan zowel delirante als manische of depressieve verschijnselen
geven. 1 2 3
2
1
Jansen PAF. Medicamenten en verwardheid. Tijdschr v Verpl 1989; 1: 13-15
2
Buis WMNJ, Loonen AJM. Door geneesmiddelen veroorzaakte psychopathologie: (differentiële)
diagnostiek in de praktijk. Tijdschr Psychiatr 1985; 30: 94-104
3
Vecht - van den Bergh R. Psychiatrische bijwerkingen van veel gebruikte niet-psychiatrische
geneesmiddelen. Ned Tijdschr Geneesk 1983; 127: 2340-6
19Noot
Richtlijn Probleemgedrag NVVA /januari 2002
41
Benzodiazepinen kunnen aanleiding geven tot paradoxale reacties in de zin van toename van agitatie en angst,
slapeloosheid, nachtmerries, vijandigheid en agressie. 1 2
1
Jansen PAF. Medicamenten en verwardheid. Tijdschr v Verpl 1989; 1: 13-15
2
Buis WMNJ, Loonen AJM. Door geneesmiddelen veroorzaakte psychopathologie: (differentiële)
diagnostiek in de praktijk. Tijdschr Psychiatr 1985; 30: 94-104
20Noot
Wanneer probleemgedrag optreedt in samenhang met een lichamelijke aandoening, zal dit gedrag zich vaak
presenteren in het kader van een delirium. Echter ook wanneer gedragsveranderingen acuut optreden, maar er
geen sprake is van een (volledig) delirium, dient altijd aan een somatische oorzaak te worden gedacht.
21Noot
De belangrijkste lichamelijke oorzaken van een acuut delirium zijn:1 2 3
acute infectieziekten, zoals griep, een pneumonie of een urineweginfectie: delirante verschijnselen
kunnen al manifest worden een paar dagen voordat de infectieziekte zich openbaart;
acute cardiovasculaire aandoeningen die gepaard gaan met een verslechtering van de cerebrale
doorbloeding, zoals ritmestoornissen, acute decompensatio cordis en een "silent" hartinfarct;
acute cerebrovasculaire aandoeningen: de acute fase van een cerebrovasculair incident of 'transient
ischemic attack';
endocriene aandoeningen: hypoglycaemie (een diabeet met acute gedragsveranderingen heeft een
"hypo" tot het tegendeel bewezen is), een dreigend hyperosmolair coma diabeticum, hyper- en
hypothyreoidie, hyperparathyreoidie;
metabole stoornissen: uremie en elektrolytstoornissen, meestal op basis van dehydratie, hypercalciëmie
en hypernatriëmie;
trauma capitis: contusio cerebri, subduraal hematoom;
epilepsie: psychomotore aanvallen, petit-mal status en post-ictale toestanden;
cerebrale neoplasmata.
1
Nieuwkerk JF van. Lichamelijke oorzaken van verwardheid. Tijdschr v Verpl 1989; 13-1: 16-18
2
Hertogh CMPM, Eikelboom P. Delirium bij ouderen en DSM IV: is er nu helderheid over verwardheid?
Tijdschr Gerontol Geriatr 1995; 26: 51-61
3
Mensink HJ, Heeren TJ. Delier in het verpleeghuis. Ned Tijdschr Geneesk 1995;
139: 257-9
22Noot
Delirante verschijnselen kunnen ook optreden bij overmatig alcohol- en coffeïnegebruik. Met het eerste zal men
in het verpleeghuis niet zo gauw worden geconfronteerd, maar koffie, thee en chocolade worden er veelvuldig
genuttigd. Overmatig coffeïnegebruik kan aanleiding geven tot het ontstaan of toenemen van prikkelbaarheid,
angst, agressie, depressie en psychotische verschijnselen. Ook kunnen coffeïnehoudende geneesmiddelen
oorzaak van slaapstoornissen zijn.1
1
Brown SL. Salive ME, Pahor M et al. Occult caffeine as a source of sleep problems in an older
population. J Am Geriatr Soc 1995; 43: 86-4
23Noot
Delirante verschijnselen kunnen zich ook voordoen in het kader van het alcoholonthoudingssyndroom. Wanneer
patiënten direct na opname in het verpleeghuis delirante verschijnselen gaan vertonen, dient men altijd aan
alcoholgebruik in de thuissituatie te denken.1
Richtlijn Probleemgedrag NVVA /januari 2002
42
Ook onthouding van nicotine en coffeïne kan aanleiding zijn tot onrust 2.
1
Nieuwkerk JF van. Lichamelijke oorzaken van verwardheid. Tijdschr v Verpl 1989; 13-1: 16-18
2
Jacobs WMG, Thiesbrummel AWB, Zijlicz Z. Behandeling van onrust bij stervenden: meer dan sederen
alleen. NTvG 1998; 142 (9): 433-436
24Noot
Onderzoek naar het bewustzijnsniveau is onder meer van belang omdat bij een delier sprake is van een
bewustzijnsstoornis met een verminderd vermogen om de aandacht te concentreren, vast te houden of te
verplaatsen.1
1
Koster-Goos van GAS. Beknopte handleiding bij de diagnostische criteria van de DSM IV. 1995; Lisse:
Swets & Zeitlinger
25Noot
Sensore deprivatie, bijvoorbeeld ten gevolge van visusstoornissen of slechthorendheid, kan leiden tot isolatie,
eenzaamheid en een verkeerde interpretatie van signalen uit de omgeving. 1 2
1
Horowitz A. The relationship between vision impairment and the assessment of disruptive behaviors
among nursing home residents. Gerontologist. 1997 Oct; 37 (5): 620-8
2
Sloane PD, Davidson S, Buckwalter K, Lindsey BA, Ayers S, Lenker V, Burgio LD. Management of the
patient with disruptive vocalization. Gerontologist. 1997 Oct; 37 (5) : 675-82
26Noot
Het afnemen van eigen mogelijkheden op het gebied van de a.d.l. bij verplegingsbehoevende ouderen kan
gevoelens van angst, hulpeloosheid en boosheid oproepen. Dit kan vervolgens leiden tot probleemgedrag zoals
apathie, agitatie, negativisme, dominantie, claimend gedrag, decorumverlies en ontremming. 1 2 3 Immobiliteit
door onvermogen of fixatie kan leiden tot roepgedrag.4
1
Stuit HW, Stoop JA. De betekenis van chronisch ziek zijn, gehandicapt zijn en invaliditeit voor de
behandeling in het verpleeghuis. In: Trommel J, Ribbe MW, Stoop JA (eds). Capita selecta van de
verpleeghuisgeneeskunde. Utrecht, Bohn, Scheltema & Holkema, 1989.
2
Stok-Koch EGHJ. Voorbereidend literatuuronderzoek naar gedragsproblematiek in het verpleeghuis.
Nijmegen, 1990
3
Ekkerink JLP, Willekens-Bogaers MAJH. Gedragsstoornissen in de psychogeriatrie. In: Psychogeriatrische verpleeghuiszorg in ontwikkeling. 25 jaar Joachim en Anna. Nijmegen, 1991
4
Sloane PD, Davidson S, Buckwalter K, Lindsey BA, Ayers S, Lenker V, Burgio LD. Management of the
patient with disruptive vocalization. Gerontologist. 1997 Oct; 37 (5) : 675-82
27Noot
Een slechte voedingstoestand, dehydratie, urineretentie en obstipatie zijn veel voorkomende oorzaken van een
gevoel van onwelbevinden en kunnen als zodanig leiden tot probleemgedrag. 1
1
Sloane PD, Davidson S, Buckwalter K, Lindsey BA, Ayers S, Lenker V, Burgio LD. Management of the
patient with disruptive vocalization. Gerontologist. 1997 Oct; 37 (5) : 675-82
28Noot
Richtlijn Probleemgedrag NVVA /januari 2002
43
Pijn en onwelbevinden zijn belangrijke oorzaken van roepgedrag. 1
1
Sloane PD, Davidson S, Buckwalter K, Lindsey BA, Ayers S, Lenker V, Burgio LD. Management of the
patient with disruptive vocalization. Gerontologist. 1997 Oct; 37 (5):675-82
29Noot
Voor de criteria voor psychische ziektebeelden wordt verwezen naar de DSM IV. 1
1
Koster-Goos van GAS. Beknopte handleiding bij de diagnostische criteria van de DSM IV. 1995; Lisse:
Swets & Zeitlinger.
30Noot
1
Bogaers MAJH, Koopmans RCTM, Vollaard E. Concept richtlijn diagnostiek en medicamenteuze
behandeling van psychische en gedragsstoornissen bij een dementie. VOVA/KUN, 1997
2
Stok-Koch EGHJ, Kuin Y. Literatuuronderzoek naar gedragsproblematiek bij oudere somatische
patiënten. Nijmegen/Boxmeer, 1992
3
Gurland BJ, Wilder DE, Tuner JA. A model for multidimensional evaluation of disturbed behavior in
the elderly. In: Disturbed behavior in the elderly. Toronto, Pergamon Press, Awad AG, Drost (ed),
1987
31Noot
De gedragstherapeutische benadering is gebaseerd op leertheoretische principes. Bij deze benadering worden
stimuli van materiële of sociale aard gehanteerd om gewenst gedrag te belonen. 1 2
1
Beck CK. Psychosocial and behavioral interventions for Alzheimer’s Disease patients and their
families. The American Journal of Geriatric Psychiatry. 1998; 6, 2 (suppl. 1), S41-8
2
Dröes RM. Psychosociale behandeling bij dementie (review). Tijdschr voor Psychiatr 1995; 37; 3:
235-60
32Noot
De realiteits oriëntatie benadering (ROB) wordt met name toegegepast bij ouderen met lichte en matige
geheugenproblemen en ouderen met gerontopsychiatrische problematiek. Tegenwoordig wordt deze benadering
zowel in groepsverband als in de 24-uurszorg toegepast. De benadering blijkt een stabiliserend effect op
gedragsproblemen te hebben.1
1
Dröes RM. Omgaan met de gevolgen van dementie. Neuropraxis 4/1998; 146-152
33Noot
Het is van belang ROB voorzichtig toe te passen omdat bij gebruik van ROB bij dementerende ouderen
negatieve psychologische effecten zijn gevonden.
1
Dietch, Hewett, Jones: Advers effects of reality orientation. Journal of the American Geriatrics
Association. 1989; 37(10):974-976.
Richtlijn Probleemgedrag NVVA /januari 2002
44
34Noot
Psychomotorische therapie is erop gericht om psychische en gedragsmatige problemen te voorkomen of te
behandelen. Daarbij wordt gebruik gemaakt van bewegingsactiviteiten en/of lichaamsgeoriënteerde methoden
zoals ontspanningsoefeningen. Er werden langdurige positieve effecten aangetoond op het emotionele
welbevinden (vermindering van agressie, nachtelijke onrust en ontevredenheid) en op het interpersoonlijke
contact, de mobiliteit en het gebruik van psychofarmaca.1
1
Dröes RM. In beweging; psychosociale hulpverlening aan demente ouderen. Academisch proefschrift.
Intro, Nijkerk, 1991
2
Dröes RM. Psychosociale behandeling bij dementie. Review Tijdschr voor Psychiatrie. 1995; 37:3:23560
3
Hopman-Rock M, Staats PGM, Tak ECPM, Dröes RM. The effects of a psychomotor activation
programme for use in groups of cognitively impaired people in homes for the elderly. Int. J of Geriatric
Psychiatry. 1999: 14: 633-642
35Noot
Validation is een methode van communiceren met gedesoriënteerde ouderen. De verbale en nonverbale
empatische communicatietechnieken zijn afgestemd op ouderen met een verschillende mate van desoriëntatie.1
De praktijkervaringen met validation zijn over het algemeen positief. Enkele effectstudies hebben uitgwezen dat
onder andere de cognitie, stemming en gedragsproblemen gunstig beïnvloed lijken te worden. 2 3 4 Momenteel
wordt in Nederland onderzoek gedaan naar onder meer het effect van validation in de 24-uurs zorg.5
1
Feil N. Een nieuwe benadering in de omgang met demente bejaarden. 1989; Almere, Versluys
2
Fine JJ, Rouse-Bane S. Gebruik van validationtechnieken voor een betere communicatie met cognitief
gestoorde ouderen. Verpleegkundig Perspectief. 1985; 6: 13-31
3
Toseland RW, Diehl M, Freeman K, Manzanaves T, Malappa M, McCallion P. The impact of a
validation group therapy on nursing home residents with dementia. Journal of Applied Gerontology.
1997; 16: 1-31
4
Nooren-Staal WHC, Frederiks CMA, Wierik MJMT te. 1996. Validation: effecten bij bewoners en
personeel in een verzorgingshuis. Tijdschr Geront Geriatr 1995; 26: 117-21
5
Finnema EJ, Dröes RM, Kooij CH van der, Lange J de, Rigter H, Montfort APWP van, Tilburg W van.
The design of a large-scale experimental study into the effect of emotion-oriented care on demented
elderly and professional carers in nursing homes. Archives of Gerontology and Geriatrics. 1998; suppl.
6: 193-200
36Noot
Bij reminiscentietherapie worden met de patiënt zijn levensloop en belangrijke levensgebeurtenissen uit zijn
leven doorgenomen. Door herinneringen opnieuw te doorleven, te structureren en te integreren wordt geprobeerd
het functioneren van de patiënt te verbeteren.1 Een effect dat onder andere wordt waargenomen is een
verandering in de attitude van de dementerende, die milder wordt omdat hij door het praten over vroeger
aandacht voor de eigen waarden en normen ervaart. Een positieve verandering van de attitude treedt met name
op bij ouderen wiens normen en waarden niet zijn aangepast aan die van de instelling.
Richtlijn Probleemgedrag NVVA /januari 2002
45
1
Berghorn FJ, Schäfer DE. Reminiscence intervention in nursing homes: what and who changes? Int. J.
Aging and Human Development. 1987; 25 (2): 113-27
37Noot
Het begrip snoezelen is een versmelting van de woorden “snuffelen”en “doezelen”en verwijst als activiteit naar
het stimuleren van de zintuiglijke waarneming door middel van licht, geuren, geluid, smaak en tastbare
materialen. Het doel van snoezelen is contact met de dementerenden te leggen en gevoelens van ontspanning en
rust bij hen teweeg te brengen. Uit recent onderzoek is gebleken dat sn oezelen ook het gedrag postief kan
beïnvloeden. Snoezelen kan gebeuren in een sfeervol verlichte en ingerichte ruimte, de zogenaamde
snoezelruimte.1 Demente ouderen blijken minder gedragsproblemen te vertonen wanneer snoezelen plaatsvindt
in de snoezelruimte dan wanneer ze in de huiskamer verbleven. 2
1
Holtkamp CC, Kragt K, Dongen MCJM van, Rossum E van, Salentijn C. Effecten van snoezelen op het
gedrag van demente ouderen. Tijdschr Gerontol Geriatr 1997; 28: 124-8
38Noot
Passiviteiten van het Dagelijks Leven (PDL) is een begeleidingsmethodiek voor ouderen met dementie bij wie de
zelfzorg niet meer is te activeren.
Passiviteit wordt geaccepteerd en ondersteund met hulpmiddelen zoals speciale bedden en matrassen. Ook zijn
bepaalde technieken ontwikkeld (zoals schommelen en bewegen van ledematen) voor liggen, zitten, wassen,
verschonen, aan- en uitkleden, verplaatsen en voeden. Rust, aandacht en ontspanning staan daarbij centraal.
1
Buker, L. Speciale zorg voor speciale mensen. Denkbeeld 1999 (februari 24-26).
39Noot
Individuele psychotherapie kan bij somatische patiënten en bij begeleidingsbehoevende psychogeriatrische
patiënten toegepast worden ter ondersteuning van emotionele problematiek. Deze vorm van behandeling vindt
plaats door middel van gesprekken en/of ontspanningstechnieken. De behandeling wordt uitgevoerd door de
psycholoog.
40Noot
Het doel van activiteitenbegeleiding is patiënten door middel van therapeutische groepsactiviteiten te motiveren,
stimuleren, socialiseren en leren recreëren. Voorbeelden van therapeutische groepsactiviteiten zijn schilder- en
tekengroepen, naai- en handenarbeidgroepen, gymnastiekgroepen, Meer Bewegen voor Ouderen, kookgroepen,
muziektherapie en zanggroepen. Het effect van deze groepsactiviteiten is relatief weinig onderzocht met
uitzondering van de muziekactiviteiten voor dementerenden. Deze blijken een breed scala van effecten op te
leveren, onder andere meer zelfvertrouwen, hogere zelfwaardering, minder agitatie, minder verbaal
probleemgedrag en minder dwaalgedrag.1
1
Brotons M, Pickett-Cooper PK. The effects of music therapy interventions on agitation behaviors of
Alzheimer’s Disease patients. Journal of Music Therapy. 1996; 33 (1): 2-18
Richtlijn Probleemgedrag NVVA /januari 2002
46
41Noot
Een prothetische omgeving is een omgeving die aangepast is aan de beperkingen van de patiënt.
42Noot
Essentieel bij warme zorg is dat een veilige en vertrouwde omgeving wordt gecreëerd. 1
1
Houweling H. Warme zorg; een visie op psychogeriatrische zorgverlening. Tijdschrift voor Bejaarden-,
Kraam- en Ziekenverzorgenden. 1987; 20:39-42
43Noot
Bij genormaliseerd wonen wordt gestreefd naar een veilige en herkenbare woonomgeving. 1
1
Hoen MI. Genormaliseerd wonen; het alledaagse als therapie. Leidraad Psychogeriatrie B5. 1998;6-25
44Noot
Preferenties van dementerenden is een project dat beoogt een methodiek te ontwikkelen waarmee de huidige
voorkeuren van ouderen op een systematische gestructureerde wijze in kaart gebracht kunnen worden, waardoor
interventies in de zorgverlening mogelijk worden die beter aansluiten bij de wensen van de ouderen. 1
1
Hoogeveen FR, Smith J, Koning CC, Meerveld JHCM. Preferenties van dementerende ouderen. NZI
publicatie 198 Utrecht, April 1998.
45Noot
Bij geïntegreerde belevingsgerichte zorg wordt een aantal belevingsgerichte zorgbenaderingen (b.v. validation,
reminiscentie, zintuigactivering, warme zorg, realiteitsoriëntatie, passiviteiten van het dagelijks leven) met elkaar
geïntegreerd en op een systematische wijze op een PG afdeling ingevoerd. Dit blijkt wel duurder te zijn dan
gangbare zorg, maar zeker ook effectiever.1
1
Dröes RM, Finnema EJ et al. Geïntegreerde belevingsgerichte zorg versus gangbare zorg voor
dementerende ouderen in het verpleeghuis. Een klinisch experimenteel onderzoek naar de effecten en
kosten. Amsterdam/Utrecht: afdeling psychiatrtie VU, Trimbos Instituut, NZI, 1999.
46Noot
Een door Schneider et al. uitgevoerde meta-analyse1 van gecontroleerd onderzoek naar de behandeling met
antipsychotica van patiënten met een dementiesyndroom en gedragsstoornissen toont aan, dat slechts 18%
daarbij baat heeft. Tevens blijkt de placeborespons hoog te zijn, variërend van 0 tot 67%.
Bij een dergelijke meta-analyse van Lanctôt et al 2, acht jaar later gepubliceerd, wordt een beter resultaat
gevonden, namelijk een effectiviteit van 26%. Ook hier werd een placeborespons gevonden, die relatief hoog is
in vergelijking met de effectiviteit.
Richtlijn Probleemgedrag NVVA /januari 2002
47
Gezien de bij beide meta-analyses gevonden geringe tot matige werking van antipsychotica bij
gedragsstoornissen bij deze populatie is het aannemelijk dat een groot aantal demente ouderen met
gedragsstoornissen ten onrechte antipsychotica krijgt.
Men bedenke ook, dat medicamenteuze behandeling een blokkade kan opwerpen voor andere interventies.
1
Schneider LS, Polock VE, Lyness SA. A metaanalysis of controlled trials on neuroleptic treatment in
dementia. Am Geriatr Soc 1990;38:553-563.
2
Lanctôt KL et al. Efficacy and safety of neuroleptics in behavioral disorders associated with dementia.
J. Clin Psychiatry 1998; 59:550-561
47Noot
Ouderen zijn gevoeliger voor de werking en vooral bijwerkingen en interacties van farmaca. 1 2 3 4 5 Dit is
voornamelijk het gevolg van de verminderde nierfunctie, veranderde verdelingsvolume en veranderde metabole
capaciteit van de lever. Naast deze leeftijdsgerelateerde fysiologische veranderingen moet rekening gehouden
worden met bijkomende ziekten, b.v. cardiovasculaire afwijkingen. Bovendien hebben ouderen vaak meerdere
(chronische) ziekten tegelijk met veelal polyfarmacie als gevolg.
1
Kaplan and Sadock’s Synopsis of Psychiatry. 1998; Eighth Edition, hoofdstuk 54
2
Farmacotherapeutisch Kompas 2000/2001. Geneesmiddelen bij ouderen.
3
Heeren TJ, Rooijmans HGM. Pharmaca in de geriatrie. 1987; Geriatrie Informatorium D 1170
4
Zwieten PA van. Geneesmiddelengebruik bij bejaarde patiënten. 1990; Geriatrie Informatorium E 3025
5
Zwieten PA van. Mogelijke interacties van geneesmiddelen bij bejaarde patiënten. 1989; Geriatrie
Informatorium E 3030
48Noot
Probeer een zo goed mogelijk evenwicht tussen werking en bijwerking te verkrijgen. Gedeeltelijke verbetering
met minimale bijwerkingen is soms te verkiezen boven volledig verdwijnen van de symptomen met ongewenste
bijwerkingen.1 2
1
Farmacotherapeutisch Kompas 1999. Geneesmiddelen bij ouderen.
2
Godderis J, Ven L van der, Wils V. Handboek Geriatrische Psychiatrie 1992; deel 5
49Noot
Uit de aanbevelingen opgesteld door het Europees Regionaal Bureau van de WHO.
50Noot
Bij ouderen bestaat een grotere gevoeligheid voor geneesmiddelen en een grotere spreiding ten aanzien van
therapeutische doseringen dan bij jongere volwassenen. Om bijwerkingen te voorkomen zal men bij ouderen
starten met een lagere dosering1 2 3 4 en vervolgens, indien nodig, langzaam ophogen tot het gewenste effect
bereikt is of ongewenste bijwerkingen optreden.
Richtlijn Probleemgedrag NVVA /januari 2002
48
Met een lagere dosering wordt bedoeld 1/3 tot 1/2 van de normale dosis voor jongere volwassenen. Dit is echter
niet altijd voldoende. Soms hebben ouderen vergelijkbare doseringen nodig. Dit geldt met name voor antidepressiva.1 2
456
1
Kaplan and Sadock’s Synopsis of Psychiatry. 1998; Eighth Edition. Hoofdstuk 35
2
Farmacotherapeutisch Kompas 1999. Geneesmiddelen bij ouderen.
3
Zwieten PA van. Geneesmiddellengebruik bij bejaarde patiënten. 1990; Geriatrie Informatorium E
3025
4
Heeren ThJ, Rooijmans HGM. Psychofarmaca in de geriatrie. 1987; Geriatrie Informatorium D 1170
5
Nolen WA, Hoogduin CAL. Behandelstrategieën bij depressie. 1998; Hoofdstuk 8. Bohn Stafleu van
Loghum
6
Lesseig DZ. Pharmacotherapy for long-term care residents with dementia-associated behavioral
disturbance. J Psychosoc Nurs Ment Health Serv. 1998; Feb:36(2): 27-31
51Noot
Om de kans op interacties tot het minimum te beperken zal men zo min mogelijk geneesmiddelen tegelijk
voorschrijven. Voor de start van een nieuw middel dient men na te gaan of er geen interacties kunnen ontstaan
met de reeds voorgeschreven medicatie. 1 2 3
1
Kaplan and Sadock’s Synopsis of Psychiatry. 1998; Eighth Edition. Hoofdstuk 54
2
Farmacotherapeutisch Kompas 1999. Geneesmiddelen bij ouderen
3
Godderis J, Ven L van der, Wils V. Handboek Geriatrische Psychiatrie. 1992; deel 5
52Noot
Antipsychotica en antidepressiva ter behandeling van een psychotische- c.q. depressieve stoornis behoren nooit
“zo nodig” voorgeschreven te worden in verband met het feit dat het bedoelde effect pas na enige weken
optreedt. Bij acute opwindingstoestanden en agressie zijn antipsychotica wel “zo nodig “ voor te schrijven.
Hierbij wordt gebruik gemaakt van het dempend effect van deze middelen.
Ook benzodiazepinen kunnen “zo nodig” voorgeschreven worden.
Indien medicatie “zo nodig” voorgeschreven wordt behoort concreet aangegeven te worden onder welke
omstandigheden het middel gegeven wordt, om te voorkomen dat de toediening er van te veel afhankelijk wordt
van subjectieve beoordeling van verplegenden en verzorgenden.
53Noot
Te snelle dosisvermindering of abrupt staken van de meeste (langdurig) toegediende geneesmiddelen kunnen
rebound- of onttrekkingsverschijnselen veroorzaken, met name bij benzodiazepinen en middelen met
anticholinerge werking, maar ook bij SSRI’s.1 2 3 4 5
1
Kaplan and Sadock’s Synopsis of Psychiatry. 1998; Eighth Edition. Hoofdstuk 35
Richtlijn Probleemgedrag NVVA /januari 2002
49
2
Farmacotherapeutisch Kompas 1999. Geneesmiddelen bij ouderen.
3
Hooymans PM, Aa GCHM van de. Farmacotherapie bij de oudere patiënt. 1990; Geriatrie
Informatorium E 3050
4
Nolen WA (red), Hoogduin CAL. Behandelstrategieën bij depressie. 1998; Hoofdstuk 6. Bohn Stafleu
Van Loghum.
5
Moleman P et al. Praktische psychofarmacologie. 1998; Derde herziene druk. Bohn Stafleu Van
Loghum
54Noot
1
American Psychiatric Association. Practice Guideline for treatment of patients with Alzheimer’s
Disease and other dementias of late life. Am Journ Psychiatry May 1997; suppl 154:5
2
Schneider LS, Polack VE, Lyness SA. A metaanalysis of controlled trials on neuroleptic treatment in
dementia JAGS 1990; 38:553-563
3
Lanctôt KL et al. Efficacy and safety of neuroleptics in behavioral disorders associated with dementia.
J.Clin Psychiatry 1998; 59:550-561
55Noot
Wet bijzondere opnemingen in psychiatrische ziekenhuizen (BOPZ)
1
SDU uitgevers Den Haag, 1992
56Noot
Middelen of maatregelen (M of M) worden onderverdeeld in de volgende categorieën:
.
M of M akkoord:
De M of M worden toegepast in het kader van het zorgplan, waarmee de patiënt en/of diens
vertegenwoordiger akkoord is en de patiënt verzet zich niet tegen de toepassing.
.
M of M dwang:
De M of M worden toegepast in het kader van het zorgplan, maar de patiënt en/of diens
vertegenwoordiger is niet akkoord daarmee en/of de patiënt verzet zich tegen de toepassing, hetzij
verbaal, hetzij fysiek. Deze maatregelen dienen zo spoedig mogelijk gemeld te worden aan de Inspectie
voor de Gezondheidszorg.
.
M of M nood:
De M of M worden toegepast ter afwending van gevaar, maar dit is (nog) niet in het zorgplan
opgenomen. Deze maatregelen dienen zo spoedig mogelijk gemeld te worden aan de Inspectie voor de
Gezondheidszorg. Binnen maximaal zeven dagen dient de toepassing van de M of M te worden
gestaakt of in het zorgplan te worden opgenomen.
Richtlijn Probleemgedrag NVVA /januari 2002
50
57Noot
1
Nederlandse Vereniging voor Verpleeghuiszorg. Model intern kwaliteitssysteem voor verpleeghuizen.
1997. NVVz, Utrecht.
58Noot
Nederlandse Vereniging van Verpleeghuisartsen (NVVA). Beroepsprofiel verpleeghuisarts. Utrecht: NVVA,
november 2000:16
59Noot
De zorgvisie heeft invloed op:
het normatieve aspect van probleemgedrag: welk gedrag valt wel of niet binnen de norm?
het voorkomen van probleemgedrag: werkt het zorgmodel probleemgedrag in de hand of werkt het
preventief?
het hanteren van probleemgedrag: hoe gaat men met probleemgedrag om?
60Noot
Naar de mening van de werkgroep hoort in de zorgvisie het intact laten van de autonomie en de eigen identiteit
van de patiënt centraal te staan. Het is noodzakelijk dat het verpleeghuis voldoende mogelijkheden biedt voor
eigen keuzes en voorkeuren. Voorkomen moet worden dat de knik in de leefstijl door opname in het
verpleeghuis te groot wordt. Dit vraagt flexibiliteit van de organisatie en medewerkers. In de huisregels dient
beschreven te zijn wat wel en niet mogelijk of toegestaan is.
61Noot
Een model dat de autonomie en de eigen identiteit van de patiënten bevordert, leidt tot vermindering van
depressies en angst bij oudere verpleeghuispatiënten.1
1
Bråne G, Karlsson I, Kihlgren M, Norberg A. Integrity-promoting care of demented nursing home
patients: psychological and biochemical changes. International Journal of geriatric Psychiatry, 1989;
4: 165-72
62Noot
De privacy wordt in verpleeghuizen onder meer bepaald door de fysieke omgeving. Het is noodzakelijk dat de
privacy, die in verpleeghuizen vaak zeer beperkt is, zoveel mogelijk bevorderd wordt. Bij voorkeur zijn er in het
verpleeghuis alleen een- en tweepersoonskamers. Het is noodzakelijk dat er eenpersoonskamers aanwezig zijn
voor patiënten die dit wensen of waarvoor dit wenselijk is. Niet alleen kan de patiënt zich op een
eenpersoonskamer afzonderen. Zo’n kamer geeft de verpleging ook de mogelijkheid om meer individuele zorg
en aandacht te geven. Daarnaast is het noodzakelijk dat patiënten een tweepersoonskamer kunnen krijgen,
bijvoorbeeld omdat dit uit oogpunt van angst, eenzaamheid, relationele of andere redenen wenselijk is. Verder is
het noodzakelijk dat er in het verpleeghuis mogelijkheden zijn om zich rustig terug te trekken of met anderen te
onderhouden. Ook is het van belang dat patiënten persoonlijke voorwerpen en meubels mee kunnen nemen,
zodat zij zich thuis voelen in hun eigen ruimte.1
1
Lantz MS, Buchalter EN, McBee L. The Wellness Group: a novel intervention for coping with
disruptive behavior in elderly nursing home residents. Gerontologist. 1997 Aug; 37 (4) : 551-6
Richtlijn Probleemgedrag NVVA /januari 2002
51
63Noot
Behalve door de fysieke omgeving wordt de privacy bepaald door de consequente aandacht hiervoor door de
medewerkers.
64Noot
1
Lantz MS, Buchalter EN, McBee L. The Wellness Group: a novel intervention for coping with disruptive
behavior in elderly nursing home residents. Gerontologist. 1997 Aug; 37 (4) : 551-6
2
Ryden MB, Feldt KS. Goal-directed care: caring for aggressive nursing home residents with dementia.
J Gerontol Nurs. 1992 Nov; 18(11) : 35-42
3
Wojnar J. Prevention in residential and nursing homes. Z Gerontol. 1993 Nov-Dec; 26 (6) : 459-65
65Noot
Differentiatie ten aanzien van omschreven patientengroepen kan mogelijkheden bieden om bijvoorbeeld
huisvesting, zorgaanbod, personeelsformatie, deskundigheidsbevordering, dagstructuur en activiteiten beter op
deze groepen af te stemmen. Wanneer differentiatie is gericht op patiënten met probleemgedrag kan dit tevens
leiden tot minder overlast en een beter woon- leefklimaat voor de andere patiënten. Met name in somatische
verpleeghuizen kan het zinvol zijn om te differentiëren ten aanzien van patiënten met probleemgedrag.1
1
Stok-Koch EGHJ, Kuin Y. Literatuuronderzoek naar gedragsproblematiek bij oudere somatische
patiënten. Nijmegen/Boxmeer. 1992
66Noot
Het woon- en leefklimaat is in belangrijke mate bepalend voor de kwaliteit van zorg. Huiselijkheid speelt hierin
een belangrijke rol. Dit kan worden bereikt door groene planten, een herkenbare inrichting, kleuren in het
interieur; huisdieren en muziek die op de betrokken patiënten een rustgevend effect heeft. Geluidsoverlast en
lawaai kunnen verminderd worden door gebruik van dempende materialen en onderverdeling van grotere
ruimtes. Het is van belang dat de televisie tijdens maaltijden en activiteiten wordt uitgeschakeld. 1 2 3
1
White MK, Kaas MJ, Richie MF. Vocally disruptive behavior. J Gerontol Nurs 1996 Nov; 22 (11) : 239
2
Jarrett PG, Rockwood K, Mallery L. Behavioral problems in nursing home residents. Safe ways to
manage dementia (see comments). Postgrad Med. 1995 May; 97 (5) : 189-91, 195-6
3
Wojnar J. Prevention in residential and nursing homes. Z-Gerontol. 1993 Nov-Dec; 26 (6) : 459-65
67Noot
Door de sociale en fysieke omgeving aan te passen aan de behoeften en mogelijkheden van de patiënt kan men
voorkomen dat de patiënt overbelast wordt doordat hij voortdurend prikkels krijgt of doordat hij in situaties komt
waarmee hij niet weet om te gaan.1
1
Dröes R.M., Van Tilburg W, Jonker C, Scheltens Ph, Slaets PJ. Klinisch beleid bij dementie. Hoofdstuk
4. Cure & Care Development (publicatie 3-1999)
68Noot
Richtlijn Probleemgedrag NVVA /januari 2002
52
Voorbeelden van beïnvloeding van de omgeving zijn:
zorgen voor een prothetische omgeving: de omgeving aanpassen aan de beperkingen van de patiënt; 1 2
bieden van warme zorg: creëren van een veilige en vertrouwde omgeving; 3
genormaliseerd wonen : streven naar een veilige en herkenbare woonomgeving. 4
1
Dröes RM. Omgaan met de gevolgen van dementie. Neuropraxis 4/1998; 146-152
2
Stok-Koch EGHJ, Kuin Y. Literatuuronderzoek naar gedragsproblematiek bij oudere somatische
patiënten. Nijmegen/Boxmeer. 1992.
3
Houweling H. Warme zorg; een visie op psychogeriatrische zorgverlening. Tijdschrift voor Bejaarden-,
Kraam- en Ziekenverzorgenden. 1987; 20: 39-42
4
Hoen MI. Genormaliseerd wonen; het alledaagse als therapie. Leidraad Psychogeriatrie B5. 1998; 625
69Noot
In een vereenvoudigde1 ofwel prothetische omgeving2 wordt actuele en praktisch relevante informatie op een
eenvoudige en overzichtelijke wijze aangeboden, bijvoorbeeld door middel van klokken, bewegwijzering en
symbolen op deuren. Een dergelijke omgeving stelt lage eisen aan de patiënten en kan daardoor beperkingen
compenseren, de psychische belasting verminderen en het onafhankelijk functioneren bevorderen. 3 Het
voorkomen van overprikkeling is daarbij ook een aandachtspunt. Uitgangspunt is dat het optimaal aanpassen van
de omgeving aan de patiënt een gunstig effect heeft op het voorkomen van probleemgedrag. Teveel
omgevingsprikkels kunnen onrust en agressie veroorzaken.4
1
Jarrett PG, Rockwood K, Mallery L. Behavioral problems in nursing home residents. Safe ways to
manage dementia (see comments). Postgrad Med. 1995 May; 97 (5) : 189-91, 195-6
2
Stok-Koch EGHJ, Kuin Y. Literatuuronderzoek naar gedragsproblematiek bij oudere somatische
verpleeghuispatiënten. Nijmegen/Boxmeer. 1992.
3
Maslow K. Special care units for persons with dementia: expected and observed effects on behavioral
symptoms. Alzheimer Dis Assoc Disord. 1994; 8 Suppl 3: 122-37
4
Sloane PD, Davidson S, Buckwalter K, Lindsey BA, Ayers S, Lenker V, Burgio LD. Management of the
patient with disruptive vocalization. Gerontologist. 1997 Oct; 37 (5) : 675-82
70Noot
De omgeving van verpleeghuispatiënten kan worden onderscheiden in de fysieke omgeving en de sociale
omgeving. De fysieke omgeving wordt gevormd door het gebouw en de ligging, de ruimtelijke indeling en de
inrichting daarvan. Aan de wijze waarop invulling wordt gegeven aan de huisvesting behoort de zorgvisie ten
grondslag te liggen. De fysieke omgeving wordt in belangrijke mate bepaald door het instellingsbeleid. Ook in
dit aspect van het instellingsbeleid dient de verpleeghuisarts een adviserende functie te hebben. Te denken valt
onder andere aan de betrokkenheid in bouwcommissies.
71Noot
Loopgedrag kan een teken van een goede lichamelijke conditie zijn en hoeft niet zonder meer te worden
tegengegaan.1
1
Cohen Mansfield J, Werner P, Marx MS, Freedman L. Two studies of pacing in the nursing home.
J Gerontol. 1991 May; 46(3) : M77-83
72Noot
Een parkachtige omgeving kan bij vergevorderde demente patiënten bijdragen aan het verminderen van agressief
gedrag.1
Richtlijn Probleemgedrag NVVA /januari 2002
53
1
Whall AL. Disruptive behavior in late stage dementia: using natural environments to decrease distress.
J Gerontol Nurs. 1995 Oct; 21 (10) : 56-7
73Noot
Confrontatie met gesloten deuren veroorzaakt meer zwerfgedrag en agitatie. 1
1
Maslow K. Special care units for persons with dementia: expected and observed effects on behavioral
symptoms. Alzheimer Dis Assoc Disord. 1994; 8 Suppl 3: 122-37
74Noot
Cohen Mansfield J, Werner P, Marx MS, Freedman L. Two studies of pacing in the nursing home. J Gerontol.
1991 May; 46(3) : M77-83
75Noot
Videocamerabewaking valt niet onder Middelen of Maatregelen. Het behoort echter aan de patiënt of diens
vertegenwoordiger gemeld te worden wanneer het wordt toegepast.
Wanneer beelden worden opgenomen en opgeslagen is de Privacy-wet van toepassing.
76Noot
Onder de sociale omgeving van de patiënt worden verstaan de medepatiënten, medewerkers, vrijwilligers en
bezoekers.
77Noot
Nelson J. The influence of environmental factors in incidents of disruptive behavior. J Gerontol Nurs. 1995
May; 21 (5) : 19-24
78Noot
Stok-Koch EGHJ, Kuin Y. Literatuuronderzoek naar gedragsproblematiek bij oudere somatische
verpleeghuispatiënten. Nijmegen/Boxmeer. 1992
79Noot
Muziektherapie, huisdiertherapie, lichamelijke oefeningen en bewegen op muziek kunnen bijdragen aan het
voorkómen van verveling, sensore deprivatie en probleemgedrag. 1 2 Een gericht en intensief
activiteitenprogramma onder deskundige begeleiding doet probleemgedrag en daarmee de noodzaak tot
beperkende middelen en psychofarmaca afnemen.3
1
Beck CK, Shue VM. Interventions for treating disruptive behavior in demented elderly people. Nurs
Clin North Am. 1994 Mar; 29(1) : 143-55
2
Jarrett PG, Rockwood K, Mallery L. Behavioral problems in nursing home residents. Safe ways to
manage dementia (see comments). Postgrad Med. 1995 May; 97 (5) : 189-91, 195-6
3
Rovner BW, Steele CD, Shmuely Y, Folstein MF. A randomized trial of dementia care in nursing homes
(see comments). J Am Geriatr Soc .1996 Jan; 44 (1) : 7-13
80Noot
Richtlijn Probleemgedrag NVVA /januari 2002
54
Wat haalbaar en wenselijk is, hangt onder andere af van de zorgvisie, opnamebeleid, instellings- en
afdelingsgrootte, somatische- of psychogeriatrische zorg, ruimtelijke indeling en patiëntenpopulatie
(doelgroepen). Zorgdifferentiatie is vooral in de somatische setting een voorwaarde om tot een gerichte
omgevingsinterventie en deskundigheidsbevordering te komen.1
1
Stok-Koch EGHJ, Kuin Y. Literatuuronderzoek naar gedragsproblematiek bij oudere somatische
verpleeghuispatiënten. Nijmegen/Boxmeer. 1992
81Noot
Een goede communicatie met de familie is volgens de werkgroep onmisbaar. De verpleeghuisarts hoort, samen
met de verpleging, bij de communicatie met de familie een belangrijke rol te spelen. Het is noodzakelijk om bij
problemen met de patiënt snel met de familie in gesprek te gaan om hen te informeren en zo mogelijk bij de
aanpak te betrekken.
Wanneer een patiënt zijn voormalige leefstijl, gewoonten en voorkeuren niet goed kenbaar kan maken, is
informatie van de familie hierover onmisbaar. Vaak leven er ook bij familieleden vragen over de beste wijze van
omgang met de patiënt. Bovendien heeft de familie in het kader van de WGBO recht op informatie over het
zorgplan en is instemming met het gevoerde beleid vereist bij wilsonbekwame patiënten.
De familie kan het gedrag van de patiënt echter ook in negatieve zin beïnvloeden. Meningsverschillen tussen
familieleden en verzorgenden, conflicten binnen een familie en verwerkingsproblemen bij familieleden kunnen
een ongunstige invloed uitoefenen op het gedrag van de patiënt en verdienen daarom vroegtijdig aandacht.
82Noot
Een patiëntgerichte werkwijze is te verkiezen boven een taakgerichte. 1 Patiëntentoewijzing leidt tot meer
betrokkenheid en verantwoordelijkheidsgevoel van verzorgenden. Zij zijn beter bekend met de patiënt en diens
situatie waardoor de communicatie met de patiënt en de continuïteit van de zorg bevorderd worden. Het is dan
ook noodzakelijk dat mogelijkheden aanwezig zijn voor individuele zorg en interactie tussen patiënten en
medewerkers. Een taakgerichte werkverdeling en specialisatie op de werkvloer kan het best tot een minimum
beperkt blijven.2
1
Hoeffer B, Rader J, McKenzie D, Lavelle M, Stewart B. Reducing aggressive behavior during bathing
cognitively impaired nursing home residents. J Gerontol Nurs. 1997 May; 23(5) : 16-23
2
Stok-Koch EGHJ, Kuin Y. Literatuuronderzoek naar gedragsproblematiek bij oudere somatische
verpleeghuispatiënten. Nijmegen/Boxmeer. 1992
83Noot
Een belangrijk onderdeel van de zorgvisie vormt de beschrijving van de doelgroep waarop het verpleeghuis zich
richt. Uit deze beschrijving blijkt wat de grenzen van verpleeghuiszorg in de betreffende instelling zijn, dus aan
welke criteria de verpleeghuispopulatie moet voldoen. Het opname- en ontslagbeleid behoort op deze criteria
gebaseerd te zijn. Zo is het noodzakelijk dat er richtlijnen zijn voor het doorverwijzen of uitplaatsen van
patiënten die bijvoorbeeld op basis van gedragskenmerken of zorgbehoefte niet meer tot de doelgroep horen.
84Noot
Het is eveneens noodzakelijk om duidelijke criteria en een procedure op te stellen voor een eventuele
overplaatsing van somatische patiënten naar psychogeriatrische afdelingen of verpleeghuizen.
85Noot
Denk bijvoorbeeld aan vallen door obstakels, vloerbedekking, meubilair en verlichting.
86Noot
Richtlijn Probleemgedrag NVVA /januari 2002
55
Medewerkers en patiënten beïnvloeden elkaar wederzijds. Te hoge werkdruk leidt tot gehaaste en gestresste
medewerkers, hetgeen bij patiënten probleemgedrag kan veroorzaken. Probleemgedrag van patiënten, en daarbij
vooral agressie, leidt tot demotivatie, ziekteverzuim, burnout en verloop bij de medewerkers.1 Aan fysieke
agressie blijken vaak voortekenen vooraf te gaan die door de verpleging kunnen worden opgemerkt. Wanneer de
verzorgenden deze hebben leren herkennen, kan er vroegtijdig een interventie plaatsvinden. 2 3
1
Farrell Miller M. Physical aggressive resident behavior during hygienic care. J Gerontol Nurs 1997;
May; 23(5) : 24-39
2
Ferguson JS, Smith A. Aggressive behavior on an inpatient geriatric unit. J Psychosoc Nurs Ment
Health Serv. 1996; Ma; 34(3) : 27-32
3
Hagen BF, Bayers D. When caring leaves bruises: the effects of staff education on resident aggression.
J Gerontol Nurs. 1995; 21(11) : 7-16
87Noot
Het is noodzakelijk dat met name de medewerkers die direct betrokken zijn bij de dagelijkse zorg en activiteiten
adequate kennis en vaardigheden hebben om probleemgedrag te kunnen voorkomen, herkennen, observeren,
rapporteren en hanteren.
88Noot
Scholing heeft een positieve invloed op de motivatie en arbeidssatisfactie van de medewerkers. 1 2
1
Hagen BF, Bayers D. When caring leaves bruises: the effects of staff education on resident aggression.
J Gerontol Nurs 1995 Nov; 21(11): 7-16
2
Moniz Cook E, Agar S, Silver M, Woods R, Wang M, Elston C, Win T. Can staff training reduce
behavioural problems in residential care for the elderly mentally ill? Int J Geriatr Psychiatry. 1998
Mar; 13 (3): 14-58
89Noot
Scholing heeft een positief effect op de attitude van de medewerkers. 1 2
1
Salmon P. Interventions of nurses with elderly patients: relationship to nurses’ attitudes and to formal
activity periods. Journal of Advanced Nursing. 1993; 18: 14-9
2
Wimo A, Nelvig A, Nelvig J, Adolfsson R, Mattsson B, Sandman PO. Can changes in ward routines
affect the severity of dementia? A controlled prospective study. Int Psychogeriatr. 1993 Fall; 5 (2):
169-80
90Noot
De inhoud van bijlage 1 is gebaseerd op onderstaande literatuur.
1
Bogaers MAJH, Koopmans RCTM, Vollaard EJ. Concept richtlijn diagnostiek en medicamenteuze
behandeling van psychische en gedragsstoornissen bij een dementie. VOVA/KUN, 1997.
2
Stok-Koch EGHJ, Kuin Y. Literatuuronderzoek naar gedragsproblematiek bij oudere somatische
verpleeghuispatiënten. Nijmegen/Boxmeer. 1992.
91Noot
Bij het samenstellen van het schema is zoveel mogelijk gekozen voor geneesmiddelen, waarvan goed
gecontroleerd onderzoek bekend is.
Richtlijn Probleemgedrag NVVA /januari 2002
56
Pipamperon wordt in verpleeghuizen veelvuldig voorgeschreven aan patiënten met een dementiesyndroom en
gedragsstoornissen. Het werkt sterk antiserotonerg, hetgeen een gunstig effect op gedrag- en slaapstoornissen
zou hebben1. Het blokkeert echter ook de 1-adrenerge en D2-dopaminerge receptoren en is antihistaminerg en
anticholinerg, waardoor veel bijwerkingen en interacties 1 2 kunnen ontstaan.
Het antipsychotisch effect is gering.
Hoewel het middel al jaren op de markt is wordt de effectiviteit en veiligheid ervan voor genoemde indicatie niet
onderbouwd door goed gecontroleerde studies.
Dit in tegenstelling tot risperidon waarvan recent twee reviews 3 4 van onderzoek ten aanzien van agressie/agitatie
bij demente patiënten verschenen zijn. Op grond hiervan is risperidon als specifiek middel voor deze indicatie in
Amerika geregistreerd.
Bij een psychotische stoornis hebben middelen als haloperidol en zuclopentixol de voorkeur gezien hun sterk
centrale antidopaminerge en geringe anticholinerge werking 5.
Ook de nieuwe choline-esterase remmers, waarvan in Nederland alleen rivastigmine verkrijgbaar is en alleen
geregistreerd voor de behandeling van cognitieve stoornissen bij Alzheimer patiënten, zijn niet in het schema
opgenomen. Er is in de verpleeghuizen nauwelijks ervaring mee opgedaan. Dit heeft te maken met het feit dat
het voorschrijven ervan onder verantwoordelijkheid van een specialist met ervaring met de Ziekte van Alzheimer
en geprotocolleerd dient te gebeuren. Het betreft patiënten met een lichte tot matige vorm van Alzheimer, die
tegenwoordig bijna niet meer in het verpleeghuis opgenomen worden. Zij moeten bovendien beschikken over
een goed netwerk, dat voldoende zicht heeft op het beloop van de ziekte.
1
Moleman P et al. Practische Psychofarmacologie 1998; Derde herziene druk. Bohn Stafleu Van
Loghum. Hoofdstuk 4 Antipsychotica
2
Farmacotherapeutisch Kompas 2000/2001. Antipsychotica
3
De Deyn PP et al. A randomized trial of risperidon, placebo and haloperidol for behavioral symptoms
of dementia. Neurology 1999; 53:946-955
4
Katz IR et al. Comparison of risperidone and placebo for psychosis and behavioral disturbances
associated with dementia: a randomized, double-blind trial. J Clin Psychiatry 1999; 60:107-115
5
Zie noot 136
92Noot
Benzodiazepinen zijn eerste keus middelen bij angst- en slaapstoornissen.1234 Zij hebben alle, zij het in
wisselende verhoudingen anxiolytische, hypnotische, sedatieve, spierverslappende en anticonvulsieve
eigenschappen 234.
Ze worden naar hun toepassing ingedeeld in anxiolytica en hypnotica. Daarnaast worden sommige gebruikt bij
epilepsie en als premedicatie bij anesthesie.
1
Kaplan and Sadock’s. Synopsis of Psychiatry. 1998; Eighth Edition. Hoofdstuk 35
2
Farmacotherapeutisch Kompas 2000/2001. Hypnotica, Sedativa, Anxiolytica
3
Hooymans PM, AA GCHM van der. Farmacotherapie bij de oudere patiënt. 1990; Geriatrie
Informatorium E 3050.
Richtlijn Probleemgedrag NVVA /januari 2002
57
4
Moleman P et al. Practische psychofarmacologie. 1998; Derde herziene druk; Hoofdstuk 1. Bohn
Stafleu Van Loghum. Anxiolytica en hypnotica
93Noot
Benzodiazepinen versterken selectief de remmende werking van de neurotransmitter gamma-aminoboterzuur
(GABA) door hun binding aan de benzodiazepinereceptor in het GABA-receptor-chloride-ionofore complex in
bepaalde hersenstructuren. Door deze binding neemt de affiniteit van GABA voor dit complex toe. Door binding
van GABA aan dit complex worden de chloridekanalen geopend, waardoor de excitering van de neuronen wordt
geremd.123
1
Kaplan and Sadock’s. Synopsis of Psychiatry. 1998; Eighth Edition. Hoofdstuk 35
2
Goodman and Gilman’s. The pharmacological basis of Therapeutics. 1992; Eighth Edition. Hoofdstuk
17
3
Farmacotherapeutisch Kompas 2000/2001. Hypnotica, Sedativa, Anxiolytica
94Noot
Ouderen zijn in het algemeen gevoeliger voor de bijwerkingen van benzodiazepinen dan jongeren. Deze
bijwerkingen treden vooral op bij chronisch gebruik in hogere doseringen, maar kunnen zich ook bij een normale
dosering voordoen. Sufheid komt het meest voor. Dit kan zich uiten in verminderde alertheid, aandacht en
concentratie, hetgeen kan leiden tot geheugenstoornissen en desoriëntatie. Verder zijn van belang
spierverslapping en coördinatiestoornissen die de kans op vallen verhogen. Anterograde amnesie en paradoxale
reacties zoals agitatie, verwardheid en agressie komen ook nogal eens voor bij ouderen, met name bij ouderen
met organisch cerebrale stoornissen.1234
1
Kaplan and Sadock’s. Synopsis of Psychiatry. 1998; Eighth Edition. Hoofdstuk 35 en 54
2
Goodman and Gilman’s. The pharmacological basis of therapeutics. 1992; Eighth Edition. Hoofdstuk
17
3
Farmacotherapeutisch Kompas. 2000/2001. Hypnotica, Sedativa, Anxiolytica
4
Moleman P et al. Practische psychofarmacologie. 1998; Derde herziene druk. Bohn Stafleu Van
Loghum. Hoofdstuk 1 Anxiolytica en hypnotica
95Noot
Interacties met andere geneesmiddelen zijn klinisch niet van groot belang. Een uitzondering hierop vormen de
farmaca, die de oxydatieve en dimethyleringsenzymen in de lever beïnvloeden. Zo kunnen enzyminducerende
stoffen (b.v. fenobarbital en rifampicine) de eliminatie van benzodiazepinen aanzienlijk versnellen.
Enzyminhiberende stoffen (zoals cimetidine) kunnen dat proces vertragen. Dit treedt niet op bij
benzodiazepinen, die alleen geconjugeerd worden. Door alcohol en andere psychotrope farmaca (bijvoorbeeld
antidepressiva, antipsychotica, antihistaminica, opiaten) wordt het sedatieve effect van de benzodiazepinen
versterkt.123.
1
Farmacotherapeutisch Kompas 2000/2001. Hypnotica, Sedativa, Anxiolytica
2
Moleman P et al. Practische psychofarmacologie. 1998; Derde herziene druk. Bohn Stafleu Van
Loghum. Hoofdstuk 1 Anxiolytica en hypnotica
3
Hooymans PM, Aa GCHM van der. Farmacotherapie bij de oudere patiënt. 1990; Geriatrie
Informatorium E 3050.
Richtlijn Probleemgedrag NVVA /januari 2002
58
96Noot
Contra-indicaties vormen ernstige leverinsufficiëntie (waardoor de kans op encefalopathie verhoogd wordt)
myasthenia gravis, overgevoeligheid voor benzodiazepinen, het slaap-apnoesyndroom en ernstige respiratoire
insufficiëntie in verband met het risico op ademhalingsdepressie met name ‘s nachts. 123
1
Goodman and Gilman’s. The Pharmacological Basis of Therapeutics. 1992; Eighth Edition. Hoofdstuk
17
2
Farmacotherapeutisch Kompas 2000/2001. Hypnotica, Sedativa, Anxiolytica
3
Moleman P et al. Practische psychofarmacologie.1998; Derde herziene druk. Bohn Stafleu Van
Loghum. Hoofdstuk 1 Anxiolytica en hypnotica
97Noot
De werkingsduur wordt hoofdzakelijk bepaald door de hoogte van de dosering en in mindere mate door de
farmacologische eigenschappen, zoals de resorptie, de verdeling en de eliminatie waardetijd. 12 3.
1
Farmacotherapeutisch Kompas. 2000/2001. Hypnotica, Sedativa, Anxiolytica
2
Moleman P et al. Practische psychofarmacologie. 1998; Derde herziene druk. Bohn Stafleu Van
Loghum Hoofdstuk 1 Anxiolytica en hypnotica
3
Hooymans PM, Aa GCHM van der. Farmacotherapie bij de oudere patiënt. 1990; Geriatrie
Informatorium E 3050.
98Noot
De indicaties voor anxiolytica zijn angst en agitatie, niet veroorzaakt door psychose of depressie. Soms worden
zij tijdelijk als adjuvans gebruikt bij deze stoornissen.1 2 3
1
Kaplan and Sadock’s. Synopsis of Psychiatry. 1998; Eighth Edition. Hoofdstuk 34
2
Farmacotherapeutisch Kompas 2000/2001. Hypnotica, Sedativa, Anxiolytica
3
Moleman P et al. Praktische psychofarmacologie, 1998; Derde herziene druk. Bohn Stafleu Van
Loghum Hoofdstuk 1. Anxiolytica en hypnotica
99Noot
Criteria voor de keuze van een anxiolyticum zijn trage resorptie en matig lange halfwaardetijd (om een
gelijkmatige plasmaspiegel te verkrijgen en sedatie te voorkomen) en zo min mogelijke beïnvloeding door de
leeftijdsgerelateerde veranderingen in het lichaam. Aan deze criteria voldoet oxazepam met een vrij trage
resorptie (maximale plasmaspiegel na 2-3 uur) en een halfwaardetijd van 5-15 uur. Oxazepam heeft geen actieve
metabolieten. Een alternatief is lorazepam met een maximale plasmaspiegel na 2 uur en een halfwaardetijd van
12-16 uur. Lorazepam bestaat ook in parenterale vorm. 1 2 3 4 5
1
Heeren TJ, Rooijmans HGM. Psychofarmaca in de geriatrie. 1987; Geriatrie Informatorium: D 1170
Richtlijn Probleemgedrag NVVA /januari 2002
59
2
Moleman P et al. Praktische psychofarmacologie, 1998; Derde herziene druk. Bohn Stafleu Van
Loghum Hoofdstuk 1: Anxiolytica en hypnotica
3
American Psychiatric Association. Practice Guideline for the treatment of patients with Alzheimer’s
Disease and other dementias of late life. American Journal Psychiatry 1997; May154:5, suppl
4
Jarrett PG, Rockwood K, Mallery L. Behavioral problems in nursing home residents. Safe ways to
manage dementia. Postgrad Med 1995; May: 189-91, 195-6
5
Zayas EM, Grossberg GT. Treating the agitated Alzheimer patient. J Clin Psychiatry 1996; 57 suppl 7:
46-51; discussion 52-4
100Noot
Langdurig gebruik, zeker in hogere doseringen, kan leiden tot afhankelijkheid. Om dit te voorkomen en om te
voorkomen dat een onderliggend probleem niet juist wordt behandeld, is de behandelduur 4 tot 6 weken. 1 2
Langdurig gebruik is echter niet altijd te vermijden, aangezien een aantal patiënten met een chronisch
gegeneraliseerde angststoornis uitstekend functioneert met chronisch benzodiazepine gebruik. 2
1
2.
Farmacotherapeutisch Kompas 2000/2001. Hypnotica, Sedativa, Anxiolytica
Moleman P et al. Praktische psychofarmacologie. 1998; Derde herziene druk. Bohn Stafleu Van
Loghum. Hoofdstuk 1: Anxiolytica en hypnotica
101Noot
Het reboundfenomeen is een voorbijgaand (5 tot 7 dagen) fenomeen, waarbij de klachten waarvoor het middel
oorspronkelijk is gegeven, na staken daarvan, in versterkte vorm terugkomen, mogelijk gepaard gaande met
angst, onrust en stemmingsveranderingen. Het treedt vooral op bij middelen met een korte halfwaardetijd in
hogere doseringen. Ten aanzien van de duur van de behandeling is er onduidelijkheid.
Bij terugkerende symptomen na staken van een benzodiazepine beginne men nooit direct opnieuw met het
middel, omdat deze niet altijd op het rebound-fenomeen behoeven te berusten. Recidivering van de klachten is
ook mogelijk. Deze houden echter langer aan dan enkele dagen.
Indien er sprake is van afhankelijkheid, ontstaan bij abrupt staken onttrekkingsverschijnselen. Hierbij is de duur
van de behandeling wel van invloed (hoe langer, hoe grotere kans). Ook hogere doseringen, een korte
halfwaardetijd en snelle afbouw van het middel vergroten de kans op onttrekkingsverschijnselen. Zij gaan
gepaard met lichamelijke klachten, die eerst in hevigheid toenemen en daarna binnen enkele weken afnemen. De
verschijnselen bestaan uit angst, hoofdpijn, spierpijn, slapeloosheid en tremoren en in ernstiger gevallen:
derealisatie, verwardheid, hallucinaties, insulten en overgevoeligheid voor geluid, licht en aanraken.
Er is geen verband tussen het reboundfenomeen en onttrekkingsverschijnselen. Zijn deze laatste in lichtere vorm
aanwezig, dan kan het onderscheid tussen beide moeilijk zijn. Beide zijn te voorkomen door de laagst mogelijke
effectieve dosis voor te schrijven en bij hogere doseringen het middel uit te sluipen. 1 2
1
Farmacotherapeutisch Kompas 2000/2001. Hypnotica, Sedativa, Anxiolytica
2
Moleman P et al. Praktische psychofarmacologie. 1998; Derde herziene druk. Bohn Stafleu Van
Loghum. Hoofdstuk 1: Anxiolytica en hypnotica
102Noot
Richtlijn Probleemgedrag NVVA /januari 2002
60
SSRI’s en serotonerge TCA’s hebben naast hun antidepressieve werking ook een anxiolytisch effect. Dit effect
wordt toegeschreven aan hun serotonerge werking. Hun werkzaamheid is aangetoond bij sommige
angststoornissen, zoals een paniekstoornis en een obsessief compulsieve stoornis.1 2 3
1
Kaplan and Sadock’s of Synopsis of Psychiatry, 1998; Eighth Edition. Hoofdstuk 35
2
Moleman P. et al. Praktische psychofarmacologie 1998; Derde herziene druk. Bohn Stafleu Van
Loghum. Hoofdstuk 2. Antidepressiva
3
Farmacotherapeutisch Kompas 2000/2001. Antidepressiva.
103Noot
Evenals het antidepressief effect treedt ook het het anxiolytisch effect van antidepressiva pas na 2 tot 3 weken
op 1 2.
1
Nolen WA, Hoogduin CAL. (Red). Behandelstrategieën bij depressie. Bohn Stafleu Van Loghum 1998;
Hoofdstuk 6
2
Farmacotherapeutisch Kompas 2000/2001. Antidepressiva
104Noot
Zie noot 92, 93, 94, 95, 96 en 97.
105Noot
De indicatie voor een slaapmiddel is een kortdurend slaapprobleem, waardoor het functioneren overdag nadelig
beïnvloed wordt. Houd rekening met het veranderd slaappatroon van ouderen. 1 2 3
1
Moleman P et al. Praktische psychofarmacologie. 1998; Derde herziene druk. Bohn Stafleu Van
Loghum. Hoofdstuk 1: Anxiolytica en hypnotica
2
Heeren TJ, Rooijmans HGM. Psychofarmaca in de geriatrie. 1987; Geriatrie Informatorium: D 1170
3
Godderis J, Ven JL van der, Wils V. Handboek Geriatrische Psychiatrie 1992; deel 4.
106Noot
Criteria voor de keuze van een slaapmiddel zijn snelle resorptie, matig korte werkingsduur (ter voorkoming van
slaperigheid, spierverslapping e.d. op de volgende dag en van cumulatie) en zo min mogelijk beïnvloeding door
de leeftijdsgerelateerde veranderingen in het lichaam. Hieraan voldoet temazepam met een maximale
plasmaspiegel in 50 minuten en een halfwaardetijd van 7 à 11 uur, hetgeen geen problemen geeft indien men
ongeveer 8 uur slaaptijd heeft. Bovendien wordt het omgezet in een niet actieve metaboliet. Bij hogere dosering
is het risico op afhankelijkheid vergroot. Bij slikklachten kan de capsule ook rectaal geven worden.1 2 3 4
Richtlijn Probleemgedrag NVVA /januari 2002
61
1
Farmacotherapeutisch Kompas 2000/2001. Hypnotica, Sedativa, Anxiolytica
2
Moleman P et al. Praktische psychofarmacologie, 1998; Derde herziene druk. Bohn Stafleu Van
Loghum. Hoofdstuk 1: Anxiolytica en hypnotica
3
Heeren TJ, Rooijmans HGM. Psychofarmaca in de geriatrie, 1987; Geriatrie Informatorium: D 1170
4
American Psychiatric Association. Practice Guideline for the treatment of patients with Alzheimer’s
Disease and other dementias of late life. American Journal Psychiatry, May 1997; 154:5 suppl
107Noot
De behandelduur is tijdelijk en bij dagelijks gebruik niet langer dan twee weken om afhankelijkheid te
voorkomen. Intermitterend gebruik geeft nauwelijks problemen. 1 2
1
Farmacotherapeutisch Kompas 2000/2001. Hypnotica, Sedativa, Anxiolytica
2
Moleman P et al. Praktische psychofarmacologie. 1998; Derde herziene druk. Bohn Stafleu Van
Loghum. Hoofdstuk 1: Anxiolytica en hypnotica
108Noot
Het is niet zinvol twee benzodiazepinen tegelijk voor te schrijven. Indien naast een anxiolyticum ook een
hypnoticum nodig is, dient de avonddosis van het anxiolyticum tevens als slaapmiddel. 1 2 3
1
Moleman P et al. Praktische psychofarmacologie 1998; Derde herziene druk. Bohn Stafleu Van
Loghum. Hoofdstuk 1: Anxiolytica en hypnotica
2
Heeren TJ, Rooijmans HGM. Psychofarmaca in de geriatrie. 1987; Geriatrie Informatorium: D 1170
3
Hooymans PM, Aa GCHM van der. Farmacotherapie bij de oudere patiënt. 1990; Geriatrie
Informatorium E 3050
109Noot
Alle antidepressiva bewerkstelligen een toename van de hoeveelheid van de neurotransmitters noradrenaline
en/of serotonine in de synapsspleet in onderling verschillende mate, die klinisch niet relevant blijkt te zijn voor
het antidepressief effect. Aan sommige antidepressiva met serotonerge werking wordt tevens een anxiolytisch
effect toegeschreven.1 2 3
1
Kaplan and Sadock’s Synopsis of Psychiatry, 1998; Eighth Edition. Hoofdstuk 35
2
Farmacotherapeutisch Kompas. 2000/2001. Antidepressiva
3
Nolen WA, Hoogduin CAL (red). Behandelstrategieën bij depressie. Bohn Stafleu Van Loghum 1998;
Hoofdstuk 6
Richtlijn Probleemgedrag NVVA /januari 2002
62
110Noot
Antidepressiva worden ingedeeld 1 2 in klassieke en moderne middelen.
1
Kaplan and Sadock’s Synopsis of Psychiatry, 1998; Eighth Edition. Hoofdstuk 35
2
Nolen WA, Hoogduin CAL (red). Behandelstrategieën bij depressie. Bohn Stafleu Van Loghum 1998;
Hoofdstuk 6
111Noot
Een van de belangrijkste indicaties voor antidepressiva is een depressieve stoornis. 1 2 3 4 Bij ouderen komen
frequent milde depressieve stoornissen voor, die niet voldoen aan de DSM IV criteria.2 5 Deze zijn goed
behandelbaar, hetgeen ook nodig is, omdat bij ouderen depressie en lichamelijke achteruitgang veelvuldig
samengaan en zij vaker tijdens een depressie overlijden aan somatische ziekten. 5
Andere indicatie gebieden
Sommige antidepressiva worden behalve bij depressies ook bij andere stoornissen, zoals paniekstoornissen,
obsessief compulsieve stoornissen en boulimia nervosa, toegepast. 1 3 4 Gebleken is dat de dysfunctie van het
serotoninerge systeem geassocieerd is met agressief gedrag, angst, paniek en impulsief gedrag, zowel bij
depressieve als niet-depressieve patiënten met andere psychische stoornissen, inclusief dementiesyndroom. 6 7 8 9
10
Verschillende onderzoeken, gedaan met SSRI’s en trazodon, geven aan dat deze middelen bruikbaar zijn bij
gedragsstoornissen, waarbij antipsychotica en benzodiazepinen faalden.6
Trazodon is een niet specifieke serotonine-heropnameremmer. In lage dosering heeft het een serotonineantagonistische werking en bij hoge dosering is het een serotonine-heropnameremmer. Verder heeft het geringe
anticholinerge en antihistaminerge werking. Het heeft tevens een sterk anti-noradrenerge werking, hetgeen
waarschijnlijk het sederend effect verklaart.3 4 11 Dit ontstaat bij lage dosis binnen het uur, verbetert de kwaliteit
van slapen en is na 6 uur verdwenen.1 11
Uit onderzoek blijkt dat trazodon een plaats bij de behandeling van gedragsproblemen bij dementie heeft. 6 12 Tot
voor kort werd het als een relatief veilig middel beschouwd. De laatste tijd blijken er toch meer onverwachte
problemen te zijn: o.a. geleidingsstoornissen, waarvan enkele met dodelijke afloop zijn vermeld en
orthostatische hypotensie11. Het maakt het daarom minder geschikt voor behandeling van gedragsstoornissen.
Wel wordt het in lage dosis met succes gebruikt bij slaapstoornissen1 13
1
Kaplan and Sadock’s Synopsis of Psychiatry 1998; Eighth Edition. Hoofdstuk 35
2
Kaplan and Sadock’s Synopsis of Psychiatry.1998; Eighth Edition. Hoofdstuk 54
3
Farmacotherapeutisch Kompas 2000/2001. Antidepressiva
4
Nolen WA, Hoogduin CAL (red); Behandelstrategieën bij depressie. Bohn Stafleu Van Loghum. 1998;
Hoofdstuk 6
5
Nolen WA, Hoogduin CAL (red); Behandelstrategieën bij depressie. Bohn Stafleu Van Loghum. 1998;
Hoofstuk 8
6
Lebert F, Pasquier F, Petit H. Behavioral effects of trazodone in Alzheimer’s disease. J Clin
Psychiatry. 1994; Dec; 55(12): 536-8
Richtlijn Probleemgedrag NVVA /januari 2002
63
7
Mintzer JE, Brawman-Mintzer O. Agitation as a possible expression of generalized anxiety disorder in
demented elderly patients: toward a treatment approach. J Clin Psychiatry 1996; suppl 7:55-63;
discussion 73-5
8
Zayas EM, Grossberg GT. Treating the agitated Alzheimer patient. J Clin Psychiatry 1996; 57 suppl
7:46-51; discussion 52-4
9
Kirby M, Lawlor BA. Biologic markers and neurochemical correlates of agitation and psychosis in
dementia. Journ of Geriatric Psychiatry and Neurology. 1995; Vol 8 Suppl 1 Oct.
10
Duinkerke SJ et al. Ritanserin a selective 5-HT2/1C Antagonist and negative symptoms in Schizophrenia.
A placebo-controlled double-blind trial. British Journ of Psychiatry 1993;163,451-455
11
Meylers. Side Effects of Drugs. An encyclopedia of adverse reactions and interactions. Elsevier
Amsterdam 1996; Dertiende editie. Hoofdstuk 2
12
SultzerDL et al. A double blind comparison of trazodone and haloperidol for treatment of agitation in
patients with dementia. Am J Psychiatry. 1997; 5:60-69
13
Lesseig DZ. Pharmacotherapy for long-term care residents with dementia-associated behavioral
disturbance. J Psychosoc Nurs Ment Health Serv. 1998 Feb; 36(2);27-31
112Noot
Het antidepressieve effect van alle antidepressiva is ongeveer gelijk en derhalve wordt de keuze van het middel
bepaald door het bijwerkingenprofiel en de eventuele comorbiditeit. 1 2 3 4 5 6
De bijwerkingen van de moderne middelen komen niet minder voor, zij zijn wel anders.2 5 7 Klassieke middelen
zouden de voorkeur hebben bij ernstig depressieve opgenomen patiënten. 1 2 5 6 7
1
Kaplan and Sadock’s Synopsis of Psychiatry 1998; Eighth Edition. Hoofdstuk 35 en 54
2
Farmacotherapeutisch Kompas. 2000/2001. Antidepressiva
3
Hooymans PM, Aa GCHM van der. Farmacotherapie bij de oudere patiënt, 1990. Geriatrie
Informatorium E 3050
4
Meylers. Side effects of drugs. An encyclopedia of adverse reactions and Interactions.
Amsterdam 1996; Dertiende editie. Hoofdstuk 2.
5
Nolen WA, Hoogduin CAL (red). Behandelstrategieën bij depressie. Bohn Stafleu Van Loghum. 1998;.
Hoofdstuk 6
6
American Psychiatric Association. Practice Guideline for the treatment of patients with Alzheimer’s
Disease and other dementias of late life. American Journal Psychiatry May 1997; 154:5, suppl
7
Nolen WA (red), Hoogduin CAL. Behandelstrategieën bij depressie. Bohn Stafleu Van Loghum. 1998;
Hoofdstuk 8
Elsevier
113Noot
Richtlijn Probleemgedrag NVVA /januari 2002
64
Uit de farmacologische eigenschappen is af te leiden welke bijwerkingen bij welk middel te verwachten zijn. Zij
kunnen tot stand komen door toename van de noradrenerge of serotonerge transmissie en anticholinerge-, antinoradrenerge-, antihistaminerge-, kinidineachtige- en antiserotonerge werking (zie tabel)1 2
Voor alle antidepressiva geldt dat zij agitatie en angst kunnen versterken of oproepen, manieën kunnen
provoceren (met name bij bipolaire stoornissen) en psychotische verschijnselen manifest kunnen maken
(bij schizofrenie ) 2 3 4
Tabel bijwerkingen volgens farmacologische eigenschappen
anticholinerg
sinus-tachycardie
=blokkade muscarinereceptoren
droge mond
totale urineretentie
constipatie
verminderd orgasme
paralytische ileus
mictieproblemen
remming erectie
accomodatiestoornis
cognitieve problemen
glaucoom
centraal anticholinerg syndroom
anti-noradrenerg
orthostatische hypotensie
=blokkade alfa-1-receptoren
reflex tachycardie
hypnosedatie
antihistaminerg
sedatie, sufheid
=blokkade histamine-1-receptoren
gewichtstoename
hypotensie
kinidine-achtig
cardiale geleidingsstoornissen
anti serotonerg
ejaculatieproblemen
= blokkade serotonine-S2-receptor
hypotensie
hypnosedatie
Richtlijn Probleemgedrag NVVA /januari 2002
65
noradrenaline-potentiëring
tremor
tachycardie
serotonine-potentiëring
maag-darmkrampen/pijn
agitatie
migraine-achtige hoofdpijn
slapeloosheid
anorexie
bloedingen
1
Godderis J, Ven L van der, Wils V. Handboek Geriatrische Psychiatrie. 1992, deel 4.
2
Nolen WA, Hoogduin CAL (red); Behandelstrategieën bij depressie. Bohn Stafleu Van Loghum; 1998.
Hoofdstuk 6
3
Kaplan and Sadock’s Synopsis of Psychiatry 1998; Eighth Edition. Hoofdstuk 35 en 54
4
Farmacotherapeutisch Kompas 2000/2001. Antidepressiva
114Noot
De klassieke middelen lijken allemaal op amitriptyline en imipramine. Naast heropnameremming van
noradrenaline en/of serotonine blokkeren zij in wisselende mate cholinerge, histaminerge, noradrenerge en
serotonergereceptoren 1 2
1
Kaplan and Sadock’s. Synopsis of Psychiatry 1998;. Eighth Edition Hoofdstuk 35
2
Nolen WA, Hoogduin CAL (red). Behandelstrategieën bij depressie. Bohn Stafleu Van Loghum 1998;
Hoofdstuk 6
115Noot
Nortriptyline is het middel van voorkeur.1 2 3 4 Het is het beste onderzocht bij ouderen. Het veroorzaakt minder
anticholinerge bijwerkingen en orthostatische hypotensie dan de andere klassieke middelen, het heeft geen
werkzame metaboliet en er is een therapeutische spiegel van bekend.2 4 De anticholinerge werking van de
klassieke middelen hebben een nadelig effect op de cognitie meestal in de vorm van stoornissen in aandacht
en/of korte termijn geheugen. Daarom is het gebruik van nortriptyline, ondanks de geringe anticholinerge
werking, af te raden bij patiënten met cognitieve stoornissen of een dementiesyndroom. 4
1
Kaplan and Sadock’s Synopsis of Psychiatry. 1998; Eighth Edition. Hoofdstuk 54
2
Farmacotherapeutisch Kompas 2000/2001. Antidepressiva
3
Heeren ThJ, Rooijmans HGM. Psychofarmaca in de geriatrie, 1987. Geriatrie Informatorium: D 1170
4
Nolen WA, Hoogduin CAL (red). Behandelstrategieën bij depressie. Bohn Stafleu Van Loghum. 1998;
Hoofdstuk 8
Richtlijn Probleemgedrag NVVA /januari 2002
66
116Noot
Het lichamelijk onderzoek richt zich op mogelijke contra-indicaties in verband met bijwerkingen.
De kinidine-achtige werking van de TCA’s is verantwoordelijk voor de intracardiale geleidingsstoornissen, zich
uitend in ECG-veranderingen (verlenging van PR-interval, QRS-complex en QT-interval en verlaging van de Tgolf). Deze zijn voor alle TCA’s gelijk en treden vaak al bij een therapeutische dosis op. Zij zijn gevaarlijk bij
overdosering. Het tevoren maken van een ECG voorkomt veel problemen.1 2 3
1
Kaplan and Sadock’s Synopsis of Psychiatry, 1998; Eighth Edition. Hoofdstuk 54
2
Farmacotherapeutisch Kompas 2000/2001. Antidepressiva
3
Nolen WA, Hoogduin CAL (red). Behandelstrategieën bij depressie Bohn Stafleu Van Loghum 1998;
Hoofdstuk 8
117Noot
Tijdens de behandeling met antidepressiva kunnen niet alle verschijnselen als bijwerkingen beschouwd worden.
Een aantal kan ook symptoom van de depressie zelf zijn. Met name bij allerlei vegetatieve en psychische
symptomen moet men hierop bedacht zijn. Het verdient dan ook aanbeveling dit soort verschijnselen voor het
begin van de behandeling vast te leggen.1 2 3
Orthostatische hypotensie, droge mond en obstipatie komen frequent voor. Afwijkingen in het bloedbeeld
(agranulocytose, thrombopenie, eosinofilie en leukopenie) en verlaging van de prikkeldrempel voor epileptische
insulten komen zelden voor.2 3
1
Kaplan and Sadock’s Synopsis of Psychiatry, 1998; Eighth Edition. Hoofdstuk 35
2
Farmacotherapeutisch Kompas 2000/2001. Antidepressiva
3
Nolen WA, Hoogduin CAL (red). Behandelstrategieën bij depressie. Bohn Stafleu Van Lochum 1998;
Hoofdstuk 6
118Noot
Let op combinaties met antihistaminica, benzodiazepinen, barbituraten en alcohol, waardoor de sedatieve
werking versterkt wordt. 1 2 3
Let ook op combinatie met middelen met anticholinerge eigenschappen, waardoor de anticholinerge werking
versterkt wordt. 1 2 3
1
Farmacotherapeutisch Kompas 2000/2001. Antidepressiva
2
Hooymans PM, Aa GCHM van der. Farmacotherapie bij de oudere patiënt. 1990. Geriatrie
Informatorium E 3050
3
Nolen WA, Hoogduin CAL (red). Behandelstrategieën bij depressie. Bohn Stafleu Van Loghum 1998;
Hoofdstuk 6 en 8
Richtlijn Probleemgedrag NVVA /januari 2002
67
119Noot
Het anticholinerg syndroom bestaat uit angst, agitatie, desoriëntatie, hallucinaties, myoclonieën, insulten,
hyperpyrexie, stupor en coma.
120Noot
Indien patiënt hoog bejaard is, met 10 mg starten.1
1
Nolen WA, Hoogduin CAL (red). Behandelstrategieën bij depressie. Bohn Stafleu Van Loghum. 1998;
Hoofdstuk 8
121Noot
Er zijn grote interindividuele verschillen ten aanzien van de dosering. De juiste dosering is niet op het klinische
beeld vast te stellen, daar het antidepressief effect van alle antidepressiva pas na twee tot vier weken duidelijk
wordt. Bijwerkingen ontstaan al bij subtherapeutische doseringen, zodat deze hierbij ook geen steun kunnen
bieden. Van sommige klassieke middelen zijn therapeutische spiegels bekend. Dit zijn imipramine, desipramine
en nortriptyline. Deze kunnen nuttig zijn om tot de juiste dosering te komen. Van amitriptyline en clomipramine
zijn zij met minder zekerheid bekend.
Van de moderne middelen zijn geen therapeutische spiegels bekend, hetgeen een nadeel is. 1 2
1
Farmacotherapeutisch Kompas 2000/2001. Antidepressiva
2
Nolen WA, Hoogduin CAL (red). Behandelstrategieën bij depressie. Bohn Stafleu Van Loghum. 1998;
Hoofdstuk 6
122Noot
Indien binnen 4 weken geen enkel antidepressief effect bereikt is, is niets meer te verwachten. 1
1
Nolen WA, Hoogduin CAL (red). Behandelstrategieën bij depressie. Bohn Stafleu Van Loghum. 1998;
Hoofdstuk 6 en 8
123Noot
Bij beëindiging dient de dosering geleidelijk verlaagd te worden i.v.m. het ontstaan van
onttrekkingsverschijnselen, waarvan er veel worden toegeschreven aan rebound cholinerge activatie. De
symptomen bestaan uit angst, slapeloosheid, hoofdpijn, spierpijn, misselijkheid, braken, diarree en transpiratie. 1 2
3
1
Kaplan and Sadock’s Symopsis of Psychiatry 1998; Eighth Edition. Hoofdstuk 35
2
Farmacotherapeutisch Kompas 2000/2001. Antidepressiva
Richtlijn Probleemgedrag NVVA /januari 2002
68
3
Nolen WA, Hoogduin CAL (red). Behandelstrategieën bij depressie. Bohn Stafleu Van Loghum. 1998;
Hoofdstuk 6
124Noot
Bij ouderen treedt nogal eens een tragere respons op antidepressieve medicatie op dan bij jongeren. Daarom
beoordele men het effect pas na zes tot acht weken behandeling met adequate dosering en adequate spiegel.1 2 3
Cave: onderbehandeling. Sommige ouderen hebben doseringen nodig, die te vergelijken zijn met die van jongere
volwassenen.2 3
1
Nolen WA, Hoogduin CAL (red). Behandelstrategieën bij depressie. Bohn Stafleu Van Loghum. 1998;
Hoofdstuk 6
2
Nolen WA, Hoogduin CAL (red); Behandelstrategieën bij depressie. Bohn Stafleu Van Loghum 1998;
Hoofdstuk 8
3
Godderis J, Ven L van der, Wils V. Handboek Geriatrische Psychiatrie, 1992; deel 4
125Noot
Na verbetering wordt de behandeling 6 maanden voortgezet om acute terugval te voorkomen. Hierna wordt
bezien of onderhoudsbehandeling noodzakelijk is.1 2
1
Farmacotherapeutisch Kompas 2000/2001. Antidepressiva
2
Nolen WA, Hoogduin CAL (red). Behandelstrategieën bij depressie. Bohn Stafleu Van Loghum 1998;
Hoofdstuk 6
126Noot
De medicatie wordt langzaam afgebouwd om recidief en onttrekkingsverschijnselen te voorkomen. 1 2 3
1
Kaplan and Sadock’s Synopsis of Psychiatr. 1998; Eighth Edition. Hoofdstuk 35
2
Godderis J, Ven L van der, Wils V. Handboek Geriatrische Psychiatrie. 1992; deel 4
3
Nolen WA, Hoogduin CAL (red). Behandelstrategieën bij depressie. Bohn Stafleu Van Loghum 1998;
Hoofdstuk 6
127Noot
De moderne middelen worden verdeeld in serotonine-heropnameremmers en overige.
Richtlijn Probleemgedrag NVVA /januari 2002
69
De serotonine-heropnameremmers worden onderverdeeld in specifieke serotonine-heropnameremmers (SSRI’s
nl: fluvoxamine, fluoxetine, paroxetine, sertraline en citalopram) en de apart benoemde middelen: venlafaxine,
nefazodon en trazodon.
De SSRI’s worden specifiek genoemd, omdat zij geen bekende receptoren blokkeren, zoals de klassieke
middelen, hoewel paroxetine toch enige anticholinerge en sertraline enige anti-cholinerge en anti-noradrenerge
werking heeft.
Venlafaxine remt in hogere dosering ook de heropname van noradrenaline en heeft tevens receptorblokkerende
eigenschappen, die echter verwaarloosbaar zijn. Het veroorzaakt dosisafhankelijk hypertensie. Naast
serotonineheropnameremming blokkeren nefazodon en trazodon ook noradrenerge receptoren en in sterke mate
serotonine-2-receptoren.
De overige zijn mianserine en mirtazepine, waarvan het werkingsmechanisme onbekend is, en de MAO-Aremmer moclobemide. 1 2
1
Kaplan and Sadock’s Synopsis of Psychiatry. 1998; Eighth Edition. Hoofdstuk 35
2
Nolen WA, Hoogduin CAL (red). Behandelstrategieën bij depressie. Bohn Stafleu Van Loghum 1998;
Hoofdstuk 6
128Noot
Ten aanzien van de antidepressieve werking is de ene SSRI niet beter dan de andere. Wel zijn er verschillen in
bijwerkingenprofiel, in kwalitatieve en kwantitatieve zin.1
Fluoxetine is voor ouderen niet geschikt i.v.m. de zeer lange halveringstijden van het middel zelf (1 tot 10
dagen) en zijn actieve metaboliet (3 tot 20 dagen), waardoor cumulatie kan optreden. 2
Paroxetine heeft een lichte tot matige anticholinerge werking en sertraline een lichte tot matige anticholinerge en
antinoradrenerge werking, hetgeen bij ouderen en zeker bij dementerenden zo mogelijk vermeden moet worden. 2
De voorkeur gaat uit naar fluvoxamine en citalopram.
Fluvoxamine wordt in de lever gemetaboliseerd tot inactieve metabolieten. Het is een sterke remmer van de
cytochroom P450–enzymen CYP1A2 en CYP2C19. Via deze remming geeft het meer interacties met andere
medicatie dan citalopram (o.a. met coumarines, anti-epileptica, theofylline, clozapine, carbamazepine)3
Citalopram is de meest selectieve SSRI en heeft de meest sterke binding met serotoninereceptoren. Het
metaboliseert in de lever tot weinig actieve metabolieten. Het is een zwakke remmer van CYP 2D6. Er zijn
weinig interacties met andere geneesmiddelen bekend en het lijkt minder gastro-intestinale bijwerkingen te
hebben dan fluvoxamine.1 3
De keuze tussen beide middelen zal, gezien hun remming van verschillende iso-enzymen, afhankelijk zijn van de
eventuele co-medicatie van de patiënt, waarmee interacties kunnen ontstaan.
1
Haffmans PMJ, Timmerman L, Hoogduin CAL and the LUCIFER group. Efficacy and tolerability of
citalopram in comparison with fluvoxamine in depressed outpatients: a double-blind, multicentre study.
Intern Clinical Psychopharmacology 1996; 11:157-164
2
Nolen WA, Hoogduin CAL (red). Behandelstrategieën bij depressie. Bohn Stafleu Van Loghum 1998;
Hoofdstuk 6
Richtlijn Probleemgedrag NVVA /januari 2002
70
3
Farmacotherapeutisch Kompas 2000/2001. Antidepressiva
129Noot
Tijdens de behandeling met antidepressiva kunnen niet alle verschijnselen als bijwerkingen worden beschouwd.
Een aantal kan ook symptoom van de depressie zelf zijn. Met name bij allerlei vegetatieve en psychische
symptomen moet men hierop bedacht zijn. Het verdient dan ook aanbeveling dit soort verschijnselen voor het
begin van de behandeling vast te leggen. 1 2 3
1
Kaplan and Sadock’s Synopsisof Psychiatry. Eighth Edition. Hoofdstuk 35
2
Farmacotherapeutisch Kompas 2000/2001. Antidepressiva
3
Nolen WA, Hoogduin CAL (red). Behandelstrategieën bij depressie. Bohn Stafleu Van Loghum, 1998;
Hoofdstuk 6.
130Noot
Een serotonerg syndroom ontstaat vrijwel uitsluitend indien een serotonerg middel in zeer hoge doseringen
wordt gebruikt en indien twee serotonerge middelen gecombineerd worden. Het bestaat uit extrapiramidale
stoornissen, autonome functiestoornissen, hyperthermie en bewustzijnsstoornis. Het kan fataal verlopen. 1 2
1
Farmacotherapeutisch Kompas 2000/2001. Antidepressiva
2
Nolen WA, Hoogduin CAL (red). Behandelstrategieën bij depressie Bohn Stafleu Van Loghum 1998;
Hoofdstuk 6
131Noot
De meest voorkomende bijwerkingen van SSRI’s zijn de gastro-intestinale verschijnselen, zoals misselijkheid,
braken, maag- en darmklachten. Deze zijn dosisafhankelijk. Zeer frequent komen sexuele stoornissen voor.
Sedatie kan optreden, vooral bij hogere doseringen. Extrapiramidale bijwerkingen zijn beschreven bij fluoxetine,
fluvoxamine en sertraline. Mogelijk komen ze bij alle SSRI’s voor. Ook kunnen SSRI’s verwardheid, agitatie,
slapeloosheid en hoofdpijn veroorzaken.1 2 3
1
Kaplan and Sadock’s Symopsis of Psychiatry. 1998; Eighth Edition. Hoofdstuk 35 en 54
2
Farmacotherapeutisch Kompas 2000/2001. Antidepressiva
3
Nolen WA , Hoogduin CAL (red). Behandelstrategieën bij depressie. Bohn Stafleu Van Loghum 1998;
Hoofdstuk 6
132Noot
Bij abrupt staken, maar ook bij uitsluipen kunnen bij SSRI’s onttrekkingsverschijnselen ontstaan, zoals
vermoeidheid, duizeligheid, buikpijn, slapeloosheid, misselijkheid, hoofdpijn en kortademigheid. 1 2
1
Kaplan and Sadock’s Synopsis of Psychiatry. 1998; Eighth Edition. Hoofdstuk 35.
Richtlijn Probleemgedrag NVVA /januari 2002
71
2
Nolen WA, Hoogduin CAL (red). Behandelstrategieën bij depressie. Bohn Stafleu Van Loghum 1998;
Hoofdstuk 6
133Noot
Antipsychotica zijn middelen, die psychotische verschijnselen verminderen of doen verdwijnen en worden
toegepast bij psychotische toestanden en ernstige agitatie, wat daarvan ook de oorzaak is. 1 2 3
Het effect van deze middelen op agitatie treedt binnen uren tot dagen op. Hiervan wordt gebruik gemaakt bij
acute opwindingstoestanden.
Antipsychotica worden veelvuldig voorgeschreven aan oudere patiënten, ook zonder dat zij psychotische
verschijnselen hebben. Alleen bij demente patiënten met gedragsstoornissen is daarnaar veel onderzoek
verricht3 4 5 Hieruit blijkt dat zij bij een dementiesyndroom slechts een beperkt indicatie gebied hebben.4 5 6 7 8 Zij
hebben een gunstig effect op psychotische verschijnselen en zij kunnen agitatie, angst en vijandigheid verminderen,3 6 9 maar ook juist verergeren.2 3
1
Kaplan and Sadock’s Synopsis of Psychiatry. 1998; Eighth Edition. Hoofdstuk 13
2
Farmacotherapeutisch Kompas 2000/2001. Antipsychotica
3
Moleman P et al. Praktische Psychofarmacologie. 1998; Derde herziene druk. Bohn Stafleu Van
Loghum. Hoofdstuk 4. Antipsychotica.
4
Schneider LS, Polock VE, Lyness SA. A metaanalysis of controlled trials on neuroleptic treatment in
dementia. Am Geriatr Soc 1990; 38:553-563 Lantz MS, Marin D. Pharmacologic treatment of agitation
in dementia: a comprehensive review. J Geriatr Psychiatry Nerol 1996 Jul;9(3): 107-19
5
Lanctôt KL et al. Efficacy and safety of neuroleptics in behavioral disorders associated with dementia.
J Clin Psychiatry 1998; 59:550-561
6
Lantz MS, Marin D. Pharmacologic treatment of agitation in dementia: a comprehensive review. J
Geriatr Psychiatry Nerol 1996 Jul;9(3): 107-19
7
Zayas EM, Grossberg GT. Treating the agitated Alzheimer patient. J Clin Psychiatry 1996;57 suppl
7:46-51; discussion 52-4
8
Raskind MA. Psychopharmacology of noncognitive abnormal behaviors in Alzheimers disease. J Clin
Psychiatry 1998;59, suppl.9:28-32
9
Mintzer JE, Brawman-Mintzer O. Agitation as a possible expression of generalized anxiety disorder in
demented elderly patients: toward a treatment approach. J Clin Psychiatry 1996; suppl 7:55-63;
discussion 73-5
134Noot
Het is niet geheel duidelijk hoe de werking tot stand komt. Volgens de dopamine-hypothese berust deze op
blokkade van de dopamine-type2-(D2)receptoren in het mesocorticale en limbische systeem.1 2 3 4
Echter ongeveer 25% van de patiënten reageert niet voldoende op de klassieke antipsychotica, ook bij grote
affiniteit voor de centrale D2-receptor.1 3 4
Richtlijn Probleemgedrag NVVA /januari 2002
72
Door hersenonderzoek en de komst van de nieuwe antipsychotica is duidelijk geworden, dat ook overstimulatie
van centrale serotoninereceptoren een rol kan spelen bij het ontstaan van psychotische verschijnselen
(serotonine-hypothese).1 3
Zo bleek clozapine, een sterke serotonine of 5 hydroxytryptamine (5HT 2)receptorantagonist, effectief te zijn bij
patiënten, die niet voldoende reageerden op de klassieke middelen. 1 3 4
Naast de D2-receptoren bestaan ook de D1-receptoren, die een rol zouden spelen bij de negatieve symptomen,
D5-receptoren (verwant aan D1) en D3- en D4-receptoren (verwant aan D2).1 3
Beïnvloeding van de neurotransmitters glutamaat en GABA, zou kunnen bijdragen tot het antipsychotisch effect.1 3
1
Kaplan and Sadock’s Synopsis of Psychiatry. 1998; Eighth Edition. Hoofdstuk 13
2
Goodman and Gilman’s The Pharmacological Basis of Therapeutics 1992; Eighth Edition. Hoofdstuk
18
3
Farmacotherapeutisch Kompas 2000/2001. Antipsychotica
4
Moleman P et al. Praktische Psychofarmacologie. 1998; Derde herziene druk. Bohn Stafleu Van
Loghum. Hoofdstuk 4. Antipsychotica
135Noot
De antipsychotica worden ingedeeld in klassieke middelen, die dopaminereceptor antagonisten zijn, en atypische
middelen, die serotonine-dopamine antagonisten zijn.1 2 3 Klassieke middelen zijn met name effectief t.a.v. de
positieve symptomen (wanen, hallucinaties, formele denkstoornissen), welk effect samengaat met vooral
extrapiramidale bijwerkingen (dosisafhankelijk), zij het in verschillende mate.
De atypische middelen worden gedefinieerd als middelen, waarbij antipsychotische effecten worden verkregen
met minder extrapiramidale bijwerkingen en/of therapeutisch meerwaarde hebben bij negatieve symptomen
(affectvervlakking, gedachten- en spraakarmoede, apathie) en therapieresistentie.1 2
De verschillen zouden verklaard kunnen worden door de verschillen in affiniteit voor de verschillende Dreceptoren en het 5-HT2-receptorantagonisme, hoewel dit farmacologisch moeilijk uit te leggen is.1 2
De criteria, waarop de antipsychotica zijn ingedeeld, zijn eigenlijk niet juist. Zo zou volgens de definitie
clozapine het enige atypische middel zijn. En het antipsychotisch effect van risperidon en sulpiride gaat
(dosisafhankelijk) samen met de extrapiramidale bijwerkingen, net zoals bij een klassiek middel als haloperidol 3
1
Kaplan and Sadock’s Synopsis of Psychiatry. 1998; Eighth Edition. Hoofdstuk 13 en 35
2
Farmacotherapeutisch Kompas 2000/2001. Antipsychotica
3
Moleman P et al. Praktische Psychofarmacologie. 1998; Derde herziene druk. Bohn Stafleu Van
Loghum. Hoofdstuk 4. Antipsychotica
136Noot
Antipsychotica verschillen onderling sterk van elkaar in farmacologische eigenschappen. Dit heeft te maken met
verschillen in affiniteit tot de verschillende receptoren. Deze verschillen bepalen tevens hun bijwerkingenproRichtlijn Probleemgedrag NVVA /januari 2002
73
fiel.1 2 3
Selectieve dopamine antagonisten, zoals haloperidol, hebben een sterke affiniteit voor D 2-receptoren en
nauwelijks invloed op andere receptoren. De bijwerkingen bestaan voornamelijk uit extrapiramidale stoornissen
en enige sedatie.1 4 5
Bij de minder krachtige middelen (thioridazine/chloorpromazine) komen veelvuldig sedatie (valgevaar!),
verwardheid en delier, orthostatische hypotensie (valgevaar !) en verschillende perifere anticholinerge effecten
voor.1 2 3
Van de atypische middelen is risperidon een sterk antiserotonerg en dopaminerg middel. Het leidt nauwelijks tot
extrapiramidale stoornissen, zeker niet in lage doseringen.12
Bij clozapine treden ook nauwelijks extrapiramidale stoornissen op. Het heeft echter andere, met name voor
gebruik bij ouderen, bezwaren. Het kan namelijk nogal eens sedatie, orthostatische hypotensie en epileptische
aanvallen veroorzaken. Bovendien is er het risico op ontstaan van agranulocytose, waarvoor regelmatig
laboratoriumcontrole is vereist.2 3 4
Een zeldzame, maar gevaarlijke bijwerking is het maligne neurolepticum syndroom, hetgeen door alle
antipsychotica veroorzaakt kan worden. Het bestaat uit vrij acuut optreden van ernstige rigiditeit, koorts,
verminderd bewustzijn en autonome verschijnselen, als hypertensie, tachycardie, overmatig zweten. Door
rabdomyolyse met nierinsufficientie kan dit fataal zijn. Dit syndroom treedt meestal op binnen enkele dagen na
starten of dosisverandering van een antipsychoticum op.2 3 5
werking/bijwerkingen antipsychotica
Anti-dopaminerge werking
- het antipsychotisch effect door D2-receptor blokkade in het
mesocorticale en limbische systeem
- extrapiramidale bijwerkingen (Parkinsonisme, akathisie, tardieve
dyskinesie) en endocriene bijwerkingen (hyperprolactinemie en
gynaecomastie) bij D2blokkade in nigro-striale systeem
Anti-cholinerge werking
Anti-histaminerge werking
- sinustachycardie
mictieproblemen
droge mond
totale urineretentie
constipatie
accomodatiestoornis
paralytische ileus
glaucoom
cognitieve problemen
anticholinerg syndroom
- sedatie, sufheid
gewichtstoename
Richtlijn Probleemgedrag NVVA /januari 2002
74
hypotensie
Anti-noradrenerge werking
- orthostatische hypotensie
(alfa 1 receptor blokkade)
reflextachycardie
stoornissen in sexualiteitsbeleving
emotionele vervlakking
Anti-serotonerge werking
- hypotensie
(5HT2-receptor blokkade)
sedatie
zou gunstig effect hebben op
-gedragsstoornissen
-angststoornissen
-slaapstoornissen
1
Kaplan and Sadock’s Synopsis of Psychiatry.1998; Eighth Edition. Hoofdstuk 13
2
Farmacotherapeutisch Kompas 2000/2001. Antipsychotica
3
Moleman P et al. Praktische Psychofarmacologie. 1998. Derde herziene druk. Bohn Stafleu Van
Loghum. Hoofdstuk 4. Antipsychotica
4
Goodman and Gilman’s The Pharmacological Basis of Therapeutics 1992; Eighth Edition Hoofdstuk
18
5
Meylers. Side effects of drugs. An encyclopedia of adverse reactions and interactions. Elsevier
Amsterdam 1996; Dertiende editie. Hoofdstuk 6.
137Noot
Combinaties met andere psychofarmaca worden ontraden in verband met mogelijke interacties. 1 2 3
Twee antipsychotica tegelijk is niet zinvol.1 2 3 4
Het tijdelijk toevoegen van een benzodiazepine bij het starten van een antipsychoticum kan zinvol zijn bij
ernstige agitatie of angst totdat het antipsychotisch effect is bereikt. De benzodiazepine wordt dan zo snel
mogelijk uitgeslopen.1 3 4
Bij een psychotische depressie kan de combinatie antipsychoticum en antidepressivum geïndiceerd zijn. 1 3
Het (profylactisch) geven van antiparkinson middelen bij extrapiramidale verschijnselen is niet aangewezen in
verband met hun anticholinerge werking, waardoor geheugenproblemen en agitatie kunnen worden veroorzaakt
en de kans op ontstaan van tardieve dyskinesie wordt vergroot.1 3 5
Richtlijn Probleemgedrag NVVA /januari 2002
75
1
Farmacotherapeutisch Kompas 2000/2001. Antipsychotica
2
Godderis J, Ven L van der, Wils V. Handboek Geriatrische Psychiatrie 1992; deel 4
3
Moleman P et al. Praktische Psychofarmacologie. 1998; Derde herziene druk. Bohn Stafleu Van
Loghum. Hoofdstuk 4. Antipsychotica
4
Kaplan and Sadock’s Synopsis of Psychiatry 1998; Eighth Edition. Hoofdstuk 13
5
Hooymans PM, Aa GCHM van der. Farmacotherapie bij de oudere patiënt. 1990 Geriatrie
Informatorium E 3050.
138Noot
De antipsychotische werking van alle klassieke antipsychotica is bij equivalente dosering even effectief. 1 2 De
keuze wordt derhalve bepaald door het bijwerkingenprofiel en de eventuele comorbiditeit. 3 4 5 6 De
toedieningsvorm kan een rol spelen (b.v. druppels bij slikstoornissen). 1 4 De voorkeur gaat uit naar middelen,
waarvan de metabolieten nauwelijks bijdragen aan het therapeutisch effect of het optreden van bijwerkingen. 4
Voor ouderen zijn middelen met minimale anticholinerge en sedatieve effecten een vereiste.2 4 7 Bij een goed
therapeutisch effect zijn extrapiramidale verschijnselen vervelend, maar zij zijn in lichte vorm acceptabel,
evenals geringe hypotensieve bijwerkingen8.
Haloperidol (een butyrofenon) en zuclopentixol (een thioxantheen) voldoen aan deze eisen. Het zijn middelen
met minimale sedatie en anticholinerge bijwerkingen en hun metabolieten dragen nauwelijks bij aan het
therapeutisch effect of aan het optreden van bijwerkingen.4 Zuclopentixol zou iets meer sederend zijn dan
haloperidol.2 9
1
Meylers. Side effects of drugs. An encyclopedia of adverse reactions and interactions. Elsevier
Amsterdam 1996; Dertiende editie. Hoofdstuk 6
2
Moleman P et al. Praktische Psychofarmacologie 1998 Derde herziene druk. Bohn Stafleu Van
Loghum. Hoofdstuk 4. Antipsychotica
3
American Psychiatric Association. Practice Guideline for the treatment of patients with Alzheimer’s
Disease and other dementias of late life. American Journal Psychiatry 154:5, May 1997 supplement
4
Hooymans PM, Aa GCHM van der. Farmacotherapie bij de oudere patiënt. 1998 Geriatrie
Informatorium E 3050
5
Jarrett PG, Rockwood K, Mallery L. Behavioral problems in nursing home residents. Safe ways to
manage dementia. Postgrad Med 1995 May 97(5): 189-91, 195-6
6
Lesseig DZ, Pharmacotherapy for long-term care residents with dementia-associated behavioral
disturbance. J Psychosoc Nurs Ment Health Serv 1998 Feb:36(2);27-31
7
Heeren ThJ, Rooijmans HGM. Psychofarmaca in de geriatrie. 1987 Geriatrie Informatorium: D 1170
8
Godderis J, Ven L van der, Wils V. Handboek Geriatrische Psychiatrie 1992; deel 4
9
Farmacotherapeutisch Kompas 2000/2001. Antipsychotica
139Noot
Richtlijn Probleemgedrag NVVA /januari 2002
76
Het lichamelijk onderzoek richt zich op mogelijke contra-indicaties in verband met bijwerkingen.
Alle antipsychotica kunnen een epileptogeen effect hebben. Hieraan moet vooral gedacht worden bij patiënten
met epilepsie en andere cerebrale stoornissen. 1 2
ECG veranderingen komen bij antipsychotica gebruik relatief vaak voor. Zij zijn in het algemeen goedaardig en
reversibel. Bij bestaande hartafwijkingen kunnen zij echter problemen veroorzaken. Daarom wordt geadviseerd
voor het starten met een antipsychoticum een ECG te maken. 1 2 3
Zelden ontstaan haematologische afwijkingen in de vorm van agranulocytose, thrombocytopenische purpera,
haematolytische anaemie of leukopenie.1 2 3 Deze treden in het algemeen binnen de eerste 2 maanden op, zodat
routinematig controle niet zinvol is. Een andere zeldzame bijwerking is hepatotoxiciteit. 1 2 3
1
Kaplan and Sadock’s Synopsis of Psychiatry. 1998; Eighth Edition. Hoofdstuk 35
2
Moleman P et al. Praktische Psychofarmacologie. 1998; Derde herziene druk. Bohn Stafleu Van
Loghum. Hoofdstuk 4. Antipsychotica
3
Meylers. Side effects of drugs. An encyclopedia of adverse reactions and interactions. Elsevier
Amsterdam 1996; Dertiende editie. Hoofdstuk 6
140Noot
Het herkennen van bijwerkingen kan lastig zijn, omdat zij nogal eens moeilijk te differentiëren zijn van
symptomen behorend bij de psychose of bij een bijkomende ziekte b.v. agitatie/acathisie, apathie/hypnosedatie,
katatonie/maligne neurolepticum syndroom, geremdheid/depressie. 1 2 3 Het is dus van belang alvorens te starten
met een antipsychoticum de aanwezige symptomen en eventuele comorbiditeit goed vast te leggen, opdat zij
later niet als bijwerkingen opgevat worden.
1
Farmacotherapeutisch Kompas 2000/2001. Antipsychotica
2
Meylers. Side effects of drugs. An encyclopedia of adverse reactions and interactions. Elsevier
Amsterdam 1996; Dertiende editie. Hoofdstuk 6
3
Moleman P et al. Praktische Psychofarmacologie. 1998; Derde herziene druk. Bohn Stafleu Van
Loghum. Hoofdstuk 4. Antipsychotica
141Noot
Gelijktijdig gebruik van antipsychotica met antihistaminica, sedativa, anxiolytica, hypnotica, antidepressiva,
analgetica, opiaten en alcohol versterkt de sederende en/of anticholinerge werking.
Combinaties met antihypertensiva kunnen de hypotensieve werking versterken; en combinaties met
anticoagulantia kunnen het antistollingseffect verminderen.1 2 3
1
Kaplan and Sadock’s Synopsis of Psychiatry. 1998;. Eighth Edition. Hoofdstuk 35
2
Farmacotherapeutisch Kompas 2000/2001. Antipsychotica
3
Meylers. Side effects of drugs. An encyclopedia of adverse reactions and interactions. Elsevier
Amsterdam 1996; Dertiende editie. Hoofdstuk 6
Richtlijn Probleemgedrag NVVA /januari 2002
77
142Noot
Ouderen zijn gevoeliger voor bijwerkingen dan jongeren en er zijn grotere interindividuele verschillen. Zij
hebben in het algemeen een goede reactie op lagere doseringen.1 2 3
Start laag en ga geleidelijk per één à twee weken omhoog.4 5 Verdeel tijdens de instelfase de dagdosering. Door
met een lage dosis te beginnen is er mogelijk een minder snel effect, maar ontstaan ook minder snel
bijwerkingen.2 6
Soms kan, indien de juiste dosering is gevonden, eenmaal per dag (liefst ‘s avonds) gedoseerd worden.2
Zo snel mogelijk, als er een bevredigend resultaat is bereikt, wordt de dosering verlaagd of zo mogelijk
uitgeslopen om het risico op het ontstaan van tardieve dyskinesie te verlagen. 2 7
1
Farmacotherapeutisch Kompas 2000/2001. Antipsychotica
2
Hooymans PM, Aa GCHM van der. Farmacotherapie bij de oudere patiënt. 1990; Geriatrie
Informatorium E 3050
3
Godderis J, Ven L van der , Wils V. Handboek Geriatrische Psychiatrie. 1992; deel 4
4
Lesseig DZ, Pharmacotherapy for long-term care residents with dementia-associated behavioral
disturbance. J Psychosoc Nurs Ment Health Serv 1998 Feb:36(2);27-31
5
Devenand DP et al. A randomised placebo-controlled dose comparison trial of haloperidol for
psychosis and disruptive behaviors in Alzheimers disease. Am J Psychiatry 1998;155:1512-1520
6
Moleman P et al. Praktische Psychofarmacologie 1998; Derde herziene druk. Bohn Stafleu Van
Loghum. Hoofdstuk 4. Antipsychotica
7
Heeren ThJ, Rooijmans HGM. Psychofarmaca in de geriatrie. 1987; Geriatrie Informatorium: D 1170
143Noot
Er zijn geen aanwijzingen dat het routinematig bepalen van plasmaspiegels van antipsychotica zinvol is. Dit is
echter wel nuttig bij falen van therapie en ongewone bijwerkingen. 1 2
1
Farmacotherapeutisch Kompas 2000/2001. Antipsychotica
2
Moleman P et al. Praktische Psychofarmacologie. 1998; Derde herziene druk. Bohn Stafleu Van
Loghum. Hoofdstuk 4. Antipsychotica
144Noot
Ten aanzien van eenvoudige wanen en hallucinaties treedt het effect van antipsychotica na 4 tot 6 weken op,
mogelijk bij ouderen later. Het effect op formele denkstoornissen en complexe wanen wordt nog later
bereikt.1 2 3
1
Farmacotherapeutisch Kompas 2000/2001. Antipsychotica
Richtlijn Probleemgedrag NVVA /januari 2002
78
2
Hooymans PM, Aa GCHM van der. Farmacotherapie bij de oudere patiënt. 1990; Geriatrie
Informatorium E 3050
3
Moleman P et al. Praktische Psychofarmacologie. 1998; Derde herziene druk. Bohn Stafleu Van
Loghum. Hoofdstuk 4. Antipsychotica
145Noot
Risperidon1234 is een antipsychoticum (sterk antiserotonerg en antidopaminerg) met nauwelijks extrapiramidale
bijwerkingen in lagere doseringen. Het heeft matige anti-noradrenerge eigenschappen, waardoor hypotensie zou
kunnen optreden, hetgeen bloeddrukcontrole noodzakelijk maakt. Verder heeft het geringe antihistaminerge en
geen noemenswaardige anticholinerge werking.
Uit goed gedocumenteerd onderzoek blijkt dat risperidon een plaats heeft bij de behandeling van
geagiteerde/agressieve patiënten met een dementiesyndroom met en zonder psychotische verschijnselen. Een
start met een lage dosering van 0.5 mg, langzaam opklimmend naar een gemiddelde dosis van 1 tot 2 mg per dag
geeft een substantiële verbetering van zowel de ernst als de frequentie van het agressief gedrag met nauwelijks
extrapiramidale stoornissen.5 6
1
Farmacotherapeutisch Kompas 2000/2001. Antipsychotica
2
Moleman P et al. Praktische Psychofarmacologie. 1998; Derde herziene druk. Bohn Stafleu Van
Loghum. Hoofdstuk 4. Antipsychotica
3
Lavretsky H, Sultzer D. A structured trial of risperidon for treatment of agitation in dementia. Am J
Geriatr Psychiatry 1998;6:127-135
4
Frenchman IB, Prince T. Clinical experience with risperidone, haloperidol and thioridazine for
dementia-associated behavioral disturbances. Intern Psychogeriatrics 1997; 9:431-43
5
De Deyn PP et al. A randomized trial of risperidone, placebo, and haloperidol for behavioral symptoms
of dementia. Neurology 1999;53:946-955
6
Katz IR et al. Comparision of risperidone and placebo for psychosis and behavioral disturbances
assiociated with dementia: a randomized, double-blind trial. J Clin Psychiatry 1999;60:107-115
146Noot
Ter preventie van een recidief psychose kan een onderhoudsdosering worden gegeven, die vaak lager is dan de
dosering tijdens de acute episode.1 2
1
Moleman P et al. Praktische Psychofarmacologie. 1998; Derde herziene druk. Bohn Stafleu Van
Loghum. Hoofdstuk 4. Antipsychotica
2
Heeren ThJ, Rooijmans HGM. Psychofarmaca in de geriatrie. 1987; Geriatrie Informatorium: D 1170
147Noot
Bij abrupt staken kunnen onttrekkingsverschijnselen ontstaan. Deze bestaan uit hoofdpijn, slapeloosheid,
misselijkheid, braken, angst en anorexie.1 2 3 Tevens kan na staken tardieve dyskinesie ontstaan. Dit is ook al
mogelijk bij verlaging van de dosering.3 4
Richtlijn Probleemgedrag NVVA /januari 2002
79
1
Meylers. Side effects of drugs. An encyclopedia of adverse reactions and interactions. Elsevier
Amsterdam 1996; Dertiende editie. Hoofdstuk 6
2
Godderis J, Ven L van der, Wils V. Handboek Geriatrische Psychiatrie. 1992; deel 4
3
Moleman P et al. Praktische Psychofarmacologie 1998; Derde herziene druk. Bohn Stafleu Van
Loghum. Hoofdstuk 4. Antipsychotica
4
Farmacotherapeutisch Kompas 2000/2001. Antipsychotica
148Noot
De anti-epileptica carbamazepine en valproïnezuur worden naast lithium ook toegepast bij acute manie en
profylactische behandeling van affectieve stoornissen. Daarnaast zijn er langzamerhand voldoende gegevens,
die hun gebruik bij agressie en ernstige agitatie, als symptoom van andere psychische stoornissen, rechtvaardigt. 1
2
Hoewel er nog niet veel goed gecontroleerd onderzoek bestaat, blijkt uit de bevindingen die er zijn, dat
valproïnezuur en carbamazepine effectief kunnen zijn bij gedragsstoornissen met name bij agressie en agitatie bij
patiënten met Alzheimer, en ook andere vormen van dementie, waarbij de gebruikelijke middelen zoals
antipsychotica en benzodiazepinen falen..3 4 5 6 7 8 910 11
1
Kaplan and Sadock’s Synopsis of Psychiatry 1998; Eighth Edition. Hoofdstuk 15 en 35
2
Moleman P et al. Praktische Psychofarmacologie. 1998; Derde herziene druk. Bohn Stafleu Van
Loghum. Hoofdstuk 3 Stemmingsstabilisatoren
3
Am Psychiatr Ass. Pratice Guideline for the treatment of patients with Alzheimer’s Disease and other
dementias of late life. Am J Psychiatr 154:5, May 1997 suppl
4
Lantz MS, Marin D Pharmacologic treatment of agitation in dementia: a comprehensive review. J Ger
Psychiatr Neurol 1996; July 9 (3): 107-19
5
Lesseig DZ. Pharmacotherapy for long term care residents with dementia-associated behavioral
disturbance. J Psychosoc Nurs Ment Health Serv 1998; Feb: 36(2): 27-31
6
Zayas EM, Grossberg GT. Treating the agitated Alzheimer patient. J Clin Psychiatr 1996; 57 Suppl 7:
46-51, 52-4
7
Tariot PN et al. Efficacy and tolerability of carbamazepine for agitation and agression in dementia. Am
J Psychiatr 1998; 59: 550-561
8
Kunik ME et al. The efficacy and tolerability of divalproex sodium in elderly demented patients with
behavioral disturbances. Int J Ger Psychiatr 1998; 13: 29-34
9
Sival RC et al. The effects of sodium valproate on disturbed behavior in dementie. J Am Geriatr Soc
1994; 42:906-7
10
Lott AD, McElroy SL, Keys MA. Valproate in the treatment of behavioral agitation in elderly patients
with dementia. J Neuropscychiatr Clin Neurosci 1995; 7: 314-319
11
Loosbroek ME van, Schols JMGA. Carbamazepine en valproïnezuur als therapie
gedragsstoornissen bij demente patiënten. Tijdschr Verpleeghuisgeneeskd 2000; 24(2):7-11
bij
Richtlijn Probleemgedrag NVVA /januari 2002
80
149Noot
Daar valproïnezuur beter verdragen wordt, minder interacties heeft met andere geneesmiddelen, minder ernstige
bijwerkingen heeft en minder laboratoriumcontroles behoeft dan carbamazepine gaat de voorkeur uit naar valproaat.1234. Valproïnezuur is een gamma-aminoboterzuur (GABA) agonist. De exacte rol van GABA in de
pathofysiologie bij stemmingsstoornissen is niet duidelijk. Het zou of direct effect hebben of via regulering van
neurotransmitteractiviteiten (bijv. serotonine) of door beïnvloeding van andere mechanismen in het centrale
zenuwstelsel (bijv. controle over circadiaanse ritme).5
1
Kaplan and Sadock’s Synopsis of Psychiatry. 1998; Eighth Edition. Hoofdstuk 15
2
Moleman P et al. Praktische Psychofarmacologie. 1998; Derde herziene druk. Bohn Stafleu Van
Loghum. Hoofdstuk 3 Stemmingsstabilisatoren
3
Sival RC et al. The effects of sodium valproate on disturbed behavior in dementia. J Am Geriatr Soc
1994; 42: 906-7
4
Loosbroek ME van, Schols JMGA. Carbamazepine en valproïnezuur als therapie
gedragsstoornissen bij demente patiënten. Tijdschr Verpleeghuisgeneeskd 2000; 24(2):7-11
5
Kaplan and Sadock’s Synopsis of Psychiatry. 1998; Eighth Edition. Hoofdstuk 35
bij
150Noot
Alvorens te starten met valproïnezuur dient men een anamnese, lichamelijk onderzoek (gericht op
bloedingsneigingen, andere hematologische afwijkingen en aandoeningen van lever en pancreas) en
laboratorium-onderzoek (Hb, leucocyten, thrombocyten, gamma GT, ASAT, ALAT, AF en amylase) te
verrichten.
Bij lever- en pancreasaandoeningen en/of verhoogde bloedingsneiging is valproïnezuur gecontraïndiceerd. 1 2
1
Kaplan and Sadock’s Synopsis of Psyhchiatry. 1998; Eight Edition. Hoofdstuk 35
2
Moleman P et al. Practische Psychofarmacologie. 1998; Derde herziene druk. Bohn Stafleu Van
Loghum. Hoofdstuk 3 Stemmingsstabilisatoren
151Noot
De frequent voorkomende bijwerkingen van valproïnezuur zijn misselijkheid, braken, maagkramp en diarree
(vooral bij aanvang en meestal van voorbijgaande aard) tremor, toename of afname van de eetlust, slaperigheid,
sufheid en ataxie (vooral in combinatie met andere anti-epileptica) en ook cognitieve stoornissen (minder
frequent).
Zeldzame en gevaarlijke bijwerkingen zijn: agranulocytose, irreversibel leverfalen en acute hemorragische
pancreatitis. Deze zijn niet dosisafhankelijk.1 2
1
Kaplan and Sadock’s Synopsis of Psychiatry. 1998; Eighth Edition. Hoofdstuk 35
2
Moleman P et al. Practische Psychofarmacologie. 1998; Derde herziene druk. Bohn Stafleu Van
Loghum. Hoofdstuk 3 Stemmingsstabilisatoren
Richtlijn Probleemgedrag NVVA /januari 2002
81
152Noot
Fenytoïne, fenobarbital en carbamazepine kunnen de halfwaardetijd van valproïnezuur verkorten. De werking
van barbituraten, antipsychotica en antidepressiva kan in combinatie met valproïnezuur verstrekt worden,
evenals de werking van anticoagulantia en acetylsalicylzuur. 1 2
1
Farmacotherapeutisch Kompas 2000/2001. Anti-epileptica
2
Moleman P et al. Practische Psychofarmacologie. 1998; Derde herziene druk. Bohn Stafleu Van
Loghum. Hoofdstuk 3 Stemmingsstabilisatoren
153Noot
Moleman P et al. Practische Psychofarmacologie. 1998; Derde herziene druk. Bohn Stafleu Van Loghum.
Hoofdstuk 3 Stemmingsstabilisatoren
154Noot
Sluip uit bij hogere dosering in verband met (toename van ) onrust.
155Noot
Donebian A. Explorations in quality assesment and monitoring (vol 2): The criteria and standards of quality.
Ann Arbor MI: Health Administration Press, 1982.
Richtlijn Probleemgedrag NVVA /januari 2002
82