Dr. P.W. Wijermans
Inleiding
Voortdurend vindt in laboratoria en ziekenhuizen onderzoek plaats naar betere mogelijkheden
om kanker te behandelen. Dat geldt ook voor multipel myeloom en de ziekte van Waldenström.
In Nederland is er belangrijke wetgeving rond wetenschappelijk onderzoek.
Wet medisch wetenschappelijk onderzoek met mensen
De Nederlandse Wet medisch-wetenschappelijk onderzoek met mensen (WMO) is ingesteld om
proefpersonen bij medisch-wetenschappelijk onderzoek te beschermen. Deze wet is ingesteld in
1998.
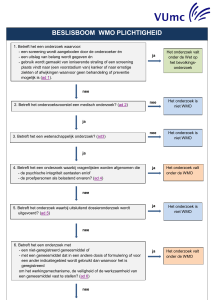
Indien een onderzoeker een vraag heeft en deze middels onderzoek beantwoord wil zien, is primair
van belang of dit onderzoek valt onder deze wet. Er zijn duidelijke criteria vastgesteld welk type onderzoek wel of niet onder deze wetgeving valt. Medische Ethische Toetsingscommissies kunnen hier
een uitspraak over doen. Bij onderzoek dat gezien de inhoud en de belasting voor de proefpersonen
niet onder deze wet valt, dient natuurlijk door de onderzoeker wel basisrichtlijnen in acht genomen
worden. Zo zal vrijwel altijd toestemming gevraagd moeten worden als er onderzoek plaatsvindt dat
op personen herleidbaar is.
Onderzoek dat wel onder de WMO valt, dient altijd door een erkende Medisch Ethische Toetsingcommissie (METC) beoordeeld te worden. Toestemming is vereist alvorens het onderzoek van start
mag gaan. Buiten deze centrale goedkeuring moet ook nog lokaal in het desbetreffende ziekenhuis
waar het onderzoek plaats gaat vinden een scan gedaan worden of bijvoorbeeld iedereen wel voldoende van het onderzoek op de hoogte is. Uiteindelijk moet ook de Raad van Bestuur van het lokale
ziekenhuis haar fiat geven.
Soms wordt medewerking gevraagd voor preklinisch onderzoek. Dit wil zeggen dat in het laboratorium onderzoek wordt gedaan naar achterliggende processen die een rol spelen in de ziekte. Een
patiënt kan worden gevraagd hier een bijdrage aan te leveren, vaak in de vorm van extra bloed of
beenmerg voor gebruik in het laboratorium. Afhankelijk van de intensiteit van de ingrepen die nodig
om het beoogde materiaal te verkrijgen, valt dergelijk onderzoek onder de WMO. Bijvoorbeeld over
eenmalig een bloedafname met verder voor de proefpersoon geen andere ingrepen of het invullen
van een enkele vragenlijst wordt al gediscussieerd of dit de studie niet WMO-plichtig maakt. Bij
bijvoorbeeld een extra beenmergonderzoek is dit al wel het geval.
Meestal echter gaat het om langdurige studies naar de werking van (nieuwe combinaties van) medicijnen, behandelingsmethoden of onderzoeksmethodes.
Staan dergelijke onderzoeken normaal gesproken al sterk in de belangstelling, ze krijgen extra betekenis wanneer de patiënt wordt gevraagd er zelf aan deel te nemen. Juist dan is het belangrijk te
weten dat een METC goed naar het protocol gekeken heeft of bijvoorbeeld veiligheid en anonimiteit,
om maar een paar items te noemen, voldoende gewaarborgd is want voor wetenschappelijk onder-
39 Deelname aan wetenschappelijke studies
39 Deelname aan
wetenschappelijke studies
111
39 Deelname aan wetenschappelijke studies
zoek gelden heel strenge regels. Zo moet een patiënt uitdrukkelijk toestemming geven om aan een
studie mee te doen en heeft hij te allen tijden het recht zich terug te trekken.
Begrippen
Bij elke studie spelen een paar begrippen een belangrijke rol:
• Randomiseren (loten) – Stel dat het de bedoeling is behandeling A te vergelijken met behandeling B. Dan wordt letterlijk geloot voor welke behandeling de patiënt in aanmerking komt. Zo
wordt voorkomen dat een arts persoonlijke overwegingen laat meewegen bij de keuze van de
patiënten en op die manier de resultaten van het onderzoek beïnvloedt.
• Dubbel blind – Dit betekent dat zowel de arts als de patiënt niet weet of middel A dan wel middel B wordt toegediend. Ook hierbij gaat het er om persoonlijke motieven zo veel mogelijk uit te
sluiten. Want wellicht heeft de arts meer vertrouwen in A dan in B. In dat geval is hij bevooroordeeld en kan dat, al dan niet bewust, laten blijken.
• Placebo – Placebo’s zijn niet-werkzame middelen. Die worden gebruikt omdat het positieve gevoel, dat een patiënt zou kunnen krijgen bij het idee een nieuwe therapie te krijgen, de studieresultaten beïnvloedt. Onderzoek met placebo’s, zogenaamd placebo gecontroleerd onderzoek,
wordt niet meer zo vaak uitgevoerd. Meestal zal een nieuw geneesmiddel of een nieuwe behandelingsmethode vergeleken worden met de standaardbehandeling.
• Multi center studie- Het onderzoek vindt plaats in meerdere ziekenhuizen om voldoende participanten te kunnen werven.
Soorten studies
Medische studies worden vaak (inter)nationaal opgezet, omdat pas na behandeling van een grote
groep patiënten deugdelijke uitspraken mogelijk zijn over de effectiviteit van een bepaalde behandeling.
Ze worden onderverdeeld in fasen:
• Fase 1 – Een nieuw geneesmiddel of een nieuwe behandelingsmethode wordt gecontroleerd op
bijwerkingen, soms op de maximaal te verdragen dosis. Kernvraag is: zijn de bijwerkingen aanvaardbaar dan wel te toxisch (giftig) en bij welke dosering treden ze op? Hiervoor komen kleine
groepen patiënten in aanmerking, die niet meer reageren op de bekende medicijnen. Voor alle
duidelijkheid, tevoren is dus niet bekend of het te testen geneesmiddel al dan niet schadelijk
is voor de patiënt en of die er baat bij zal hebben. Het gaat om de eerste toepassing van een
medicijn of behandelingsmethode buiten het laboratorium. Patiënten met multipel myeloom of
de ziekte van Waldenström komen zelden in aanmerking voor een fase 1 studie, omdat er al de
nodige werkzame middelen zijn.
• Fase 2 – In dit stadium wordt onderzocht of het desbetreffende middel effectief is, aanslaat.
Hierbij zijn grote groepen patiënten nodig. Vergelijking met bestaande middelen is nog niet aan
de orde.
• Fase 3 – Dit is de grote, vaak internationaal opgezette studie waarbij de nieuwe behandelingsmethode wordt vergeleken met een al bestaande. Hiervoor vindt meestal loting van de patiënten
plaats.
• Pilot studie – Soms worden bestaande geneesmiddelen toegepast in nieuwe combinaties of
onder nieuwe omstandigheden. Dan bekijkt men eerst in een kleine groep patiënten, in een
gecontroleerde situatie, of dit geen problemen oplevert.
112
39 Deelname aan wetenschappelijke studies
Strenge regels
Wetenschappelijk onderzoek is aan heel strenge regels onderworpen zoals verwoord in de WMO.
De richtlijnen, onder meer afkomstig van de Europese Commissie, moeten voldoen aan de verklaring
van Helsinki inzake de rechten van de mens. Dit betekent onder meer dat een arts verplicht is een
patiënt mondeling te informeren over mogelijke deelname aan een onderzoek. Dit wordt contractueel vastgelegd.
Voorts dient de arts schriftelijke informatie te verstrekken. Dit gebeurt in de vorm van een patiënteninformatiebrief. Volgens de nieuwste richtlijnen moet de patiënt schriftelijk verklaren, door middel
van een handtekening, dat hem alle informatie is verstrekt en dat hij die heeft begrepen. Daarmee
verleent hij toestemming tot het onderzoek. De Engelstalige uitdrukking is ‘informed consent’. In de
brief moet staan dat de patiënt te allen tijde het recht heeft zich uit het onderzoek terug te trekken.
Ieder onderzoek in Nederland dat onder de WMO valt, behoort goedgekeurd te zijn door een METC. De
‘lokale uitvoerbaarheidsverklaring’ die afgegeven werd door een lokale medisch ethische commissie
is komen te vervallen. Het instituut waar het onderzoek wordt verricht mag beoordelen of zij dat ook
willen uitvoeren maar aan de inhoud van de uitvoering kan niets meer veranderen. Lokaal wordt vaak
wel beoordeeld of onderzoek past binnen de richtlijnen die ieder ziekenhuis zelf heeft afgesproken.
Van belang is te weten, dat de persoonlijke gegevens van de onderzoeksgroep nooit helemaal vertrouwelijk zijn. De overheid heeft namelijk toegang tot die gegevens. Hetzelfde geldt voor een farmaceutisch bedrijf dat wetenschappelijk onderzoek laat doen naar een nieuw medicijn. Maar uiteraard is ook dat bedrijf gebonden aan strenge regels, inbegrepen waarborging van de privacy. Dit is
altijd een belangrijk onderwerp voor een METC.
Overwegingen
Vooropgesteld zij dat de patiënt volledig vrij is om, desgevraagd, wel of niet deel te nemen aan een
medische studie. Ook kan hij of zij altijd nog besluiten zich terug te trekken na een eerdere toezegging om mee te doen. In dat geval wordt de voor dat moment gebruikelijke behandeling gegeven.
Voor alle duidelijkheid, bij een studie naar de effectiviteit van een nieuw geneesmiddel mag de
patiënt bij weigering niet meer rekenen op het nieuwe middel. Immers, het middel of de indicatie
voor het te onderzoeken middel is experimenteel.
Deelname aan een gerandomiseerde studie gaat vrijwel altijd gepaard met onzekerheid: krijg ik wel
of niet het nieuwe middel, met welke bijwerkingen kan ik te maken krijgen? Men kan al gauw geneigd zijn het nieuwe middel als het beste te beschouwen. Maar of dat het ook werkelijk is, is maar
de vraag anders was het onderzoek niet nodig. Misschien is het beste lot wel het oude medicijn.
Probleem is ook dat, bij deelname aan een studie, vaak meer onderzoek bij de patiënt nodig is. Het
kan bijvoorbeeld gaan om de hinderlijke beenmergpuncties. Die zijn namelijk essentieel om te beoordelen of bepaalde medicijnen effectief zijn.
In alle eerlijkheid, deelname aan een studie biedt de individuele patiënt weinig voordelen. Het grote
voordeel betreft niet de proefpersoon op dat moment maar de grote groep patiënten die later mogelijk op basis van de nieuwe informatie beter onderzocht of behandeld kunnen worden. Vaak verneemt de proefpersoon niet eens de eindresultaten omdat goed onderzoek naar nieuwe medicijnen
vaak jaren in beslag neemt. Ook omdat er vaak veel proefpersonen nodig zijn: hoe meer deelnemers,
des te betrouwbaarder de uitkomsten van het onderzoek.
Een overweging kan zijn dat elke medische studie aan strakke regels is gebonden, zodat de patiënt
verzekerd is van goede controle op het ziektebeloop. Maar dit is een oneigenlijk argument, omdat
van elke arts goede controle mag worden verwacht; studie of geen studie.
113
39 Deelname aan wetenschappelijke studies
114
Van belang te weten is dat er nooit ‘zomaar’ wordt onderzocht. De gevaren, die elk onderzoek met
zich mee brengt, worden zo veel mogelijk beperkt.
Maar het allerbelangrijkste is zorgvuldige informatie door de arts aan de patiënt, wanneer deelname
aan een medische studie aan de orde komt. Het gaat immers altijd om een persoonlijke keuze, die
de patiënt zelf zo goed mogelijk moet kunnen maken.
Blijft de informatie toch nog onduidelijk, maar ziet men het mogelijke belang van deelname wel in,
dan kan men te rade gaan bij een onafhankelijke arts die voor elke studie is aangewezen. Hij of zij
kan vanuit de eigen verantwoordelijkheid nadere inlichtingen geven.