2
Risicofactoren
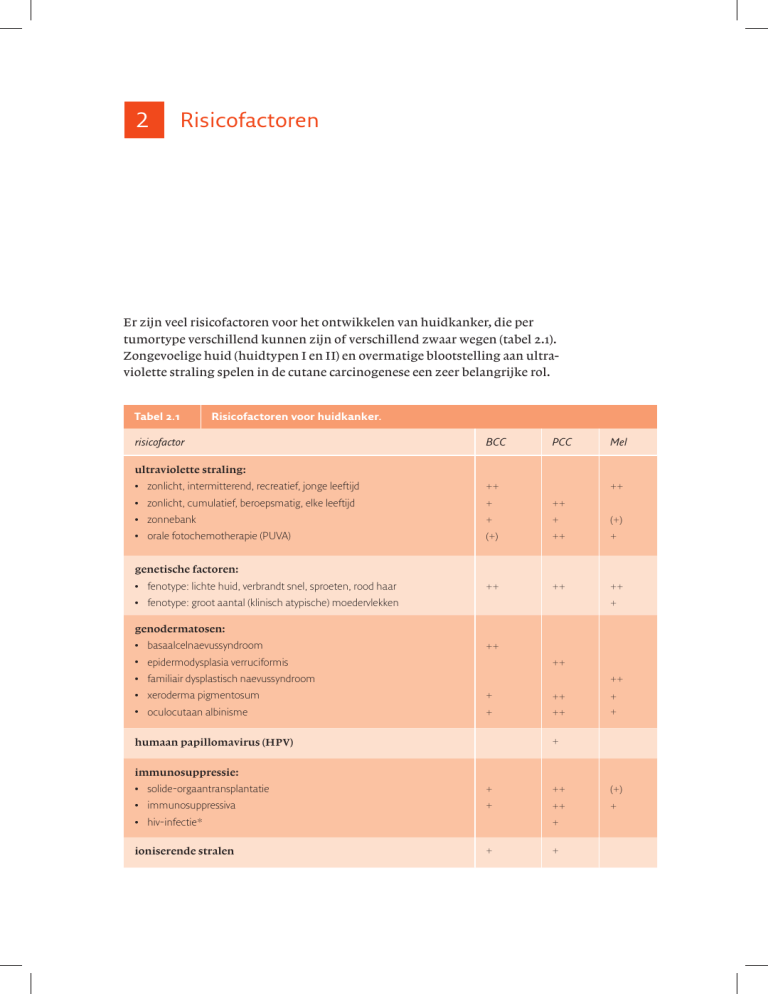
Er zijn veel risicofactoren voor het ontwikkelen van huidkanker, die per
tumortype verschillend kunnen zijn of verschillend zwaar wegen (tabel 2.1).
Zongevoelige huid (huidtypen I en II) en overmatige blootstelling aan ultraviolette straling spelen in de cutane carcinogenese een zeer belangrijke rol.
Tabel 2.1
Risicofactoren voor huidkanker.
risicofactor
BCC
PCC
Mel
ultraviolette straling:
zonlicht,
intermitterend, recreatief, jonge leeftijd
++
zonlicht,
cumulatief, beroepsmatig, elke leeftijd
+
++
++
zonnebank
+
+
(+)
orale
(+)
++
+
++
++
++
fotochemotherapie (PUVA)
genetische factoren:
fenotype:
lichte huid, verbrandt snel, sproeten, rood haar
fenotype:
groot aantal (klinisch atypische) moedervlekken
+
genodermatosen:
basaalcelnaevussyndroom
epidermodysplasia
familiair
++
verruciformis
++
dysplastisch naevussyndroom
xeroderma
pigmentosum
oculocutaan
albinisme
++
+
++
+
++
+
+
+
humaan papillomavirus (HPV)
immunosuppressie:
solide-orgaantransplantatie
+
++
(+)
immunosuppressiva
+
++
+
hiv-infectie*
ioniserende stralen
+
+
+
8
Kanker en huid
risicofactor
BCC
PCC
+
++
Mel
chemische stoffen:
arsenicum
pesticiden,
asfalt, teer, polycyclische aromatische koolwaterstoffen
+
overige risicofactoren:
roken
(+)
huidafwijkingen
chronische
met chronische ontsteking, littekens, ulcera
(+)
warmtestraling
(+)
eerste
basaalcelcarcinoom
+
+
+
eerste
plaveiselcelcarcinoom
+
+
+
BCC = basaalcelcarcinoom; PCC = plaveiselcelcarcinoom; Mel = melanoom
(+) = risico licht verhoogd; + = risico verhoogd; ++ = risico sterk verhoogd
* ook verhoogd risico op kaposisarcoom
2.1
Ultraviolette straling (UV-straling)
Zon
De belangrijkste exogene risicofactor voor huidkanker is overmatige blootstelling aan UV-straling bij mensen die daar gevoelig voor zijn, vooral
individuen met een licht, zongevoelig huidtype die snel verbranden, slecht
bruinen (huidtype I-II) en veel sproeten hebben. Het risico van UV-straling
wordt bepaald door de dosis, de frequentie en het patroon van blootstelling
en verschilt voor de drie belangrijkste soorten huidkanker. Voor het plaveiselcelcarcinoom bepaalt de cumulatieve hoeveelheid, veelal chronische blootstelling aan UV-straling, het risico. Voor melanomen wordt aangenomen dat
korte perioden van hevige blootstelling die leidt tot zonnebrand van belang
zijn, bijvoorbeeld tijdens zonvakanties, in het bijzonder vóór de leeftijd
van 20 jaar. Het risicopatroon voor het basaalcelcarcinoom lijkt een mix te
zijn van chronische en onderbroken blootstelling aan zonlicht. Door hun
frequente expositie aan zonlicht hebben individuen die beroepsmatig veel
buiten zijn, zoals landbouwers en zeelieden, een verhoogd risico op huidkanker. De mechanismen via welke UV-B-straling huidkanker veroorzaakt, zijn
beschadiging van het DNA en zijn reparatiesysteem en veranderingen in het
immuunsysteem. UV-B-straling induceert de vorming van pyrimidine-dimeren en zogenaamde 6-4-fotoproducten in het DNA. UV-A-straling kan eveneens DNA-schade veroorzaken via de vorming van vrije zuurstofradicalen.
UV-straling induceert ook mutaties in p53-tumorsuppressorgenen. Het p53
is een eiwit dat een belangrijke rol speelt in het reguleren van de celcyclus na
DNA-schade.
2 Risicofactoren
Zonnebank
Behalve de zon levert gebruik van bruiningsapparatuur zoals zonnebanken
ook blootstelling aan UV-straling op. Er is een positief verband gevonden
tussen het gebruik van zonnebanken en huidkanker (relatief risico voor
melanoom 1,15, bij vrouwen jonger dan 35 jaar 1,75; relatief risico voor plaveiselcelcarcinoom 2,5; voor basaalcelcarcinoom 1,5). In een prospectieve studie,
uitgevoerd bij ruim 100 000 Noorse en Zweedse vrouwen, werd een relatief
risico op huidkanker gevonden van 1,55 voor ≥ 1 keer per maand gebruik van
zonnebanken versus nooit of zelden gebruik. Het bestuderen van de relatie
tussen zonnebankgebruik en huidkanker wordt bemoeilijkt doordat zonnebankgebruikers meestal ook veel zonnebaden, het zonnebankgebruik pas
recent wijdverbreid is en door de lange latentietijd. Bovendien zijn niet alle
zonnebanken goed te vergelijken: sommige werken alleen met UV-A-straling, andere stralen ook behoorlijke hoeveelheden UV-B uit (UV-B is schadelijker dan UV-A).
Therapeutische bestraling
Langdurige behandeling van psoriasispatiënten met orale fotochemotherapie (PUVA-therapie) geeft een dosisafhankelijke toename van het risico op
het ontwikkelen van plaveiselcelcarcinomen (factor 14 na > 200 PUVA-sessies of een totale dosis van 2000 J/cm2) en van melanomen. Dat lijkt niet te
gelden voor de vroeger veel toegepaste goeckermantherapie (aanbrengen van
fotosensibiliserende teerpreparaten gevolgd door UV-B bestraling), ofschoon
beide onderdelen van de behandeling carcinogene eigenschappen hebben,
noch voor UV-B bestraling alleen (fototherapie).
2.2
Genetische factoren
Genetische factoren zijn van groot belang bij het al dan niet ontstaan van
huidkanker. Zo hebben mensen met een licht huidtype een 65 keer grotere
kans om een niet-gepigmenteerde huidkanker te krijgen dan individuen met
een donkere huid. Mensen met lichte huid, een groot aantal (klinisch atypische) moedervlekken, sproeten en rood haar hebben een sterk verhoogde
kans om een melanoom te ontwikkelen. Eerstegraads familieleden van een
patiënt met een melanoom hebben een twee keer hoger risico om zelf ook een
melanoom te krijgen. Diverse genodermatosen gaan gepaard met een verhoogd risico op tumoren: basaalcelcarcinomen (basaalcelnaevussyndroom),
plaveiselcelcarcinomen (epidermodysplasia verruciformis), melanomen
(familiair dysplastisch naevussyndroom) of combinaties daarvan (xeroderma
pigmentosum, oculocutaan albinisme).
9
10
Kanker en huid
2.3
Humaan papillomavirus
Het humaan papillomavirus (HPV) is bekend als veroorzaker van goedaardige wratten (verrucae vulgares); het behoort echter ook tot de virussen
die oncogeen kunnen zijn bij de mens. Specifiek genitale HPV-typen zoals
HPV16 veroorzaken het cervixcarcinoom. Het HPV, vooral de oncogene typen
16 en 18, speelt ook een etiologische rol bij plaveiselcelcarcinomen (zowel
intra-epidermaal als invasief groeiend) gelokaliseerd op de genitalia en rond
de anus (in verhoogde frequentie bij hiv). Het is ook van belang bij plaveiselcelcarcinomen die optreden bij patiënten met epidermodysplasia verruciformis, een autosomaal recessieve aandoening gekenmerkt door het veelvuldig
optreden van HPV-positieve plaveiselcelcarcinomen op aan de zon blootgestelde huid. HPV5 en HPV8 zijn de meest frequent gedetecteerde HPV-typen
in deze plaveiselcelcarcinomen. Ook bij transplantatiepatiënten, een situatie
die lijkt op die van de patiënt met epidermodysplasia verruciformis, wordt in
80-90% van de geanalyseerde plaveiselcelcarcinomen HPV-DNA aangetroffen
en dat geldt eveneens voor actinische keratosen bij dergelijke patiënten. De
percentages voor immunocompetente patiënten zijn 20-30% lager. Plaveiselcelcarcinomen van de huid bij deze laatste patiëntencategorie worden vrijwel
uitsluitend aangetroffen op zonbeschenen lichaamsdelen. Ultraviolet licht,
dat genotoxische schade induceert, is veruit de belangrijkste omgevingsrisicofactor voor cutane plaveiselcelcarcinomen. HPV wordt derhalve als oncogene cofactor naast UV-licht beschouwd.
2.4
Immunosuppressie
Transplantatie van een solide orgaan
Bij patiënten die een transplantatie van een solide orgaan hebben ondergaan,
bestaat een sterk toegenomen kans op huidkanker: het risico 20 jaar na de
transplantatie is 40%. De meest frequente tumor is het plaveiselcelcarcinoom
(risico 100 keer verhoogd). Deze plaveiselcelcarcinomen hebben een agressiever beloop dan bij immunocompetente patiënten, vooral als ze in het
hoofd-halsgebied zijn gelokaliseerd. Andere typen huidkanker komen eveneens vaker voor bij deze patiënten: de kans op kaposisarcoom is ongeveer 200
keer verhoogd, op basaalcelcarcinoom 10 keer en op melanoom 2 tot 3 keer zo
hoog. Ook bestaat er een verband met ‘wratachtige’ afwijkingen, premaligne
keratosen, de ziekte van Bowen en keratoacanthomen. Een van de belangrijkste risicofactoren voor het ontstaan van huidkanker bij transplantatiepatiënten wordt gevormd door de immunosuppressieve therapie. Bij chronisch
gebruik ontstaat een situatie waarbij immuunsurveillance en eradicatie
van precarcinogene veranderingen zijn verminderd. Bovendien kan er een
direct carcinogeen effect van het geneesmiddel zijn. Er is een duidelijke correlatie met het niveau van immunosuppressie. Een andere belangrijke factor
is ultraviolette straling, die de patiënt voornamelijk al in de periode vóór de
transplantatie heeft opgelopen: de (pre)maligne afwijkingen komen vooral
2 Risicofactoren
voor op door de zon beschenen huid. Een derde factor die waarschijnlijk een
rol speelt is een cutane infectie met het humaan papillomavirus (HPV). In 8090% van de (pre)maligne afwijkingen bij deze patiënten wordt DNA van HPV
gevonden. Het precieze mechanisme is onbekend.
Bij beenmergtransplantaties is er geen verhoogd risico op huidkanker,
waarschijnlijk doordat de duur van de immunosuppressie veel korter is.
Immunosuppressiva
Ook patiënten die immunosuppressiva gebruiken anders dan voor solideorgaantransplantatie hebben een verhoogd huidkankerrisico: de kans op plaveiselcelcarcinoom is 65 maal en op melanoom 3 maal zo hoog als in de algemene populatie. De risicotoename is evenredig met de duur van het gebruik
van de immunosuppressiva.
Hiv-infectie
Patiënten met hiv-infectie hebben een verhoogd risico op het ontwikkelen
van diverse maligniteiten, waaronder kaposisarcoom, plaveiselcelcarcinomen
rond de anus en (non-hodgkin)lymfoom. Immunosuppressie en infecties met
HPV (plaveiselcelcarcinoom), herpesvirus 8 (kaposisarcoom) en Epstein-Barrvirus (lymfoom) spelen daarbij een belangrijke etiologische rol.
2.5
Ioniserende straling
Expositie aan ioniserende straling (waaronder röntgenstralen) verhoogt het
risico op het ontstaan van niet-gepigmenteerde huidtumoren met een factor
drie. De risicotoename is proportioneel met de dosis; bij sterker gefractioneerde toediening (vaker bestralen, lagere dosis per bestraling) is de kans op
huidkanker lager. Zowel voor basaalcelcarcinomen (die het meest frequent
zijn) als voor plaveiselcelcarcinomen is er een lange latente periode, meestal
meer dan 20 jaar.
2.6
Chemische stoffen
Arsenicum
Arsenicum is een overal voorkomend metalloïde element. Vroeger was
het een geliefd middel om mensen te vermoorden. In Frankrijk werd het
bekend als poudre de succession (‘erfenispoeder’). Later werd het gebruikt in de
geneeskunde, onder meer voor de behandeling van psoriasis, eczeem, urticaria, wratten, lepra en syfilis, bijvoorbeeld in de vorm van kaliumarseniet
(Fowler’s oplossing, liquor potassii arsenitis). Het wordt tegenwoordig nog
toegepast in de traditionele Chinese geneeswijze en komt voor in ‘Aziatische
pillen’ (arsenicum met opium of peper). Nu is arsenicum vooral een bedrei-
11
12
Kanker en huid
ging door zijn (natuurlijke) aanwezigheid in grondwater, vooral in landen
in Zuidoost-Azië zoals India, Bangladesh, China, Thailand en Taiwan. Ook
heeft het (onzorgvuldige) gebruik van arsenicum bij het delven van metalen
aanleiding gegeven tot contaminatie van drinkwater. Tenslotte is beroepsmatige expositie mogelijk, zoals in de landbouw (pesticiden). Chronische intoxicatie met arsenicum ontstaat na een cumulatieve dosis van 0,5-1 gram. De
latente periode voor het ontstaan van chronische manifestaties is 30-50 jaar.
Chronische intoxicatie geeft aanleiding tot ‘arsenicosis’, een multisysteemziekte. Hierbij ontstaat door dermale en epidermale ophoping van arsenicum
een karakteristieke bronskleurige hyperpigmentatie van de oksels, liezen,
tepels, handpalmen, voetzolen en andere drukpunten, waarin druppelgrote
witte vlekjes (hypopigmentaties) te zien zijn. Daarnaast kunnen premaligne
arseenkeratosen ontstaan, vooral op de handpalmen en voetzolen. Ook is er
een verhoogd risico op maligniteiten, vooral van de huid, de tractus urogenitalis, longen en lever. Tot de cutane maligniteiten, die ook op niet aan zonlicht blootgestelde delen van de huid kunnen optreden, behoren de ziekte
van Bowen, plaveiselcelcarcinomen en basaalcelcarcinomen. De laesies van de
ziekte van Bowen zijn meestal multipel. In 5-20% ontstaat invasieve groei. De
plaveiselcelcarcinomen zijn biologisch agressief en metastaseren in ongeveer
een derde van de gevallen. Basaalcelcarcinomen als gevolg van chronische
arsenicumintoxicatie zijn meestal multipel en van het superficiële type.
Andere chemische stoffen
Diverse chemische stoffen worden geassocieerd met een toegenomen risico
op niet-gepigmenteerde huidkanker, vooral bij beroepsmatige expositie.
Tot deze chemicaliën behoren pesticiden, asfalt, teer en polycyclische aromatische koolwaterstoffen. Het betreft meestal plaveiselcelcarcinomen, vaak
multipel, die zijn gelokaliseerd op de armen en handen. Ofschoon teer carcinogeen is, lijkt behandeling van eczeem en psoriasis met teerpreparaten het
kankerrisico niet of nauwelijks te verhogen.
2.7
Overige predisponerende factoren
Roken verhoogt de kans op het ontwikkelen van een plaveiselcelcarcinoom
met een factor 2. In chronische ulcera, brandwonden en verlittekenende
huidafwijkingen, zoals chronisch discoïde lupus erythematodes, erosieve
lichen planus en lichen sclerosus, is het risico op het ontstaan van plaveiselcelcarcinomen toegenomen. Chronische expositie aan warmtestraling kan
predisponeren tot plaveiselcelcarcinomen. Patiënten met een eerste basaalcelof plaveiselcelcarcinoom hebben – ten opzichte van de algemene bevolking
– een verhoogde kans om nieuwe tumoren te ontwikkelen, zowel niet-gepigmenteerde huidkanker als ook melanomen. Ook hebben zij een toegenomen
risico om een niet-cutane maligniteit te krijgen en daaraan te overlijden.
2 Risicofactoren
Literatuur
Schumacher-Wolz U, Dieter HH, Klein D, Schneider K. Oral exposure to inorganic arsenic:
evaluation of its carcinogenic and non-carcinogenic effects. Crit Rev Toxicol 2009;39:27198.
Vries E de, Nijsten T, Louwman MWJ, Coebergh JWW. Huidkankerepidemie in Nederland.
Ned Tijdschr Geneeskd 2009;153:A768.
Schulman JM, Fischer DE. Indoor ultraviolet tanning and skin cancer: health risks and
opportunities. Curr Opin Oncol 2009;21:144-9.
Rigel DS. Cutaneous ultraviolet exposure and its relationship to the development of skin
cancer. J Am Acad Dermatol 2008;58 (5 suppl 2):S129-32.
Wilkins K, Turner R, Dolev JC et al. Cutaneous malignancy and human immunodeficiency
virus disease. J Am Acad Dermatol 2006;54:189-206.
Graaf YGL de, Claas FHJ, Bouwes Bavinck JN et al. Huidkanker en andere huidaandoeningen bij patiënten na transplantatie van een solide orgaan. Ned Tijdschr Geneeskd
2005;149:511-7.
Struijk L, Schegget J ter, Bouwes Bavinck JN, Feltkamp MCW. Humaan papillomavirus in
de etiologie van huidkanker. Ned Tijdschr Geneeskd 2005;149:518-22.
13












