Stationsexamen 3.2: Fysiologie
Longfunctie
Het meten geschied door middel van een pneumotachograaf. Open het programma
‘Labman’, daarna ‘Patient Data’. Deze gegevens worden gebruikt voor de berekening van
de normaalwaarden, en zijn dus essentieel. Controleer of de ‘Ambient Conditions’ correct
zijn ingesteld. Open het programma ‘Spirometry’.
Laat de patiënt staan, dan kunnen de longen maximaal gevuld worden (zet wel een stoel
achter de patiënt voor als deze licht in het hoofd wordt). Klik op knop 2 ‘Slow
Spirometry’ en laat de patiënt rustig tussen de 10 á 15 maal ademhalen (blauw balkje
links in beeld verschijnt wanneer dit voldoende is). Klik wederom op knop 2 en laat de
patiënt (driemaal) langzaam in- en uitademen, totdat er in de rechterkolom meetwaarden
verschijnen. Teugvolume (VT), ademfrequentie (BF), expiratoir reserve volume (ERV),
vitale capaciteit inspiratie (VCin) en expiratie (VCex).
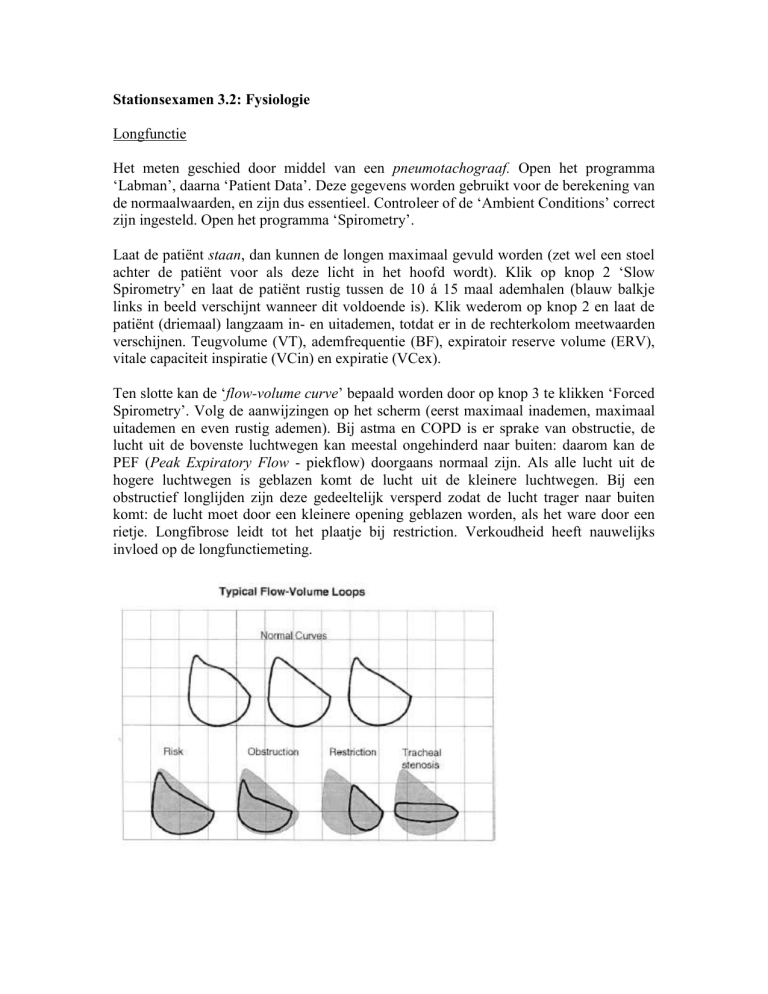
Ten slotte kan de ‘flow-volume curve’ bepaald worden door op knop 3 te klikken ‘Forced
Spirometry’. Volg de aanwijzingen op het scherm (eerst maximaal inademen, maximaal
uitademen en even rustig ademen). Bij astma en COPD is er sprake van obstructie, de
lucht uit de bovenste luchtwegen kan meestal ongehinderd naar buiten: daarom kan de
PEF (Peak Expiratory Flow - piekflow) doorgaans normaal zijn. Als alle lucht uit de
hogere luchtwegen is geblazen komt de lucht uit de kleinere luchtwegen. Bij een
obstructief longlijden zijn deze gedeeltelijk versperd zodat de lucht trager naar buiten
komt: de lucht moet door een kleinere opening geblazen worden, als het ware door een
rietje. Longfibrose leidt tot het plaatje bij restriction. Verkoudheid heeft nauwelijks
invloed op de longfunctiemeting.
Het meten van flow-volume curves is met name van belang de bepaling bij maximaal
geforceerde uitademing (intrathoracale luchtwegobestructies), en maximaal geforceerde
inademing (extra-thoracale (bv. trachea) obstructie).
Ten slotte kunnen de gegevens via knop 7 bekeken worden. Hier geeft het programma
bijna altijd een afwijking aan, neem dit niet al te zwaar op.
Zintuigen
Twee mogelijkheden: ‘sniffing test’ & ‘oogstandtest’ óf ‘Pelli-Robson’ & ‘visus’ (bril
aanmeten)
Sniffing test: Hierbij hoef je als proefleider het minste te doen, maar des te belangrijker is
het dat de patiënt goed wordt geïnstrueerd. De patiënt dient de stiften op volgorde te
ruiken, hij moet een keuze maken en vult zelf het scoreformulier in. De patient mag niet
langer dan 30 seconden ruiken en mag de stift maximaal op 2 cm van de neus houden.
De reukzin van de mens is een bijzonder zintuig: als geen andere prikkel kunnen geuren
zeer complexe en emotioneel beladen herinneringen oproepen. Ook speelt het
reukvermogen (onbewust) een belangrijke rol bij sociale interacties, veiligheid
(bijvoorbeeld brandlucht of gas) en voeding. Bij gezonde mensen neemt het
reukvermogen af naarmate de leeftijd vordert, in het bijzonder vanaf 65 jaar. Vrouwen
scoren over het algemeen hoger op reuktests dan mannen. De relatie tussen roken en
olfactoire functies is enigszins controversieel: roken zou een bescheiden negatieve
invloed kunnen hebben op het reukvermogen, maar dit lijkt omkeerbaar te zijn en
dosisafhankelijk. Stoornissen van het reukvermogen komen frequent voor en kunnen
onderverdeeld worden in twee categorieën: kwalitatief (veranderde waarneming van
geuren) en kwantitatief (verslechterd reukvermogen; hyposmie of anosmie).
De meest voorkomende oorzaken van een reukstoornis zijn luchtweginfecties,
schedeltrauma of lokale (para)nasale pathologie, maar ook binnen de neurologie zijn
stoornissen van het reukvermogen aanwezig, vooral in het veld van de
neurodegeneratieve aandoeningen. Zo is duidelijk geworden dat een stoornis van de
reukzin aanwezig is bij 70-90% van patiënten met de ziekte van Parkinson en zelfs vooraf
kan gaan aan het optreden van de klassieke motorische verschijnselen van de ziekte. Een
andere neurologische aandoening waarbij een stoornis van het reukvermogen veel
voorkomt is de ziekte van Alzheimer.
Oogstandtest: Normaliter staat de oogas van het ene oog parallel aan die van het andere
zodat beide ogen tegelijkertijd op hetzelfde voorwerp zijn gericht (bivoveale fixatie).
Wanneer de stand van de oogassen niet parallel is, is er sprake van strabisme (scheelzien).
Ter beoordeling van de oogstand worden de volgende onderzoekmethoden uitgevoerd: 1)
reflexbeelden-methode 2) afdektest 3) alternerende afdektest.
1) Laat de patiënt zitten en ga op ooghoogte tegenover hem zitten. Vanaf een
armlengte afstand schijn je het lampje (eerst even testen) op de neusbrug, tussen
de ogen van de patiënt. Instrueer de patiënt om in het lampje te kijken en houdt
deze op ooghoogte, bijvoorbeeld naast je kaak. Kijk naar de lichtpuntjes van het
lampje in het oog.
2) Laat de patient wederom naar het weer naar het fixatie-lampje, waarna één oog
afgedekt wordt met de hand van de onderzoeker. De onderzoeker kijkt naar het
niet-afgedekte oog en beoordeelt of het oog een instelbeweging maakt. Wanneer
respectievelijk beide ogen géén instelbeweging maken, is er sprake van een rechte
oogstand met bifoveale fixatie. Wanneer één van beide ogen wel een
instelbeweging maakt, is er sprake van een vorm van manifest scheelzien. Aan de
hand van de richting van de instelbeweging stelt men het soort scheelzien vast.
Een instelbeweging van temporaal naar nasaal wijst op een divergente oogstand
(exotropie), en een instelbeweging van nasaal naar temporaal wijst op een
convergente oogstand (esotropie).
3) Wanneer een rechte oogstand vastgesteld is, worden de ogen alternerend afgedekt
(vanaf boven, met de handpalm voor het oog), terwijl de proefpersoon het lampje
blijft fixeren. Hierbij let de onderzoeker steeds op het oog, dat achter de hand
vandaan komt. De proefpersoon kan nu tijdens het alternerend afdekken het tweeogig zien niet herstellen. Als na het weghalen van de hand, een herstel-beweging
gemaakt wordt dan is er sprake van latent strabismus. Dit wil zeggen dat de ogen
de neiging hebben om van de normale stand af te wijken, maar dat deze afwijking
normaliter gecorrigeerd kan worden. Wanneer de ogen niet meer kunnen
samenwerken (door het afdekken van één oog) is deze correctie niet meer
mogelijk en neemt het oog achter de hand de fysiologische ruststand in. Maken de
ogen een instelbeweging van temporaal naar nasaal, dan bestaat er een latent
divergent scheelzien (exoforie); bij een instelbeweging van nasaal naar temporaal
spreekt men van een latent strabismus convergens (esoforie). Latent strabismus is
altijd beiderzijds.
Pelli-Robson: De kwaliteit van het gezichtsvermogen kan ook uitgedrukt worden als
contrastgevoeligheid. Dit is het vermogen om contrast (getalsmatig variërend van 0 tot 1)
te zien, uitgedrukt als het omgekeerde van het contrast dat nog net herkend kan worden.
De complete contrastgevoeligheid wordt bepaald met een serie lijnenrasters met
toenemend aantal lijnen per graad. De fijnheid van het raster wordt uitgedrukt als spatiële
frequentie, het aantal lijnenparen per graad (cycles per degree, cpd). Het bepalen van een
complete contrastgevoeligheidscurve is veel werk. In de praktijk kiest men daarom vaak
voor één, vrij lage waarde van de spatiële frequentie, die niet met lijnen wordt opgemeten,
maar met een letterkaart met een vaste (grote) lettergrootte en afnemend contrast per
regel (bijv. de Pelli-Robson kaart). Bepaalde oogaandoeningen hebben soms in het
bijzonder verminderd zien bij laag contrast tot gevolg, zoals hoornvliesoedeem, staar en
ontsteking van de oogzenuw. Een aantal factoren beïnvloeden de meting van contrast
zien, zoals achtergrond verlichting, grootte van de stimulus, grootte van de pupil,
astigmatisme en wazig zien.
Laat de patiënt zijn bril of lenzen uit doen. Laat de patiënt plaatsnemen op 3 meter
afstand van de kaart. Begin met het slechte oog, laat de patiënt het andere oog afdekken
met de handpalm (let op dat de patiënt niet zijn oog aanraakt of iets dergelijks). Wijs met
een stok uit ieder drietal letters er eentje aan (van links naar rechts en van boven naar
onder), totdat de patiënt een fout maakt. Als de patiënt daarna het drietal letters
voorafgaand aan de fout wél kan onderscheiden, dan is dat zijn testwaarde.
Na het slechte oog volgt het goede oog, volgens dezelfde werkwijze. Daarna worden
beide ogen tegelijk nog gemeten. Een waarde lager dan 1 is afwijkend.
Visus: Laat de patiënt plaatsnemen of 5 meter afstand van de kaart (tegen de muur/raam).
Laat de patiënt bril en lenzen uitdoen, het pasmontuur opzetten en begin met het slechte
oog eerst (ter voorkoming van valsspelen door herkenning). Het goede oog wordt
afgedekt met een afdekglaasje (let op, dit is niet het zwarte plaatje met een miniscuul
gaatje (stenopeïsche opening)). Wijs met een stok uit ieder drietal rondjes er eentje aan
(van links naar rechts en van boven naar onder), totdat de patiënt een fout maakt. Als de
patiënt daarna het drietal rondjes voorafgaand aan de fout wél kan onderscheiden, dan is
dat zijn testwaarde. Doe daarna hetzelfde voor het goede oog.
Bij de brilpassing wordt er met een positieve lens (+1) begonnen, die sferisch [sfer] is.
Wederom het slechte oog eerst. De cylindrische lenzen [cyl] (ter correctie van eventueel
astigmatisme van het hoornvlies) hoeven dit examen niet gebruikt te worden. Wordt de
visus met deze lens beter, dan nemen we sterker positieve lenzen, net zo lang totdat de
visus minder wordt.
Bij een matige hypermetropie kan de accommodatie, dat wil zeggen het toenemend
brekend vermogen van de lens, de brekingsafwijking corrigeren, daarom wordt er met de
positieve lenzen begonnen (verzienden zouden kunnen accomoderen). Een kind met een
groot accommodatie-vermogen zal minder klachten hebben van een matige verziendheid
dan een volwassene, bij wie het accommodatievermogen verminderd is.
Bij verziendheid maakt men de bril zo sterk mogelijk positief.
Bij bijziendheid maakt men de bril zo min mogelijk negatief.
Bifoveale fixatie: parallelle stand van de oogassen (beide ogen zijn tegelijkertijd op
hetzelfde voorwerp gericht)
Emmetropie: afwezigheid van refractie-afwijking
Esoforie: latent convergente oogstand (ogen hebben de neiging zich naar binnen te
richten)
Exoforie: latent divergente oogstand (ogen hebben de neiging zich naar buiten te
richten)
Esotropie: manifest convergente oogstand (oog is naar binnen gericht)
Exotropie: manifest divergente oogstand (oog is naar buiten gericht)
Hypermetropie: verziendheid (breking is te gering)
Myopie: bijziendheid (breking is te sterk)
Refractieafwijking: sterkte van de (corrigerende) lens die de visus optimaal maakt
Strabisme: afwijkende stand van de oogas (scheelzien)
Visus: gezichtsscherpte
ECG
Begin met het controleren van de stekkertjes: kanaal A & B dienen actief te zijn, de rest
niet. Voor dit examen zijn de afleidingen Einthoven I & II van belang.
Open het programma ‘Chart Recorder’ en stel de amplitude van de kanalen in op 500m
(voor een mooie weergave). Zet C & D uit. De snelheid van de schrijver wordt
weergegeven als div/s, divisie per seconde. 1 divisie staat gelijk aan 10 mm. Als je een
schrijfsnelheid wilt hebben van 25 mm/s, dan dien je dus 2.5 div/s te selecteren. Elk
hokje staat dan gelijk aan 0.4 sec. Dit is de standaard snelheid.
Voor het maken van het ECG moeten de onderarmen en –benen worden ontbloot. De
proefpersoon gaat liggen op twee aan elkaar geschoven tafels. De ECG klemmen worden
op de armen en benen geplaatsts en verbonden met de registratiekabel volgens de
volgende instelling:
Rood = rechterarm, aansluiting R
Geel = linkerarm, aansluiting L
Groen = linkerbeen, aansluiting F
Zwart = rechterbeen, aansluiting N (van neutral)
Vragen:
Waarom zijn depolarisatie én repolarisatie van de ventrikels beide als positieve toppen op
het ECG waar te nemen? De afleiding volgens Einthoven loopt van rechts naar links en
van min naar plus. Depolarisatie loopt van endocard naar epicard en van min naar plus.
Dus positief. De repolarisatie loopt van epicard naar endocard en van plus naar min.
Dus ook positief. De vector blijft dus in dezelfde richting wijzen.
Welke ventrikel (rechter of linker) zal als eerste volledig zijn gedepolariseerd en waarom?
De rechter ventrikel, deze is dunner.
Wat de duur van QRS complex? Waar is dit een maat voor? 7-10 ms, de QRS duur geeft
aan hoe snel de ventrikels depolariseren.
Wat is de duur van het P-Q interval? Waar is dit een maat voor? 12-20 ms, De PQ tijd
geeft aan hoe snel het electrisch signaal door de AV knoop (atrioventriculaire) wordt
doorgegeven van de atria naar de ventrikels.
Wat is de duur van het Q-T interval? Waar is dit een maat voor? 30-40 ms, de QT tijd
geeft aan hoe lang het duurt tot de ventrikels zijn gerepolariseerd en dus weer klaar zijn
voor een nieuwe hartslag.
Ionstromen: In rust zijn hartspiercellen negatief geladen. Doordat ze door omliggende
cellen gedepolariseerd worden, wordt de lading positief en trekken ze samen. Tijdens het
positief worden van de lading stromen natrium-ionen de cel in. Vervolgens gaan calciumionen de cel in. Deze calcium-ionen zorgen voor de daadwerkelijke spiercontractie. Als
laatste gaan kalium-ionen de cel uit. Tijdens de repolarisatie (herstelfase) worden deze
ionstromen weer gecorrigeerd.
Afwijkende ECG’s:
Sinus-tachycardie is een gevolg van het feit dat de sinusknoop te vaak een elektrische
impuls afgeeft, waarop het hart gewoon reageert en zich samentrekt.
Bij sinus-bradycardie stuurt de sinusknoop slechts tussen de 50 en 60 keer per minuut een
elektrische impuls naar het hart. Dit is ook te voelen aan de polsslag, die overigens wel
regelmatig is. Een bekend voorbeeld van vertraagde hartwerking is het ‘sporthart’.
Verder komt het voor als een aangeboren afwijking.
Het ECG toont bij boezem-fladderen een typisch beeld. De P -toppen (samentrekkingen
boezems ) lijken net zaagtanden. Boezem-fladderen komt niet vaak voort. Oorzaken
kunnen zijn aandoeningen van de kransslagaderen, reumatische hartziekte, defect in de
wand tussen de hartboezems, verhoogde werking van de schildklier, en het gebruik van
bepaalde medicijnen. Het gevaar van boezem-fladderen is trombose in de boezem
(vorming van een bloedstolsel), doordat de boezems wel eens maar niet volledig
samentrekken, zodat er in de hoeken van de boezems een vertraagde doorstroming
plaatsvindt. Als zo een bloedstolsel losschiet, kan het ergens een slagader afsluiten.
Bij kamer-fibrilleren is de pompende werking van het hart opgehouden. De polsslag is
niet meer te voelen. De patiënt zal snel bewusteloos raken en overlijden. In dit geval is
alleen door middel van een ECG de diagnose ( vaststelling van het ziektebeeld) mogelijk.
Met behulp van een zogenaamde defibrillator ( binnen enkele minuten) kan deze toestand
soms wel eens worden opgeheven. De ademhaling kan nog wel eens even doorgaan. De
oorzaak kan zijn een hartinfarct of ernstig nierlijden.
Bij extra systolie (systolie = het samentrekken) wordt het normale hartritme plotseling
onderbroken doordat een samentrekking van de boezems eerder komt dan normaal. Zo’n
supra -ventriculaire systole ( supra = boven, ventriculus = kamer, systole =
samentrekking) die te vroeg komt, wordt automatisch gevolgd door een eveneens te
vroege samentrekking van de kamers. Wordt deze stoornis niet opgevangen, dan gaat de
hartslag verder met de normale tussenruimten, waarbij door de onderbreking een
afwijking is ontstaan van het oorspronkelijk hartritme.
Het hartblok wordt veroorzaakt door een stoornis (meestal een vertraging ) in de
geleiding van de elektrische impulsen in het hart. Het eerstegraads atrioventriculaire
hartblok ontstaat, als de impuls uit de boezems vertraagd wordt voortgeleid door de AVknoop. Deze stoornis is alleen te zien op het ECG: de afstand tussen de P-top
(boezemsamentrekking) en de Q-top (begin van de kamersamentrekking) is groter dan
normaal.
Bloeddruk
Het onderdeel bloeddruk bestaat uit drie delen: de polsgolfsnelheid, de valsalva
manoeuvre en bloeddruk en houding (orthostatische hypertensie).
Ook bij het bepalen van de polsgolfsnelheid maak je gebruik van ‘Chart Recorder’.
Kanalen A & B dienen aan te staan, C & D mogen uit. De snelheid kan het beste op 1
div/s (dus 10 mm/s) ingesteld worden, met de gevoeligheid (amplitude) dient gespeeld te
worden naar eigen goeddunken. Laat de patiënt op tafel liggen, de rechterschoen en sok
mogen uit. Als de patiënte haar teennagel heeft gelakt dient dit eerst verwijderd te
worden, alvorens de sensor op de grote teen te bevestigen. De kant met de drie puntjes
moet op het nagelbed komen te zitten. Daarna kan de tweede sensor aan de rechteroorlel
bevestigd worden. Een beetje schuiven met de twee sensoren kan het signaal een stuk
verbeteren.
De snelheid kan nu worden bepaald door (in Analyzer) het tijdstip behorende bij het
begin van de golf van beide registraties van elkaar af te trekken (teen – oor), dit is het
tijdsverschil. Daarnaast dient het verschil in afstand bepaald/geschat te worden (met een
meetlint van het hart naar teen/oorlel opmeten). Het verschil tussen de twee waarden is de
afstand. Deel deze afstand door de tijd, en de polsgolfsnelheid is berekend. Deze snelheid
is onder andere afhankelijk van de elasticiteit van de vaten (kalk) en de bloeddruk.
De polsgolfsnelheid is niet hetzelfde als de bloedstroomsnelheid. De bloedstroomsnelheid
is de verplaatsing van deeltjes, de polsgolfsnelheid is de energieoverdracht van de
deeltjes onderling, en is dus sneller.
Bij de valsalva manoeuvre laat je patiënt ook bij voorkeur liggen. De oorlel sensor mag
worden afgedaan, de teensensor blijft zitten. De instellingen van ‘Chart Recorder’ blijven
hetzelfde (minus kanaal B). Overhandig de patiënt het blaasapparaat en instrueer hem om
op commando 10-15 seconden een druk van 40 mmHg te blazen. Druk bij de start van het
blazen, en bij het einde, op spatie om een ijksignaal te registreren.
Meteen bij aanvang van het blazen worden de longvaatjes leeg gedrukt, waardoor er een
grotere veneuze return ontstaat, met een grotere cardiac output als gevolg: bloeddruk
omhoog. Direct daarna kan er minder bloed door de kleinere vaatjes, waardoor de
veneuze return minder wordt en zodoende ook de cardiac output omlaag gaat: bloeddruk
omlaag.
Wanneer er wordt gestopt met blazen, blijft het bloed door het wegvallen van de druk
lekker zitten in het vat waar het zich bevindt, waardoor de bloeddruk nog verder daalt.
Direct daarna treedt er echter herstel op.
Simultaan aan het bovenstaande mechanisme speelt er ook nog een verhoogde hartslag
als gevolg van een verhoogde vagusactiviteit (actieve baroreceptoren tijdens het
uitblazen).
Ten slotte is er de meting van de bloeddruk in liggende en staande houding. De
automatisch bloeddrukopnemer wordt aan de rechterenkel bevestigd, met het groene deel
naar beneden. De bloeddruk aan de arm wordt handmatig (auscultatief) gemeten, met
handpomp en stethoscoop. Allereerst wordt een manchet om de bovenarm van de patiënt
aangebracht. Hierin bevindt zich een ballon die opgepompt wordt tot boven de maximale
druk die in de slagaders heerst. Hierdoor wordt er geen bloed meer doorgelaten in de
slagader van de bovenarm; de polsslag is niet meer te voelen. Dan wordt de stethoscoop
in de elleboogsplooi geplaatst en laat men de ballon langzaam leeglopen. Zodra de
maximale bloeddruk de druk van de ballon overschrijdt wordt een beetje bloed
doorgelaten tijdens elke hartslag; er wordt geruis gehoord via de stethoscoop. We noteren
de systolische bloeddruk. Vervolgens loopt de druk in de ballon verder terug en op het
moment dat de bloeddruk in de rustfase van het hart bereikt is, verdwijnt het geruis. We
noteren de onderdruk. Een voorbeeld: 120/80 mmHg.
Beide metingen dienen gelijktijdig plaats te vinden, dus na de druk op de knop van de
automaat, wordt er begonnen met pompen aan de arm.
Na de liggende meting, volgt precies dezelfde methode voor de staande meting. Denk
eraan om de patient eerst een minuut te laten staan alvorens te beginnen met meten (i.v.m.
baroreflex). De bloeddruk in de enkel zal nu hoger zijn, ten gevolge van de
hydrostatische druk.












