Patiënteninformatie
IVON Zorgprogramma
Operatie bij verzakking
Martini Ziekenhuis
Postadres
Postbus 30033
9700 RM Groningen
Bezoekadres
Van Swietenplein 1
Groningen
www.martiniziekenhuis.nl
1275996 09-2012
Algemeen telefoonnummer
(050) 5 245 245
Inhoud
Inleiding
1.
IVON Zorgprogramma
5
Inhoud zorgprogramma
Vaste begeleider
6
6
Verzakking
7
Blaasverzakking
Achterwandverzakking
Baarmoederverzakking
7
7
7
Periode voor de operatie
8
Bezoek anesthesioloog
Informatiebijeenkomst
Bekkenfysiotherapie
Verdere voorbereiding
8
8
8
9
Opname
11
Aankomst in het ziekenhuis
Verpleegafdeling
11
11
Operaties bij verzakkingen
12
Voorwandplastiek
Verwijderen of ophangen baarmoeder/vaginatop
Achterwandplastiek
Enteroceleplastiek
Kunststof ‘matje’
12
12
13
13
13
Periode na de operatie
15
Ontslag uit het ziekenhuis
Telefonisch contact
Weer thuis
Adviezen voor thuis
15
15
17
17
Complicaties
19
2.
3.
4.
5.
6.
7.
3
Operatie bij verzakking 1
8.
Bekkenfysiotherapie
23
Bekkenfysiotherapie
Planning
23
24
Algemene leefstijladviezen
25
Overgewicht
Roken COPD en astma
25
25
25
10.
Opleiding en wetenschap
27
11.
Tot slot
28
9.
2 Martini Ziekenhuis
Inleiding
Verzakkingen van de schede komen vaak voor. Bij een verzakking (prolaps) is de blaas,
endeldarm of baarmoeder via de schede naar buiten verzakt. Dit wordt veroorzaakt
door verslapping of beschadiging van het bindweefsel in de schede, dat de organen
op hun plaats houdt. Een verzakking kan verschillende klachten geven, zoals:
• een zwaar gevoel in de schede, onderbuik of -rug;
• ongewild verlies van urine of ontlasting;
• moeilijk kunnen plassen en/of ontlasten.
In het Martini Ziekenhuis is een uniek programma ontwikkeld om de zorg rondom
de behandeling van verzakkingen en incontinentie te verbeteren: het IVON
Zorgprogramma. IVON staat voor: Incontinentie en Verzakking Operaties Nieuwe
Stijl. De naam geeft al aan dat het programma zich in beginsel richt op de operatieve
behandeling van de klachten. Kwaliteit, informatie en service staan daarbij centraal.
Als u heeft besloten tot een operatie binnen het IVON Zorgprogramma, bent u
daarover door de gynaecoloog uitgebreid geïnformeerd. Deze brochure geeft
u aanvullende informatie over een verzakking via de schede, de operatieve
behandeling daarvan en de periode na de operatie.
Operatie bij verzakking 3
4 Martini Ziekenhuis
1 IVON Zorgprogramma
Basisprincipes en voordelen van het IVON Zorgprogramma zijn:
Gestandaardiseerd en geprotocolleerd programma
Alle onderdelen van het IVON Zorgprogramma zijn zorgvuldig op elkaar afgestemd
en van ‘a tot z’ vastgelegd. Deze werkwijze geeft een optimale kans op een goed
operatieresultaat. De operaties worden uitgevoerd door gynaecologen die jarenlange
ervaring op dit gebied hebben en deze ingrepen heel regelmatig uitvoeren. Ook dat
is een waarborg voor kwaliteit van zorg.
Behandeling in een groep
Als u kiest voor een operatie binnen het IVON Zorgprogramma, wordt u samen met
een aantal andere vrouwen op dezelfde dag opgenomen in het ziekenhuis. U heeft
elkaar al ontmoet tijdens een informatiebijeenkomst die wij vooraf organiseren. U verblijft in principe op een gezamenlijke, ruime kamer en brengt de herstelperiode
samen door. Dit heeft voor u als voordeel dat u steun heeft aan anderen.
Goede voorlichting
In het IVON Zorgprogramma besteden wij veel aandacht aan voorlichting. Als u
weet wat u kunt verwachten, neemt dat vaak veel onzekerheid en spanning weg.
Bovendien vergroot goede voorlichting uw eigen inzet en betrokkenheid bij de
ingreep. U kunt namelijk zelf veel bijdragen aan uw herstel!
Persoonlijke benadering
Binnen het IVON Zorgprogramma hebben wij oog voor de individuele patiënt.
Iedereen is immers weer anders. U krijgt bijvoorbeeld de ruimte om zelf aan te geven
in welke periode u geopereerd wilt worden. Verder krijgt u in het voor- en natraject
te maken krijgt met dezelfde specialist. Ook dat draagt bij aan de persoonlijke
benadering die wij u willen geven.
Aandacht voor nazorg
Al vóórdat u geopereerd wordt, geven wij u adviezen voor een goed herstel thuis. U bent dus goed voorbereid op wat u na de operatie te wachten staat.
Operatie bij verzakking 5
Inhoud zorgprogramma
De inhoud van het IVON Zorgprogramma bij een operatie aan een verzakking ziet
er als volgt uit:
• U doorloopt het programma in groepsverband.
• U kiest uit uw familie of vriendenkring een persoon die u voor en na de operatie
ondersteunt. Deze persoon wordt uw vaste begeleider of coach.
• Vóór de operatie volgt u twee à vier keer bekkenfysiotherapie voor bekken­
bodemoefeningen en houding- en bewegingsadviezen.
• U en uw vaste begeleider bezoeken een informatiebijeenkomst voor vrouwen die
een soortgelijke operatie zullen ondergaan.
• U wordt samen met enkele vrouwen die eenzelfde operatie zullen ondergaan
opgenomen en nog op dezelfde dag geopereerd.
• Ook de periode na de operatie doorloopt u samen met deze vrouwen.
• Twee tot vier dagen na ontslag heeft u een telefonische afspraak met een
verpleegkundige. Ook heeft u een vast aanspreekpunt waarmee u bij problemen
contact kunt opnemen.
• Ongeveer zes weken na de operatie volgt u opnieuw twee à drie keer bekken­
fysiotherapie.
• Zes weken en vier maanden na de operatie bezoekt u ter controle de
gynaecoloog.
Voor een zo groot mogelijke kans op succes van het programma vragen wij van u een
actieve inzet bij alle onderdelen. Daarbij is het ook van belang dat u alle adviezen
voor thuis opvolgt.
Vaste begeleider
Vaak onthouden patiënten maar een klein deel van de (vele) mondelinge informatie
die zij in het ziekenhuis krijgen. Als een vaste persoon met u meegaat naar de
gynaecoloog, anesthesioloog en informatiebijeenkomst, onthoudt u samen meer. Dit vermindert onzekerheid en eventuele angst. Uw vaste begeleider ontvangt
dezelfde informatie als u, waardoor u bij vragen of twijfel op hem of haar kunt
terugvallen. De begeleider kan u na afloop van de ingreep bijstaan om u vertrouwen
te geven tijdens het herstel. U bepaalt zelf wie uw vaste begeleider wordt. Het is
wel praktisch om iemand te kiezen die u vertrouwt en die u ook na de operatie kan
bijstaan. Denk bijvoorbeeld aan uw partner, een (schoon)dochter of zoon of een
vriendin.
6 Martini Ziekenhuis
2.Verzakking
Bij een verzakking (prolaps) is de blaas, baarmoeder en/of endeldarm via de schede
naar buiten verzakt. Bindweefselplaten en -strengen houden deze organen op hun
plaats. Een bindweefselplaat is een soort hangmat. Het bindweefsel kan beschadigen
of verslappen, wat kan leiden tot een verzakking. Met een operatie probeert de
gynaecoloog het bindweefsel te herstellen. Een verzakking komt in verschillende
vormen voor:
Blaasverzakking (cystocele)
Wanneer de blaas is verzakt, drukt deze de voorkant van de schede naar buiten. U ziet of voelt een uitpuiling van de schedewand, in de vorm van een ronde bol.
Achterwandverzakking (rectocele en/of enterocele)
Bij een verzakking van de achterwand van de schede drukt de endeldarm de
schedewand naar voren en soms ook naar buiten. U ziet dan een uitpuilende
bol. Soms is hoger in de schede ook de dunne darm verzakt. Deze zogenoemde enterocele geeft meestal weinig klachten. Een verzakking van de dunne darm is
moeilijk te zien bij lichamelijk onderzoek, maar wordt soms wel tijdens een operatie
ontdekt.
Baarmoederverzakking (descensus uteri) en verzakking van de vaginatop
Een baarmoederverzakking is soms goed te zien als de baarmoedermond bij de
opening van de schede zichtbaar wordt. Dit kan echter lastig zijn, omdat verschillende
organen vaak tegelijkertijd zijn verzakt. Als de baarmoeder eerder is verwijderd, kan
de top van de schede (vaginatop) ook verzakken.
Operatie bij verzakking 7
3.Periode voor de operatie
In de periode voor de operatie bezoekt u de anesthesioloog. Ook gaat u samen met
uw vaste begeleider naar een informatiebijeenkomst. Zowel voor als na de operatie
krijgt u bekkenfysiotherapie om de bekkenbodemspieren onder controle te krijgen.
Bezoek aan de anesthesioloog
Tijdens het preoperatief spreekuur beoordeelt de anesthesioloog (narcosearts) uw
lichamelijke conditie. Deze specialist bespreekt uw medicijngebruik en adviseert hoe
u daarmee omgaat in de periode voor en na de operatie. Verder komt aan de orde
welke vorm van anesthesie (verdoving) u krijgt. De anesthesioloog kiest standaard
voor een ruggenprik (spinale anesthesie). Met deze vorm van verdoving voelt u geen
pijn. Wel voelt u sommige handelingen van de gynaecoloog. De ruggenprik wordt
beschouwd als de veiligste vorm van verdoving bij een operatie aan een verzakking.
Als ook een achterwandplastiek (operatie bij een verzakking van de endeldarm)
plaatsvindt, wordt een slangetje in de rug achtergelaten voor pijnbestrijding na de
operatie (epidurale anesthesie). Wilt u de operatie niet bij bewustzijn meemaken,
dan kunt u naast de ruggenprik een slaapmiddel krijgen. U blijft dan zelf ademen.
Als u beslist niets van de operatie wilt meekrijgen, kunt u kiezen voor algehele
narcose. U wordt dan beademd via een slangetje in uw keel.
Informatiebijeenkomst
Tijdens de informatiebijeenkomst wordt u samen met uw vaste begeleider ontvangen.
U maakt kennis met andere vrouwen die eenzelfde operatie zullen ondergaan.
Vervolgens krijgt u uitleg over de opname, de operatie en de periode rondom de
operatie. U krijgt adviezen over alledaagse zaken, zoals tillen en toiletbezoek. Ook
heeft u uitgebreid de gelegenheid om vragen te stellen aan de verpleegkundigen,
de fysiotherapeut en de arts. Na de bijeenkomst weten u en uw begeleider precies
wat u van de opname en de operatie kunt verwachten. De bijeenkomst vindt enkele
weken voor de operatie plaats.
Bekkenfysiotherapie
Voor en na de operatie bezoekt u de bekkenfysiotherapeut. Zij leert u de spieren
van de bekkenbodem bewust te gebruiken. Zo kunnen deze spieren de druk die
bepaalde lichaamsbewegingen op de schede uitoefenen goed opvangen. Dit kan
het risico van opnieuw een verzakking verkleinen. Ook krijgt u adviezen over onder
meer het plassen en kunt u het afsluitmechanisme van de blaas met oefeningen
8 Martini Ziekenhuis
versterken. Zo heeft u minder snel last hebt van incontinentie. Meer informatie over
uw bezoek aan de bekkenfysiotherapeut leest u in hoofdstuk 8.
Verdere voorbereiding
U kunt voor de operatie al letten op uw houding en bewegingen. Probeer zoveel
mogelijk uw bekkenbodem te ontzien, zodat dit na de operatie ook makkelijker
gaat. De bekkenfysiotherapeut kan u daar eventueel bij helpen. Neem de tijd bij het
plassen en ontlasten en vermijd persen. Voor de operatie kunt u het beste starten
met een laxeermiddel, zodat de ontlasting direct na de operatie zachter is. U krijgt
hiervoor een recept. Tenslotte kunt u de schaamstreek zelf scheren. In verband met
eventuele wondjes kunt u dit het beste vijf à zeven dagen voor de operatie doen.
Als het scheren niet goed lukt of als u het zelf liever niet doet, is dat geen enkel
probleem. De verpleegkundige scheert u dan tijdens de opname.
Operatie bij verzakking 9
4.Opname
Voor een operatie bij een verzakking wordt u opgenomen op verpleegafdeling 2B (route 2.3). Hieronder leest u meer over de opname en de gang van zaken op afdeling 2B.
Aankomst in het ziekenhuis
Het tijdstip van de opname vindt u in de schriftelijke oproep die u krijgt thuisgestuurd.
U kunt zich melden bij de receptie in de centrale hal. Eventueel kan een gastvrouw u
naar verpleegafdeling 2B brengen. U wordt op de dag van de opname geopereerd.
Het is belangrijk dat u de medicijnen die u thuis gebruikt, meebrengt naar het
ziekenhuis. De verpleegkundige noteert uw thuismedicatie en bewaart ze tijdens
de opname voor u.
Verpleegafdeling 2B
Een afdelingsverpleegkundige wijst u uw kamer en geeft u een rondleiding over
de afdeling. Deze verpleegkundige informeert u ook over het (verwachte) tijdstip
waarop de operatie plaatsvindt. Meestal bent u in totaal twee à drie dagen in het
ziekenhuis, soms wat langer. De bezoektijden van verpleegafdeling 2B zijn dagelijks
van 11.00 tot 20.00 uur. Bezoekers verzoeken wij hoogstens met zijn tweeën tegelijk
bij een patiënt aan het bed te zitten, dit in overleg met u.
Via het Martini-multimediascherm dat boven uw bed hangt, kunt u radio luisteren
en ziekenhuisinformatie raadplegen. Telefoneren, tv kijken en internetten kan, tegen
betaling, ook via het multimediascherm.
Meer algemene informatie over een opname in het Martini Ziekenhuis vindt u in de
brochure Welkom in het Martini Ziekenhuis.
10 Martini Ziekenhuis
5.Operatie bij verzakking
Bij een verzakking via de schede zijn verschillende operaties mogelijk. Vaak bestaat
een operatie uit een combinatie van verschillende ingrepen. Meestal kan dit via de
schede, soms is een buikoperatie nodig. In dit hoofdstuk geven wij daarover uitleg.
Alle technieken hebben hun voor- en nadelen. Samen met uw gynaecoloog zult u
afhankelijk van uw situatie en wensen een keuze maken.
Operatie bij verzakking van de blaas (voorwandplastiek)
Achter de voorkant van de schede ligt de blaas. De blaas rust op een ‘hangmat’
van bindweefsel. Bij een verzakking van de voorkant van de schede is de blaas
verzakt door schade aan deze laag bindweefsel. Bij een voorwandplastiek probeert
de gynaecoloog deze schade te herstellen door het bindweefsel rond de blaas via
de schede naar elkaar toe te hechten en zo in te korten. De blaas kan hier dan op
rusten. Soms is het bindweefsel echter erg zwak, bijvoorbeeld als de verzakking is
teruggekomen na een eerdere operatie. Dan kan een kunststof matje het weefsel
verstevigen.
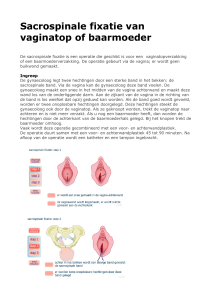
Operatie bij verzakking van de baarmoeder of vaginatop
Bovenin de schede ligt de baarmoeder. Deze kan verzakken door schade aan
het ‘ophangsysteem’. Als de baarmoeder eerder is verwijderd, kan de vaginatop
verzakken. Bij een verzakking van de baarmoeder of vaginatop zijn meerdere
operaties mogelijk:
1.Het verwijderen van de baarmoeder via de schede (vaginale uterusextirpatie).
2.Het ophangen van de baarmoeder of vaginatop via de schede (vaginale
sacrospinale fixatie)
3.Amputatie van de baarmoedermond met verstevigen van het ophangsysteem
(Manchester operatie)
4.Het ophangen van de baarmoeder of vaginatop met een kunstof ‘matje’ via de
schede.
5.Het ophangen van de baarmoeder of vaginatop met een kunstof ‘matje’ via de
buik.
Alle technieken hebben hun voor- en nadelen en de ene techniek is niet per se beter
dan de andere. Bij het verwijderen van de baarmoeder maakt de gynaecoloog na het
weghalen de uitgerekte ‘ophangbanden’ weer vast aan de vaginatop. Daarna sluit hij
de top af. De eierstokken worden meestal niet weggehaald. U komt dus niet direct
in de overgang.
Operatie bij verzakking 11
Bij het ophangen van de baarmoeder of de vaginatop zoekt de gynaecoloog eerst
via de achterzijde van de schede een bindweefselstreng (sacrospinale ligament). Er
komen twee hechtingen door deze bindweefselstreng. Deze hechtingen zijn niet
oplosbaar en blijven dus in het lichaam zitten. Vervolgens leidt de gynaecoloog
de hechtingen ook door de baarmoeder of de vaginatop en knoopt deze vast.
De hechtingen werken daarbij als een soort katrol, waaraan de baarmoeder of
vaginatop wordt opgehangen.
Bij de Manchesteroperatie wordt via de schede de baarmoedermond verwijderd en
de ‘ophangbanden’ worden ingekort, zodat het ophangsysteem wordt verbeterd. De
baarmoeder wordt dus niet verwijderd.
Operatie bij verzakking van de endeldarm en soms dunne darm
(achterwandplastiek)
Achter de schede ligt de endeldarm. Door schade aan de bindweefsellaag tussen
de schedewand en de endeldarm kan een deel van de endeldarm via de schede
verzakken. Bij een achterwandplastiek wordt het bindweefsel rond de darm - net
als bij een voorwandplastiek – via de schede verkort en verstevigd. De gynaecoloog
brengt het bind- en vaak ook spierweefsel naast de endeldarm met behulp
van hechtingen naar elkaar toe. Zo ontstaat een stevige weefsellaag tussen de
schedewand en endeldarm. De darm kan hier op rusten. Het kan zijn dat ook de
dunne darm is verzakt en uit de schede puilt. Dit heet een enterocele. Er zit dan een
zwakke plek in het buikvlies dat de dunne darm op zijn plaats houdt. De gynaecoloog
zoekt de afwijking zo goed als mogelijk op en maakt deze dicht. Soms is de ingang
van de schede na een achterwandplastiek iets nauwer. Soms wordt net als bij een
voorwandplastiek gekozen voor het gebruik van een kunststof ‘matje’.
12 Martini Ziekenhuis
Buikoperaties bij een verzakking
Soms is een operatie via de buik beter dan via de vagina. Bijvoorbeeld bij een
ingewikkelde verzakking, of als u al eerder bent geopereerd voor een verzakking.
Ook als vooral sprake is van een verzakking van de baarmoeder of vaginatop kan
hiervoor worden gekozen. Vaak is dan een kijkoperatie mogelijk, waarbij de arts vier
kleine sneetjes in de buik maakt. Kan dit niet, dan opereert de arts via een grotere
snee in de buikwand. Bij deze operaties zet de arts vaak een kunststof matje in
de buik, waarmee hij de baarmoeder of vagina ‘ophangt’ aan de voorkant van de
wervelkolom (sacrocolpopexie).
Kunststof ‘matje’
Een verzakking die na een operatie terugkeert, heet een recidief. Een recidief komt
vooral voor na een voorwandplastiek (bij ongeveer 3-4 op de 10 geopereerde
patiënten). Gelukkig is de tweede verzakking meestal niet zo ernstig en geeft deze
vaak minder of geen klachten. Toch is een operatie bij een recidief soms nodig.
Meestal wordt dan niet gekozen voor dezelfde ingreep als de eerste keer. Het eigen
bindweefsel is dan namelijk vaak te zwak, waardoor de kans op slagen klein is.
Een alternatief is het gebruik van kunststof materiaal. Hierbij plaatst de gynaecoloog
achter de schedewand een zacht, gaasachtig matje, ook wel een implantaat
genoemd. Het gaas is licht en poreus, zodat uw lichaamweefsel erin kan groeien
voor optimale steun. Het materiaal verstevigt de lichaamseigen bindweefselplaten
en –banden. Dit kan via de buik of via de schede.
Operatie bij verzakking 13
Het kunststof materiaal dat via de schede wordt ingebracht bootst het natuurlijke
ophangsysteem goed na. Uit onderzoek blijkt dat de kans op weer een verzakking
na gebruik van dit materiaal een stuk lager is dan na een standaard operatie. Het is
echter nog onduidelijk of de tevredenheid van patiënten met kunststof materiaal ook
beter is dan met lichaamseigen materiaal. Ook zijn de effecten van een implantaat
op de lange termijn nog onvoldoende duidelijk. Implantaten via de schede worden
sinds ongeveer tien jaar gebruikt, maar grote vervolgstudies zijn er weinig. De
meeste gynaecologen pleiten ervoor bij een recidief niet voor dezelfde operatie te
kiezen, maar via de buik of schede een implantaat in te hechten.
Een gaasachtig ‘matje’ is voor en achter
ingebracht. De ‘armpjes’ aan het matje
komen via de huid naar buiten en worden
onder de huid afgeknipt. Deze ziet u niet.
14 Martini Ziekenhuis
6.Periode na de operatie
Zodra de gynaecoloog akkoord gaat, kunt u weer naar huis. In dit hoofdstuk leest u
meer over de gang van zaken bij uw ontslag en over adviezen voor thuis.
Ontslag uit het ziekenhuis
Bij uw ontslag uit het ziekenhuis krijgt u een ontslagbrief voor de huisarts mee.
Verder worden twee controleafspraken gemaakt: een telefonische afspraak met
de verpleegkundige en een afspraak op de polikliniek Gynaecologie (zes weken na
ontslag). Ten slotte krijgt u de volgende recepten mee:
• Synapause als u een implantaat hebt gekregen. U begint twee weken na de
operatie met het gebruik hiervan;
• een laxeermiddel (bijvoorbeeld Movicolon).
Bij pijn kunt u paracetamol nemen (maximaal vier keer daags 1000 mg).
Synapause
Als uw verzakking is verholpen met een implantaat of matje via de schede, krijgt u
een recept voor Synapause mee. Deze medicatie in de vorm van crème of vaginale
zetpillen verbetert de doorbloeding van de schede en maakt de wand dikker
en vochtiger. Hiermee wordt het risico op een erosie van het implantaat kleiner.
Synapause kan in het begin wat jeuk geven, maar over het algemeen verdwijnt dit
na een paar dagen. Synapause bevat het vrouwelijk hormoon Estriol. Omdat deze
stof nauwelijks in het bloed wordt opgenomen, geeft het gebruik hiervan geen
verhoogd risico op borstkanker. U kunt het middel dan ook veilig gebruiken. Wij
adviseren Synapause tenminste vier maanden te gebruiken.
Telefonisch contact
De verpleegkundige neemt twee tot vier dagen na ontslag telefonisch contact
met u op. Zij belt tussen 9.00 en 10.00 uur om te vragen hoe u de opname en de
eerste dagen thuis heeft ervaren. Heeft u zelf nog vragen, dan adviseren wij u deze
vooraf alvast op te schrijven. De verpleegkundige neemt de tijd om uw vragen te
beantwoorden.
Operatie bij verzakking 15
16 Martini Ziekenhuis
Weer thuis
Een korte opname in het ziekenhuis heeft grote voordelen. U bent al gauw weer
in uw eigen omgeving en kunt daar vaak beter tot rust komen. Sommige vrouwen
ervaren de eerste periode thuis desondanks als teleurstellend. Ze dachten fysiek
meer te kunnen. Een operatie is altijd een aanslag op uw lichaam en energie.
Daarnaast bestaat de kans dat thuis complicaties optreden. Rekent u op een
herstelperiode van minstens zes tot acht weken. De meeste vrouwen kunnen na drie
weken wel weer veel van hun eerdere bezigheden oppakken.
Adviezen voor thuis
Hieronder leest u een aantal adviezen die belangrijk zijn voor een goed herstel:
Toiletgang
Neem de tijd voor het plassen en ontlasten, ontspan uw bekkenbodemspieren en
vermijd persen. Spoel de eerste twee weken na ieder toiletbezoek de schede af met
lauw water. Doe dit bij voorkeur met een spoelfles of onder de douche (met een
zacht afgestelde douchekop). U kunt het gebied deppend drogen, bijvoorbeeld
met een schoon washandje of zacht toiletpapier. Voor de ontlasting krijgt u een
laxeermiddel. Zo kunt u de ontlasting zacht houden en persen vermijden. Het is niet
erg als u een enkele keer toch moet persen. U maakt niet alles zomaar kapot.
Hygiëne
Wij adviseren u de eerste zes weken na de operatie geen bad te nemen. In die periode
kunt u beter ook niet zwemmen of naar de sauna. Wel kunt u gewoon douchen.
Ademhalingsoefeningen
De dagen na de operatie begint u met ademhalingsoefeningen. Deze bevorderen
een goede doorbloeding en ontspannen het bekken. Ook kunt u beginnen met het
rustig aanspannen van de bekkenbodem in verschillende houdingen: eerst liggend
op uw rug, later ook zittend en staand.
Tillen
Vermijd de eerste acht weken na de operatie zwaar tillen. Denk daarbij aan
vuilniszakken, emmers met water of zware boodschappentassen. Ook kunt u beter
geen kleine kinderen optillen. Bij gebruik van een implantaat of matje moet u de
eerste zes weken zwaar tillen vermijden. Wij raden u daarnaast af om te veel te
strekken, bijvoorbeeld bij het ramen wassen. Lichte huishoudelijke werkzaamheden,
zoals koken en afruimen, kunt u geleidelijk aan weer oppakken.
Operatie bij verzakking 17
Bukken
Plaats uw voeten op heupbreedte en verdeel het gewicht gelijkmatig over beide
benen. Buig vervolgens de knieën en houd uw rug recht; de knieën blijven hierbij
boven de voeten. Adem constant door en span tegelijk de bekkenbodemspieren
aan.
Traplopen
Wij adviseren u het traplopen vooral de zes twee weken zoveel mogelijk te beperken.
Als u de trap op- of afloopt, pas dan uw tempo aan. Let er op dat u rustig kunt
doorademen en dat u de kracht uit uw benen haalt. Het is niet nodig beneden een
bed neer te zetten.
Uit bed
Rol eerst op uw zij. Ga vervolgens op de bedrand zitten door uw onderbenen over de
rand te tillen, terwijl u zich met uw hand en elleboog opduwt. Adem bij het opstaan
constant door en span tegelijk de bekkenbodemspieren aan.
Opstaan uit een stoel of bed
Ga eerst voorin de stoel of op de rand van het bed zitten. Plaats dan uw voeten naar
achteren en kom met een rechte rug overeind. Haal de kracht uit uw benen, adem
constant door en span tegelijk de bekkenbodemspieren aan.
Hoesten en niezen
Bij hoesten en niezen neemt de buikdruk behoorlijk toe. Door de bekkenbodem
vooraf en tijdens het hoesten aan te spannen, vangt u deze druk op.
Wandelen
Probeer de eerste zes weken lang staan te vermijden en wandel niet meer dan twee
à drie kilometer. Daarna kunt u dit weer opbouwen.
Fietsen en sporten
Zes weken na de operatie kunt u weer beginnen met fietsen, na acht weken kunt u
weer sporten.
Gemeenschap
U kunt na zes weken weer gemeenschap hebben. Dit kan in het begin pijnlijk zijn.
Luister daarom goed naar uw lichaam.
18 Martini Ziekenhuis
7.Complicaties
Bij elke operatie is de kans op complicaties aanwezig. Gelukkig geeft een operatie
bij een verzakking meestal geen complicaties, of alleen complicaties die weinig last
geven en vanzelf verdwijnen. Toch zijn er ook complicaties die erg vervelend zijn en
helaas zijn niet alle complicaties altijd op te lossen. In dit hoofdstuk informeren wij u
over de meest voorkomende complicaties.
Complicaties door ruggenprik of algehele narcose
Een ruggenprik wordt gezien als een van de veiligste methoden van verdoving. Toch
kan ook een ruggenprik complicaties geven. De meest voorkomende zijn hoofdpijn
en pijn in de rug. Deze klachten verdwijnen meestal vanzelf. Als u algehele narcose
krijgt, wordt u tijdens de operatie beademd. Dit kan keelpijn en een schorre stem
veroorzaken.
Complicaties tijdens de operatie
Tijdens de operatie kan een gaatje in de blaas of endeldarm ontstaan. Als deze
direct wordt herkend, maakt de gynaecoloog het gaatje weer dicht. In zeer zeldzame
gevallen wordt het gaatje tijdens de ingreep niet gezien. Er kan na verloop van tijd
een ‘gangetje’ (fistel) ontstaan tussen de blaas of endeldarm en de schede. Soms zal
dan een nieuwe ingreep nodig zijn.
Bloedverlies
Veel bloedverlies of een moeilijk te behandelen bloeding tijdens de operatie kan
de gynaecoloog meestal via de schede verhelpen. In zeldzame gevallen is een buikoperatie nodig om het bloeden te stoppen.
Nabloeding en bloeduitstortingen
Na de operatie kan het bloedverlies weer toenemen. Soms is dan een tweede
operatie nodig om dit bloedverlies te stoppen. Daarnaast kunt u door de ingreep
bloeduitstortingen krijgen.
Infectie
Door de korte opname kan het zijn dat u pas thuis blaasklachten krijgt. Denk daarbij
aan een brandend of pijnlijk gevoel bij het plassen en troebele urine (soms met
sporen van bloed). Neem bij een of meer van deze klachten contact op met de
Operatie bij verzakking 19
huisarts. Deze laat uw urine controleren. Als u een blaasontsteking heeft, krijgt u
antibiotica. Daar is een blaasontsteking doorgaans goed mee te verhelpen.
De operatiewond kan door bacteriën gaan infecteren. De huid kan daarbij rood
worden. Een beetje roodheid is onschuldig. Is de roodheid uitgebreider en/of gaat
het gepaard met pijn en/of koorts dan adviseren wij u contact met ons op te nemen.
Dit geldt ook bij koorts hoger dan 38°C in de eerste twee weken na de operatie.
Afscheiding
Het gebruik van antibiotica en desinfecterende middelen kan de balans van het
zogenaamde vaginale milieu verstoren, waardoor u last krijgt van toegenomen
afscheiding. Ook kan vaginaal sprake zijn van een lichte infectie. Over het algemeen
herstelt zich dit spontaan na 1-3 maanden.
Moeilijk kunnen plassen
Na de operatie gaat het plassen vaak moeizamer, alsof u over een weerstand moet
plassen. Meestal verdwijnen deze klachten na een aantal weken, maar bij een deel
van de vrouwen houden de plasklachten aan.
Soms blijft na de operatie teveel urine achter in de blaas. Hierdoor kan de blaas
beschadigen en kunt u een blaasontsteking krijgen. Als u de blaas niet goed kunt
leegplassen, wordt u geleerd zelf de blaas te legen met een kleine katheter. Zo kunt
u op vaste tijden proberen zelf te plassen en vervolgens de blaas met de katheter
legen. Als het niet goed lukt zelf de blaas te legen met een katheter, dan krijgt u
opnieuw een blaaskatheter. Meestal is dit eerst voor een week. U kunt daarmee
gewoon naar huis. In beide gevallen krijgt u uitgebreide mondelinge en schriftelijke
informatie. Vrijwel altijd is dit een tijdelijk probleem dat na 1 tot 3 weken over is.
Incontinentie
Een operatie bij een verzakking kan invloed hebben op incontinentieklachten. Vaak
nemen deze klachten na de ingreep af, maar soms nemen ze juist toe. Een op de drie
vrouwen heeft na de operatie last van ongewild urineverlies. De kans hierop is groter
als er voor de operatie al sprake was van urineverlies en kleiner als hier helemaal
geen sprake van was. Soms is na de verzakkingsoperatie nog een tweede ingreep
nodig vanwege het urineverlies. Na een achterwandplastiek komt het regelmatig
voor dat vrouwen de aandrang tot ontlasting pas laat voelen. Dit probleem verdwijnt
meestal na enkele weken tot maanden.
20 Martini Ziekenhuis
Moeizame ontlasting
Na een operatie bij een verzakking kan het zijn dat u de ontlasting moeilijk kunt
kwijtraken (obstipatie). Omdat u de eerste periode niet teveel mag persen, krijgt u
medicijnen die het ontlasten vergemakkelijken.
Pijn
Operaties bij een verzakking gebeuren in een gevoelig gebied. Na de ingreep
kunt u pijn hebben, bijvoorbeeld bij het zitten en bij toiletbezoek. Het ophangen
van de baarmoeder of de top van de schede kan pijn veroorzaken in de rechterbil.
Pijnklachten verdwijnen meestal na twee tot vier weken. Als de klachten aanhouden,
vragen wij u contact op te nemen met de polikliniek Gynaecologie. Neem ook
contact met ons op bij uitstralende pijn in het been of bij gevoelsstoornissen. In
zeldzame gevallen moeten de hechtingen dan worden verwijderd.
Seksuele problemen
Een operatie bij een verzakking kan zowel positieve als negatieve effecten hebben
op de seksualiteit. Pijnlijke plekken kunnen problemen geven, net als een nauwer
geworden ingang van de schede. Seksuele problemen kunt u gerust met uw
gynaecoloog bespreken.
Terugkeer verzakking
Ook na een geslaagde operatie kan een verzakking terugkeren. Meestal jaren later,
maar soms al eerder. De gynaecoloog maakt gebruik van beschadigd bindweefsel
en een uitgerekt ophangsysteem. Het weefsel kan na verloop van tijd te zwak zijn
om voldoende steun te geven. De verzakking komt dan terug. Dit heet een recidief.
Soms is dan een tweede operatie nodig.
Complicaties door het gebruik van kunststofmateriaal
Het gebruik van kunststof implantaten kan afstotingsreacties veroorzaken.
Ernstige afstotingsreacties komen zelden voor, kleinere reacties wat vaker. Dit
gebeurt vooral bij het inhechten van een implantaat via de schede (1-2 op de 10
vrouwen). Het kunststof ‘matje’ wordt dan deels zichtbaar door de schedewand. Dit
heet een expositie of erosie. Vaak gaat het om plekjes van 1 à 2 centimeter. Deze
plekjes zijn soms pijnlijk, bijvoorbeeld bij gemeenschap. Ook kan het bloedverlies
en toegenomen afscheiding geven. Hormoonzalf (Synapause) helpt doorgaans
Operatie bij verzakking 21
goed tegen een erosie. Bij ongeveer de helft van de vrouwen is echter een tweede
(meestal kleine) operatie nodig om de erosie te verhelpen.
Bij het inbrengen van implantaten via de schede wordt vaak gebruik gemaakt van
een ‘insertor’ of steekpen. Hiermee worden de ‘armpjes’ op de juiste plek gefixeerd. Er
is een klein risico dat de pen schade toebrengt, bijv. door het raken van de blaas, een
darm of bloedvat. Hierdoor is soms een buikoperatie nodig. Ook kan pijn ontstaan,
bijv. in de lies of bil. Meestal gaat die pijn vanzelf over, maar helaas niet altijd.
Ook kan in de vagina of buik pijn ontstaan of bij het vrijen. Bijvoorbeeld door
krimpen van het implantaat. Deze klacht is vaak moeilijk behandelbaar.
Implantaten lossen niet op en blijven dus voor de rest van uw leven in uw lichaam. Bij
problemen is het implantaat meestal maar slechts ten dele operatief te verwijderen.
Het gebruik van implantaten kan een goede keuze zijn als u met uw arts de voor- en
nadelen goed afweegt en andere behandelingen niet meer werken (bijv. een ring).
Complicaties bij een buikoperatie
Bij een buikoperatie wordt vrijwel altijd gebruik gemaakt van een kunststof ‘matje’.
De implantaat kan prikkeling van de buik geven met soms buikpijnklachten en
darmklachten (bijv. obstipatie). Zie voor verdere complicaties verbonden aan het
gebruik van kunststof ‘matjes’. Soms zal tijdens de operatie ook de baarmoeder
worden verwijderd. Raadpleeg voor specifieke informatie over het verwijderen van
de baarmoeder en een kijkoperatie de desbetreffende folders van de NVOG.
Bij een kijkoperatie (laparoscopie) is de kans op complicaties klein. In zeer zeldzame
gevallen worden de urinewegen, darmen of een bloedvat beschadigd. De gevolgen
zijn soms pas zichtbaar als u al uit het ziekenhuis ontslagen bent. Bij ernstige buikpijn,
koorts, braken of pijn in de nierstreek is het dan ook verstandig direct contact met
ons op te nemen. Ook kan het zijn dat de kijkoperatie niet goed lukt, bijv. door
verklevingen. Dan zal tijdens de ingreep alsnog een open buikoperatie worden
verricht. Bij een buikoperatie wordt meestal gebruik gemaakt van een horizontale
snede boven het schaambeen. Bij deze bikinisnede kan de huid rond het litteken
gedurende langere tijd ongevoelig of juist overgevoelig zijn omdat de huidzenuwen
zijn doorgesneden. Dit verdwijnt meestal in de loop van de tijd.
Algemene operatierisico’s
Veel complicaties hangen af van de ingreep, andere zijn vrij algemeen. Zo bestaat er
bij elke operatie een verhoogd risico op de ontwikkeling van thrombose (bloedstolsel
in bijv. been, longen of het hart). Om die reden wordt iedereen rond de operatie
ontstold. Andere problemen die zich kunnen voordoen zijn bijv. hartproblemen
(bijv. ritmestoornis), longproblemen (bijv. longontsteking) en wondproblemen (bijv.
infectie of wonddefect).
22 Martini Ziekenhuis
8. Bekkenfysiotherapie
Voor en na de operatie krijgt u bekkenfysiotherapie. Hier leert u de spieren
van de bekkenbodem bewust te gebruiken, zodat deze de druk die bepaalde
lichaamsbewegingen op de schede geven goed kunnen opvangen. Ook kunt u met
behulp van oefeningen incontinentie beperken.
Bekkenfysiotherapie
Onderin het bekken vormen de bekkenbodemspieren de bodem. Deze spiergroep
ondersteunt de bekkenorganen en loopt om de uitgangen van deze organen, te
weten de plasbuis, de schede en de endeldarm (het uiteinde van de darmen).
Bovenaanzicht van de bekkenbodemspieren met de
plasbuis, schede en endeldarm.
Doordat u de bekkenbodemspieren aan de buitenkant niet kunt zien, is het soms
moeilijk om deze spieren goed te voelen en op de juiste manier te gebruiken. Beter
en bewust gebruik maken van de bekkenbodemspieren, leert u door:
• inzicht te krijgen in de werking van de bekkenbodem en het juiste gebruik van de
bekkenbodemspieren in het dagelijkse leven;
• oefeningen die de functie van de bekkenbodemspieren verbeteren (zowel
aanspannen als ontspannen);
• advies van de bekkenfysiotherapeut over diverse dagelijkse bewegingen en
houdingen;
• inzicht te krijgen in een juiste ademhaling en de invloed hiervan op de
bekkenbodem;
• aandacht voor een goede toilethouding;
• aandacht voor seksualiteit;
• inzicht te krijgen in een goede balans tussen de belasting en belastbaarheid van
de bekkenbodem en in de opbouw van lichamelijke activiteiten na de operatie.
Operatie bij verzakking 23
Planning
Onder begeleiding van de bekkenfysiotherapeut begint u in de periode vóór de
operatie al met oefenen. Er zijn ongeveer twee à vier behandelingen nodig.
Tijdens de eerste afspraak heeft u een uitgebreid gesprek met de bekken­
fysiotherapeut. Daarom is voor deze afspraak drie kwartier gereserveerd. De andere
afspraken duren ongeveer een halfuur. Ongeveer zes weken na de operatie volgen
nog twee à drie behandelingen.
24 Martini Ziekenhuis
9.Algemene leefstijladviezen
Hieronder vindt u enkele algemene adviezen voor een gezonde leefstijl. Verantwoord
leven is bevorderlijk voor het bindweefsel in het bekkenbodem en komt bovendien
uw herstel na een operatie ten goede.
Overgewicht
Overgewicht zorgt voor extra belasting van de bekkenbodem. Daarom is het
belangrijk om overgewicht tegen te gaan, bijvoorbeeld met behulp van een gezond
dieet en voldoende lichaamsbeweging. Wij raden u af om vlak voor de operatie de
calorie-inname drastisch te verlagen om af te vallen. Dit verslechtert uw lichamelijke
conditie, wat uw herstel na de operatie niet ten goede komt.
Roken
Roken verslechtert de doorbloeding in het lichaam. Dit verzwakt het ondersteunende
bindweefsel in de bekkenbodem en verstoort de wondgenezing. Bovendien vergroot
roken de kans op hoestbuien, die een sterke druk op de bekkenbodem veroorzaken.
Daarom adviseren wij vrouwen die een operatie bij een verzakking ondergaan te
stoppen met roken. Dit kunt u het beste niet pas een paar weken voor de operatie
doen. Stoppen met roken kan namelijk gepaard gaan met regelmatig hoesten.
COPD en astma
Kortademigheid door COPD of astma verslechtert de toevoer van zuurstof naar het
bindweefsel in de bekkenbodem. Wij raden mensen met COPD of astma daarom
aan voor de operatie de COPD-medicatie optimaal te gebruiken. In overleg met
de huisarts kunt u de dosering eventueel verhogen. Ongeveer acht weken na de
operatie bij een verzakking kunt u de COPD-medicatie weer gebruiken volgens uw
gebruikelijke patroon.
Operatie bij verzakking 25
26 Martini Ziekenhuis
10. Opleiding en wetenschap
Het Martini Ziekenhuis is lid van de Vereniging Samenwerkende Topklinische
opleidingsZiekenhuizen (STZ). Dit houdt onder meer in dat wij artsen en
gynaecologen opleiden. Studenten die in opleiding zijn tot arts heten coassistenten.
Artsen die in opleiding zijn tot medisch specialist heten AIOS, oftewel arts in
opleiding. Uiteraard moeten gynaecologen in opleiding ook leren opereren. Bij
operaties aan verzakkingen opereren AIOS onder begeleiding van een gynaecoloog.
Dit is een succesvolle en veilige manier van opleiden. Wilt u desondanks niet door
een gynaecoloog in opleiding geopereerd worden, dan kunt u dit vooraf aangeven
bij uw bezoek aan de polikliniek.
De kwaliteit van de zorg die u krijgt, is mede te danken aan wetenschappelijk
onderzoek. Om deze kwaliteit nog verder te verbeteren, doen wij actief mee aan
wetenschappelijk onderzoek. Dit betekent dat u gevraagd kunt worden om hieraan
deel te nemen. Deelname is volledig vrijwillig. Misschien heeft u niet direct zélf
profijt van dit onderzoek, de vrouwen van de toekomst – misschien uw kinderen en
kleinkinderen – wel. Wij zien het daarom als onze plicht om hier aan mee te doen.
Operatie bij verzakking 27
11. Tot slot
Heeft u na het lezen van deze brochure nog vragen, dan kunt u contact opnemen
met de polikliniek Gynaecologie, via tel. (050) 524 5840.
Bij problemen of complicaties kunt u ons altijd bellen. Het liefst binnen kantooruren
via de polikliniek op tel. (050) 424 5840. Buiten kantooruren kunt u bellen met de
verpleegafdeling op tel. (050) 524 6500. Bij niet-urgente zaken vragen wij u om te
wachten tot de belafspraak met de verpleegkundige of om binnen kantooruren te
bellen.
Meer algemene informatie vindt u op www.martiniziekenhuis.nl en op de website
van de Nederlandse Vereniging voor Obstetrie en Gynaecologie: www.nvog.nl. Tevredenheid
Wij gaan ervan uit dat uw deelname aan het IVON Zorgprogramma naar
tevredenheid verloopt. Mocht dit niet het geval zijn, bespreekt u dit dan allereerst
met degene die hiervoor direct verantwoordelijk is. U kunt in tweede instantie ook
een afspraak maken met het hoofd van de afdeling of met de ombudsfunctionaris
van het ziekenhuis. Meer informatie hierover vindt u op onze website of in de folder
Uw tevredenheid, onze zorg.
28 Martini Ziekenhuis
Patiënteninformatie
IVON Zorgprogramma
Operatie bij verzakking
Martini Ziekenhuis
Postadres
Postbus 30033
9700 RM Groningen
Bezoekadres
Van Swietenplein 1
Groningen
www.martiniziekenhuis.nl
1275996 09-2012
Algemeen telefoonnummer
(050) 5 245 245