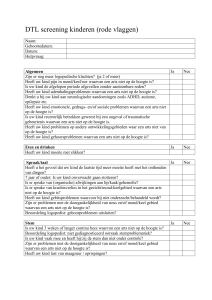
Oesophago-, gastro- en
duodenoscopie
Inhoud
Inleiding .................................................................................................................. 3
Endoscopie: hoe en waarom?.................................................................................. 3
Voorzorgsmaatregelen medicatie ............................................................................ 3
Voorbereiding op het onderzoek ............................................................................. 4
Het onderzoek ........................................................................................................ 4
Na het onderzoek .................................................................................................... 5
Wanneer contact opnemen? ................................................................................... 5
Uitslag .................................................................................................................... 5
Samenvatting .......................................................................................................... 5
Informatie ............................................................................................................... 5
| patiënteninformatie
2
Inleiding
Bij pijnklachten achter het borstbeen, pijn ter hoogte van de bovenbuik of bij
bloedarmoede, zijn er verschillende onderzoeken mogelijk.
Deze brochure informeert u over het onderzoek waarbij de slokdarm, de maag en/of
de twaalfvingerige darm van binnen worden bekeken met een buigzame,
bestuurbare kijker, een zogenaamde endoscoop (‘endo' betekent 'van binnen' en
'scoop' betekent 'kijker'). Zo'n onderzoek heet 'endoscopie'. Al naar gelang het deel
dat de arts wil bekijken, wordt voor het onderzoek een andere naam gebruikt zoals
oesofagoscopie (oesofagus = slokdarm), gastroscopie (gaster = maag) of duodenoscopie (duodenum = twaalfvingerige darm). Deze drie onderzoeken verlopen in
principe op dezelfde manier, zodat wat in deze brochure staat voor alle drie de
onderzoeken geldt.
Endoscopie: hoe en waarom?
De endoscoop bestaat onder andere uit een slang van dunne, buigzame glasvezels,
die licht kunnen voort geleiden. De lange, dunne, buigzame kijker wordt via de mond
tot in de slokdarm, de maag en de twaalfvingerige darm opgeschoven. Met het licht
van een lamp wordt het binnenste van het orgaan verlicht en kan de arts via een
beeldscherm kijken.
Het voordeel van een endoscopie is dat de arts bepaalde afwijkingen zoals
ontstekingen, zweertjes, bloedingen en gezwellen direct kan zien. Het is ook mogelijk
om via de endoscoop ingrepen uit te voeren, zoals:
stukjes weefsel wegnemen voor nader onderzoek (biopsie);
een vernauwing opheffen;
een poliep verwijderen;
bloedingen stelpen.
De meeste van deze ingrepen zijn niet pijnlijk en veroorzaken vrijwel nooit bloedverlies. Daarnaast kunnen via de scoop foto’s worden gemaakt, zodat de arts zo nodig
achteraf nog eens rustig naar de beelden kan kijken.
Voorzorgsmaatregelen medicatie
Het is belangrijk dat u onderstaand advies opvolgt.
Inname van antistollingsmiddelen met name fenprocoumon (Marcoumar®) of
acenocoumarol (Sintrommitis®) of clopidogrel (Plavix®), verhoogt de kans op een
bloeding. Het kan echter ook noodzakelijk zijn dat u deze medicijnen gebruikt.
In overleg met uw behandelend arts, huisarts of de trombosedienst moet worden
bepaald of u het anti-stollingsmiddel moet blijven gebruiken. Breng uw groene kaart
op de dag van het onderzoek mee. Vóór het onderzoek wordt de INR nog bepaald.
| patiënteninformatie
3
Voorbereiding op het onderzoek
De voorbereiding van het onderzoek begint de avond voorafgaand aan de
endoscopie. Vanaf middernacht mag u niet meer eten of drinken, omdat voedsel in
de maag het bekijken van de maagwand heel moeilijk maakt. Vanaf dit tijdstip mag u
ook niet meer roken.
Indien het onderzoek ’s middags plaatsvindt, mag u vóór 08.00 uur een licht ontbijt
gebruiken. Dat wil zeggen thee met beschuit of brood zonder korst.
Tijdens het onderzoek kunt u het best gemakkelijk zittende kleding dragen. Dus geen
knellende zaken zoals een korset of step-in.
De verpleegkundige brengt verdovende zalf aan op de scoop of gebruikt een spray,
zodat de keel tijdens het onderzoek verdoofd is. Ook krijgt u een drankje om schuimvorming in de maag tegen te gaan. Om het onderzoek niet te belemmeren of
beschadigingen aan uw eventuele gebitsprothese te voorkomen, moet u deze
uitdoen. Als u een bril draagt, is het prettig deze af te zetten. Tenslotte krijgt u een
‘bijtring’ in uw mond om zowel uw (eigen) gebit als de scoop te beschermen. Doe
geen lippenstift op.
Als u nog vragen heeft, stel deze dan vóór het onderzoek. Schrijf ze eventueel op, dan
kunt u ook niets vergeten. Tijdens het onderzoek is praten niet mogelijk.
Het onderzoek
Het is begrijpelijk dat u opziet tegen een onderzoek waarbij een slang geslikt moet
worden. Natuurlijk is het onderzoek niet prettig. Het is daarom belangrijk dat u zich
kunt ontspannen en rustig blijft doorademen. Wij adviseren u de instructies van de
verpleegkundige goed op te volgen.
Tijdens het onderzoek ligt u op uw linkerzijde op de onderzoektafel. De arts of de
assistent geeft u aanwijzingen om de scoop in te slikken en legt u uit wat er verder
gaat gebeuren. De scoop wordt voorzichtig door de mond naar binnen geschoven.
Het inbrengen van de scoop kan een vervelend gevoel geven. Eenmaal op zijn plaats
geeft het instrument bijna geen hinder meer. Uw ademhaling wordt door de scoop
op geen enkele manier belemmerd. Tijdens het onderzoek wordt lucht via de scoop
ingeblazen. Hierdoor kan een drukkend gevoel in de buik ontstaan.
Het onderzoek duurt in het totaal maar enkele minuten. Als de arts bepaalde
ingrepen moet verrichten, duurt het soms wat langer.
| patiënteninformatie
4
Na het onderzoek
Als uw keel verdoofd is, mag u het eerste half uur na het onderzoek niets eten of
drinken, omdat u zich gemakkelijk zou kunnen verslikken. Daarom begint u een half
uur na het onderzoek eerst met een slokje water. Als dat goed gaat, mag u weer eten
en drinken. Het kan zijn dat uw keel wat pijnlijk is. U heeft misschien ook een
opgeblazen gevoel. Dat komt door de lucht die tijdens het onderzoek in uw maag is
geblazen. Opboeren of winden laten geeft dan verlichting.
Wanneer contact opnemen?
Complicaties komen heel zelden voor. Het is belangrijk dat u tijdens kantooruren
contact opneemt met de Endoscopie-afdeling als u na afloop hevige pijn of koorts
krijgt. Buiten kantooruren neemt u contact op met de Spoedeisende Hulp. De
telefoonnummers vindt u op de achterzijde van deze brochure.
Uitslag
Het kan zijn dat de arts die het onderzoek verricht u direct na het onderzoek
informeert over de uitslag. Wanneer er een stukje weefsel is weggenomen, wordt
eerst het resultaat van het weefselonderzoek afgewacht; dit duurt ongeveer tien
dagen. De uitslag wordt doorgegeven aan uw huisarts of de specialist bij wie u onder
behandeling bent.
Samenvatting
● Als u antistollingsmiddelen gebruikt, zoals bijvoorbeeld fenprocoumon
●
●
●
●
●
●
●
(marcoumar®) of acenocoumarol (sintrom®) (bijvoorbeeld via de trombosedienst),
overleg hierover eerst met uw behandelend arts of huisarts.
Aspirineachtige middelen (Ascal® of Acetosal®) kunnen zonder bezwaar
ingenomen worden.
Als u insuline gebruikt, moet u dat aan uw arts melden.
Eet of drink niets vanaf middernacht voorafgaand aan het onderzoek.
Het onderzoek zelf duurt enkele minuten, maar de voorbereidingen van het
onderzoek vergen ook tijd.
Als uw keel verdoofd is, mag u het eerste halfuur na het onderzoek niets eten of
drinken.
Een opgeblazen gevoel na het onderzoek is heel normaal; opboeren helpt.
Uw keel kan na het onderzoek pijnlijk zijn. Iets koud drinken kan helpen.
Informatie
Indien u na het lezen van deze brochure nog vragen en/of opmerkingen heeft, dan
kunt u contact opnemen met de Endoscopieafdeling.
| patiënteninformatie
5
102579
Zuyderland Medisch Centrum Heerlen
Endoscopieafdeling (045) 576 62 78
Spoedeisende Hulp
576 72 00
© 01-2016
www.zuyderland.nl