Neurologie
Na een beroerte
Informatie voor patiënten en hun naasten
1/24
Eigendom van:
Notities
2/24
Inhoudsopgave
Inleiding
5
Deel 1 Informatie over een beroerte
Wat is een beroerte
6
Anatomie van de hersenen
7
Wat zijn de mogelijke gevolgen?
8
Deel 2 Opname in het ziekenhuis
Afdeling C1 (neurologie)
9
Contactpersoon
9
Onderzoeken
9
Welke behandeling?
10
Behandelaars en zorgverleners
11
Deel 3 Tips en adviezen voor naasten
Algemene adviezen
13
Communiceren met de patiënt
13
Tijdsbesef
13
Geheugen
13
Spraak/taalstoornissen
14
Veranderingen in karakter en persoonlijkheid
14
Overschatten van de eigen mogelijkheden
15
Apraxie
15
Agnosie
15
Problemen met de ruimtelijke waarneming
15
Neglect
15
Lichamelijke gevolgen
16
Sexualiteit en intimiteit
16
Wat kan de rest van de omgeving doen?
17
Steun voor familie en naasten
17
Steunpunt mantelzorg
17
3/24
Deel 4 Na ontslag uit het ziekenhuis
Voorbereiding op ontslag
18
Verpleegkundig specialist neurologie
18
Het CVA nazorg traject
18
Maatschappelijk werker
18
CIZ
19
Na ontslag uit het ziekenhuis
19
Autorijden
20
Deel 5 Wat kunt u zelf doen om een nieuwe beroerte te voorkomen
Niet beïnvloedbare risicofactoren
21
Beïnvloedbare risicofactoren
21
Adviezen
22
Medicijnen
22
Hoe verder
22
Belangrijke telefoonnummers en adressen
23
Bij wie kan ik terecht met vragen?
24
Geheimhouding en recht op privacy
24
Adresgegevens SKB
24
4/24
Inleiding
U, of uw naaste, heeft een hersenbloeding of herseninfarct doorgemaakt.
De medische term hiervoor is CVA (Cerebro Vasculair Accident). Letterlijk vertaald
betekent dit een ongeluk in de bloedvaten van de hersenen. Een andere medische
term die ook wordt gebruikt is “stroke”. In het dagelijks taalgebruik wordt het een
beroerte genoemd. Daarom spreken we in deze informatiemap zoveel mogelijk van
een beroerte.
Een beroerte is vaak een heel ingrijpende gebeurtenis. Daarom willen wij u en uw
familie zo goed mogelijk informeren. Deze informatiemap is een schriftelijke
aanvulling op de informatie die u krijgt op de afdeling.
De verpleegkundige zal met u deze informatiefolder doornemen en zoveel mogelijk
vragen beantwoorden. Daarvoor plant zij een gesprek met u en uw naasten. Als u
nog geen gesprek hebt gehad, mag u hier rustig om vragen. Ook zal er na een
paar dagen een gesprek met de verpleegkundig specialist neurologie plaatsvinden.
Zij geeft u uitleg over het ziektebeeld, informeert over medicatiegebruik, verdere
gevolgen voor de toekomst en het autorijden.
In deze folder wordt verschil gemaakt tussen een herseninfarct en een
hersenbloeding(zie pagina 6). Veel informatie is echter voor beide ziektebeelden
hetzelfde. De verpleegkundige zal bij u aangeven welke informatie voor u van
toepassing is.
Bij het opstellen van deze informatiemap is gebruik gemaakt van de informatiemap
van de werkgroep CVA Tools4care Voorlichting. Dit is aangevuld met informatie
van de afdeling C1 van het Streekziekenhuis Koningin Beatrix (SKB). Deze
brochure is bestemd voor mensen die worden opgenomen in het SKB na een
beroerte.
In sommige gevallen staat er alleen hij of alleen zij. In beide gevallen wordt zowel
hij als zij bedoeld.
5/24
Deel 1 Informatie over een beroerte
Wat is een beroerte
De medische term voor een beroerte is CVA. Dit is de afkorting van Cerebro
Vasculair Accident. Daarmee wordt een ongeluk (accident) in de bloedvaten
(vasculair) van de hersenen(cerebro) bedoeld. Ook wordt de medische term
“stroke” nogal eens gebruikt voor deze aandoening. Bij een beroerte krijgen de
hersenen opeens te weinig zuurstof.
Er zijn twee vormen:
Een herseninfarct
Meestal gaat het bij een beroerte om een herseninfarct; Dit is bij 80% van de
patiënten het geval. Dit houdt in dat er een bloedvat wordt afgesloten door een
bloedstolsel. Ook kan het zijn dat een bloedvaatje in de hersenen is dichtgeslibd,
bijvoorbeeld door slagaderverkalking. Een deel van de hersenen krijgt daardoor te
weinig zuurstof.
Een hersenbloeding
Bij een hersenbloeding scheurt een bloedvat in de hersenen of knapt open, vaak
doordat deze verzwakt is door slagaderverkalking. Daardoor hoopt zich bloed op in
de hersenen en worden hersencellen beschadigd. Dit noemt men een intra
cerebrale bloeding. De oorzaak is vaak een aneurysma( een plaatselijke verwijding
of uitstulping van de slagader ) of een (aangeboren) afwijking in de bloedvaten.
Een hersenbloeding komt veel minder vaak voor dan een herseninfarct (bij
ongeveer 20% van de patiënten). Bij een kwart van de patiënten met een
hersenbloeding loopt het bloed tussen de hersenvliezen, deze zitten om de
hersenen, onder de schedel. Dit noemt men een subarachnoidale bloeding en
wordt vrijwel altijd veroorzaakt door een aneurysma.
6/24
Een hersenbloeding begint met plotselinge hoofdpijn, die gevolgd wordt door een
gestaag toenemend verlies van zenuwfuncties, bijvoorbeeld spierzwakte,
verlamming, verlies van spraak- of gezichtsvermogen en verwardheid.
Misselijkheid, braken, een diep blazende ademhaling, epileptische aanvallen en
bewustzijnsverlies komen ook vaak voor en kunnen binnen enkele minuten
optreden.
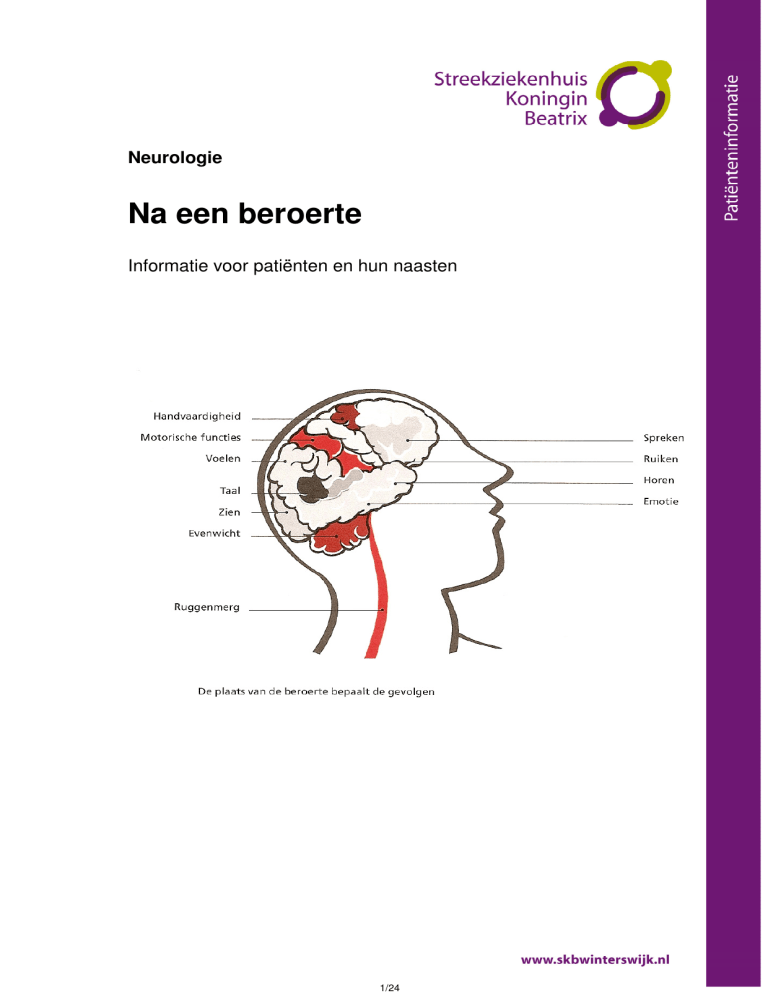
Anatomie van de hersenen
a: grote hersenen
b: kleine hersenen
c: hersenstam
Grote hersenen
De grote hersenen zijn in twee gelijke helften (hemisferen) verdeeld.
De linkerhersenhelft stuurt de rechter lichaamshelft en de rechterhersenhelft de
linker lichaamshelft.
Veel functies worden door de grote hersenen aangestuurd. Zoals: het zien,
spreken, lezen, schrijven en alle grove lichaamsbewegingen
Kleine hersenen
De kleine hersenen liggen achter/onder de grote hersenen, ze zijn echter veel
kleiner zijn dan de grote hersenen. De kleine hersenen zijn met de hersenstam
verbonden. De kleine hersenen zijn o.a. verantwoordelijk voor de coördinatie van
bewegingen en houding. Daarnaast zijn ze betrokken bij het bewaren van het
evenwicht.
Hersenstam
De hersenstam kan beschouwd worden als de verbinding tussen de grote
hersenen, de kleine hersenen en het ruggenmerg. In de hersenstam bevinden zich
functies die bestuurd worden buiten het bewustzijn om.
Voorbeelden hiervan zijn de bloeddruk, de hartfrequentie, de ademhaling, de
lichaamstemperatuur en ze hebben een belangrijke hormonale functie.
7/24
Wat zijn mogelijke gevolgen?
De gevolgen van een beroerte verschillen van persoon tot persoon.
De gevolgen zijn afhankelijk van:
• Het deel van de hersenen dat beschadigd is, bijvoorbeeld of het gaat om het
deel waar de spraak wordt geregeld, of het deel dat het functioneren bepaalt
van een bepaalde arm of been.
• Hoe groot het beschadigde deel is van het gebied in de hersenen dat
verantwoordelijk is voor een bepaalde functie. Hoe groter het beschadigde
deel, hoe meer verschijnselen iemand er aan overhoudt.
• De gezondheid van de patiënt zelf: de conditie en leeftijd.
Gevolgen kunnen bijvoorbeeld zijn:
• Onduidelijk praten en moeite met de taal
• Slikproblemen
• Verlamming of krachtsverlies in armen of benen
• Uitval van een deel van het gezichtsveld
• Moeite met concentreren en herinneren
• Vermoeidheid
• Sneller (dwang-) huilen/ soms dwanglachen
• Gedrags-, persoonlijkheids- en/of karakterverandering
• Bewustzijnsdaling of zelfs coma
Vaak herstelt een deel van het aangetaste hersengebied zich na enige tijd weer.
Dan zijn de klachten of verschijnselen van tijdelijke aard. Houdt u er rekening mee,
dat een deel van de klachten niet zichtbaar is, vooral karakterveranderingen. De
familie en naasten merken dat echter heel goed.
In het begin is het niet goed te voorspellen welke verbeteringen op zullen treden.
Dat blijkt pas na verloop van tijd. Bijna altijd betekent dit voor u en uw familie dat u
niet wordt zoals u voorheen was.
De kans op herstel is groter als we zo vroeg mogelijk starten met behandelen.
Daarom krijgt u meteen allerlei behandelaars aan uw bed.
8/24
Deel 2 Opname in het ziekenhuis
Als u in het ziekenhuis komt, zult u eerst op de Spoedeisende hulp (SEH)
terechtkomen. Hier zal de neuroloog en/of arts-assistent u onderzoeken. Er wordt
in principe een CT-scan gemaakt om te zien of u een herseninfarct heeft gehad of
een hersenbloeding. Aan de hand daarvan wordt bepaald op welke afdeling u
wordt opgenomen en welke behandeling voor u het meest geschikt is.
Afdeling C1 (neurologie)
Binnen het ziekenhuis wordt u meestal op de stroke-unit van de afdeling neurologie
opgenomen. Op de stroke-unit worden belangrijke functies bewaakt. U ligt dan aan
een monitor waarmee de bloeddruk, pols, hartritme, ademhaling en temperatuur
nauwgezet worden bewaakt. Als uw situatie medisch stabiel is, wordt u van de
monitor afgekoppeld. In principe blijft u op deze kamer liggen, maar het is mogelijk
dat u gedurende opname naar een andere kamer wordt verhuisd.
Bezoektijden zijn op deze kamer aangepast. Wij verzoeken bezoek niet langer dan
één uur te blijven en niet meer dan twee bezoekers per patiënt.
Op deze kamer kunt u televisie kijken, maar het wordt aangeraden dit niet te veel
te doen, omdat dit erg vermoeiend is.
U wordt behandeld door een groep van verschillende behandelaars en verzorgers.
Dit wordt een multidisciplinair behandelteam genoemd. Meer hierover leest u op
pagina 11.
Contactpersoon
Het behandelteam wil graag horen wie van uw naasten de eerste contactpersoon
is. Samen met u, en eventueel met uw contactpersoon, wordt de behandeling en
verzorging besproken.
Onderzoeken
De meest voorkomende onderzoeken zijn:
• Bloedonderzoek
• Hartfilmpje (ECG) en echo van het hart
• CT-scan of MRI van de hersenen
• Duplex-onderzoek van de halsvaten
Bloedonderzoek
De eerste dagen kan regelmatig bloed worden afgenomen voor onderzoek. Dit
gebeurt onder ander om uw bloedsuikers en cholesterol te onderzoeken.
Elektrocardiogram (ECG)
De beroerte kan veroorzaakt zijn door een hartaandoening. Daarom wordt een
ECG (hartfilmpje) gemaakt. Dit gebeurt bij opname op de SEH.
Tevens zal er in de eerste dagen een echo van het hart gemaakt worden.
CT en MRI van de hersenen
Met een CT-scan (Computer Tomograaf) wordt een fotografische dwarsdoorsnede
van het hoofd gemaakt. Ook de MRI-scan (Magnetic Resonance Imaging) is
bedoeld om van buitenaf foto’s te maken van de hersenen.
Duplex van de halsvaten
De duplex is een echo-onderzoek waarbij je aan de hand van geluidsgolven kunt
zien of de bloeddoorstroming normaal is of dat er vernauwingen zijn.
9/24
Over de meeste onderzoeken is er een folder beschikbaar. Vraag hier gerust om
bij de verpleegkundige. De uitslag krijgt u later te horen van de neuroloog.
Welke behandeling?
Bij een herseninfarct is de behandeling enerzijds gericht op het voorkomen van
een nieuwe beroerte of extra schade aan de hersenen door het geven van
medicijnen. Anderzijds is behandeling gericht op revalideren en het beperken van
de gevolgen van de beroerte.
Trombolyse
Bij patiënten die een herseninfarct hebben gehad kan trombolyse (oplossen van
stolsel) worden toegepast. Dat is een manier om de verstopping in de bloedvaten
op te heffen. Daardoor worden de negatieve gevolgen van de beroerte zo veel
mogelijk beperkt.
Trombolyse moet binnen 4,5 uur na de eerste verschijnselen worden gestart. Er
zijn strenge eisen aan verbonden. Daardoor komt niet iedereen in aanmerking voor
trombolyse. De neuroloog bepaalt of trombolyse voor u zinvol is.
Bij een hersenbloeding is rust de eerste paar dagen erg belangrijk voor de
patiënt. De bedoeling is dat de patiënt niet te veel prikkels krijgt zodat de hersenen
tot rust kunnen komen. Dit kan betekenen dat u de eerste dagen op een éénpersoonskamer komt te liggen. De eerste dagen hebt u bedrust en zal de
hoofdsteun licht omhoog mogen. Dit om de hersenen de tijd te geven om het bloed
te laten resorberen (opnemen) en de druk op het hoofd zo laag mogelijk te houden.
Afhankelijk van de grootte van de bloeding en het herstel mag de hoofdsteun
langzaam omhoog en zal er langzaam gestart worden met het mobiliseren (vaak
onderleiding van een fysiotherapeut, zie pagina 10).
Medicatie
Wanneer u bloedverdunners gebruikt, worden deze bij opname direct gestaakt. Om
trombose tegen te gaan krijgt u kousen aangemeten van de
voeten tot aan de heupen. De neuroloog bepaald wanneer er weer gestart wordt
met bloedverdunners, maar meestal zal dit na 5 dagen zijn. Ook wordt er zo nodig
medicatie tegen hoofdpijn en misselijkheid gegeven. Uw ontlastingspatroon wordt
in de gaten gehouden en zo nodig krijgt u ook hier medicatie voor, zodat u niet te
veel hoeft te persen.
10/24
Behandelaars en zorgverleners
De behandeling is verschillend per patiënt. Afhankelijk van de klachten die u hebt,
wordt u behandeld door een fysiotherapeut, ergotherapeut, logopedist of een
diëtist. Dit multidisciplinaire team onder verantwoordelijkheid van de neuroloog en
de revalidatiearts, bepalen samen met u welke behandeling het beste voor u is.
Neuroloog
In het ziekenhuis is de neuroloog uw behandelende arts. Hij informeert u over het
beloop van de ziekte, de behandeling, de medicatie en de bijwerkingen, geeft
uitslagen van onderzoeken en geeft voorlichting.
Revalidatiearts
De revalidatiearts behandelt de gevolgen van een beroerte voor het dagelijks
functioneren en adviseert hoe de behandeling het beste gedaan kan worden. Ook
geeft hij adviezen waar u het beste kunt revalideren, zoals verpleeghuis,
revalidatiecentrum of verzorgingshuis
Verpleegkundigen
De verpleegkundige helpt u bij de dagelijkse verzorging en het medicijngebruik. Zij
start vaak als eerste met de revalidatie en oefent met u om zoveel mogelijk zelf te
leren doen.
Verder bereidt zij u voor op onderzoeken, observeert het verloop van uw ziekte en
herstel en begeleidt u in dat proces. Zij coördineert de zorg en de begeleiding die u
krijgt en is het eerste aanspreekpunt voor u en de familie.
Verpleegkundig specialist
De verpleegkundig specialist ziet u meestal tijdens de opname al rond de 4e dag.
Zij zal u in begrijpelijke taal uitleggen wat een beroerte inhoudt en welke gevolgen
en consequenties de beroerte voor u en uw naasten zou kunnen hebben. Ook
bespreekt zij op dat moment al met u welke behandelings- en
begeleidingsmogelijkheden er na ontslag voor u zijn.
Fysiotherapeut
Na een beroerte kunt u problemen hebben met bewegen. Vaak is het dan zo dat u
één zijde van uw lichaam niet of niet goed kunt bewegen of dat de balans
moeizaam is. De fysiotherapeut komt bij u om te kijken welke problemen u hebt en
welke activiteiten u moeilijk uit kunt voeren. U traint met hem de activiteiten die
moeilijk voor u zijn. Zoals het lopen, draaien in bed, verplaatsen van bed in stoel.
Verder geeft de fysiotherapeut allerlei adviezen over hulpmiddelen en over uw
houding in bed of in de (rol)stoel.
Ergotherapeut
Na een beroerte kan het zijn dat u in uw dagelijks leven praktische problemen heeft
met bijvoorbeeld uw persoonlijke verzorging. Dat kan komen doordat u één
lichaamszijde niet of niet goed kunt bewegen.
Bij de ergotherapie oefent u hoe u uzelf weer kan verzorgen, het huishouden doen,
hobby’s, studie of werk kan doen. De ergotherapeut kan u ook adviseren over
tijdelijke hulpmiddelen en voorzieningen.
11/24
Logopedist
Na een beroerte kunt u een taal-, spraak- of slikstoornis hebben.
• Bij een taalstoornis (afasie) is spreken, begrijpen, schrijven en lezen in meer of
mindere mate aangedaan.
• Bij een spraakstoornis (dysartrie) is het uitspreken van woorden en zinnen
moeilijk geworden. Het begrip van taal is hierbij over het algemeen goed.
• Bij een slikstoornis kan het slikken van speeksel, vloeistof of voedsel
problemen opleveren. Slikproblemen kunnen onder andere leiden tot
onvoldoende voedselinname. Ook kunt u zich verslikken, waarbij voedsel in de
longen terecht kan komen.
Als u één of meer van bovengenoemde problemen heeft, komt de logopedist bij u
langs. De logopedist gaat gericht met u oefenen. Ook geeft zij adviezen over het
spreken en slikken aan u en uw familie of naasten.
Zie voor verdere uitleg bladzijde 13.
Diëtist
De diëtist zorgt ervoor dat u de juiste voeding krijgt.
• Vast of vloeibaar voedsel
Als u slikproblemen heeft, kan het zijn dat u bepaalde voeding niet veilig kunt
slikken, vooral als het dun-vloeibaar is zoals water. De voeding moet dan
aangepast worden, bijvoorbeeld dikvloeibare of gemalen voeding. De diëtist
bekijkt of de voeding alle belangrijke voedingsstoffen heeft. Zonodig kunt u
extra verstrekkingen krijgen ter voorkoming van gewichtsverlies. Mocht u
ondanks dat nog te weinig voeding binnen krijgen dan kunt u sondevoeding
toegediend krijgen.
• Sondevoeding
Sondevoeding is een dunne, vloeibare voeding die via een slangetje (de sonde)
de maag inloopt. De diëtist berekent aan de hand van uw leeftijd, lengte en
gewicht de juiste hoeveelheid en soort sondevoeding die u nodig heeft.
12/24
Deel 3 Tips en adviezen voor naasten
Een beroerte komt meestal onverwacht. In veel gevallen treden er als gevolg van
de beroerte problemen op met spreken, begrijpen en/of gedrag. Dat betekent grote
en meestal blijvende veranderingen in het leven van u en uw naasten.
Als de algehele conditie verbetert, treden op verschillende vlakken verbeteringen
op. Ook op de langere termijn blijven verbeteringen mogelijk. Hieronder vindt u een
aantal adviezen. Niet alle adviezen zijn op u van toepassing, de situatie is namelijk
voor iedere patiënt anders.
Algemene adviezen
• Zorg voor voldoende rust en ontspanning voor uzelf.
• Bespreek gerust uw problemen met deskundigen. Te denken valt bijvoorbeeld
aan de verpleegkundig specialist neurologie, een (huis)arts of een
maatschappelijk werker.
Bezoek
• De patiënt is snel vermoeid en heeft, afhankelijk van de gevolgen van de
beroerte, veel te verwerken. Daarom ervaart hij bezoek al snel als te druk. De
patiënt ‘klapt’ dan vaak ‘dicht’ en valt helemaal stil.
Beperk daarom het aantal bezoekers tot 1 of 2, en beperk de tijd tot één uur
achter elkaar en niet langer.
• Het is zeer vermoeiend voor de patiënt met meerdere personen tegelijkertijd te
praten. Het is eenvoudiger voor de patiënt om naar één persoon te luisteren.
Communiceren met de patiënt
• Leg een patiënt uit wat er met hem gebeurt, ook al denkt u dat hij het niet kan
begrijpen.
• Vertel de patiënt over de thuissituatie. Laat hem meedenken en beslissingen
nemen (als dat kan).
Tijdsbesef
Door de hersenbeschadiging weet de patiënt soms niet meer automatisch hoe lang
iets duurt, hoe lang hij ergens is en welke dag of hoe laat het is.
•
•
Help de patiënt bewust te maken van de tijd, hoe laat het is.
Een kalender en duidelijk zichtbare klok of wekker zijn hulpmiddelen.
Geheugen
Een patiënt weet zich vaak dingen van vroeger vrij goed te herinneren, maar kan
nieuwe informatie niet altijd, of alleen gebrekkig, onthouden. Er zijn echter ook
patiënten die zich bepaalde dingen van vroeger juist niet herinneren.
• Geef de patiënt informatie, ook al is dit een herhaling, in plaats van te
controleren wat hij nog weet.
• Het onthouden van namen en woorden is voor sommige patiënten moeilijk. Dit
past bij een beroerte.
• Noem de namen van bezoek. Verwacht echter niet dat alles kan worden
onthouden.
13/24
Spraak/taalstoornissen
Taalstoornissen (afasie)
Mensen met een afasie hebben problemen met het begrijpen van gesproken taal,
het spreken, het lezen en het schrijven. Iemand met een afasie begrijpt soms niet
wat er tegen hem gezegd wordt. Ook kan het zijn dat hij of zij alleen de
trefwoorden opvangt en zelf het verband ertussen bedenkt. Vooral bij ingewikkelde
zinnen kan dit misverstanden op leveren.
Soms zegt een afasiepatiënt een ander woord dan hij bedoelt. Ook kan hij moeite
hebben met het vinden van woorden en het maken van zinnen.
Spraakstoornissen (dysartrie)
Bij een dysartrie werken de spieren die nodig zijn voor de ademhaling, de stem, de
uitspraak en het eten en drinken onvoldoende. Mensen met een dysartrie zijn
moeilijk te verstaan. Dit kan komen door een onduidelijke spraak, een te zachte
en/of hese stem, eentonig of nasaal (door de neus) spreken. Vaak is er sprake van
een verlamming aan één kant van het gezicht, waardoor ook kauwen en slikken
moeilijker gaat. Hierdoor kan speekselverlies optreden en geeft het eten en drinken
problemen.
Praten met een afasiepatiënt
• Geef de patiënt de tijd om op woorden te komen, geduld toont en niet voor de
patiënt gaat spreken. Val niet in de rede als hij iets probeert te zeggen.
• Maak korte zinnen maakt. Spreek rustig en geef niet te veel informatie tegelijk.
Wacht de reactie rustig af. Geef de patiënt dus de tijd. Wordt er niet begrepen
wat u zegt, probeer het dan met andere woorden te zeggen.
• Zeg hardop of u de patiënt begrijpt, ook als u hem wel begrepen heeft. Vaak
maakt een moeilijk sprekende patiënt via zijn gezichtsuitdrukking duidelijk of u
begrepen heeft wat hij tegen u probeert te zeggen. Gebruik geen
stemverheffing. Hij kan niet altijd meteen begrijpen wat u zegt. Maar met
zijn/haar gehoor is niets aan de hand.
• Maak gebruik van alle mogelijke hulpmiddelen, zoals gebaren en tekeningen.
Visuele steun kan helpen. Begeleid dus uw woorden met voorwerpen, gebaren,
tekeningen of geschreven tekst. Spreek met een afasiepatiënt over
onderwerpen waarmee hij vertrouwd is en die persoonlijk belangrijk voor hem
zijn.
• Als de patiënt moeite heeft met spreken, stel dan uw vragen zodanig dat met ja
of nee kan worden geantwoord en hij geen keuze hoeft te maken uit meerdere
dingen. Als een patiënt in staat is op te schrijven wat hij niet kan zeggen, geef
dan pen en papier.
• Schrijf uw vragen aan de logopedist op en bespreek deze met haar. Ook zijn er
hulpmiddelen beschikbaar voor patiënten. De Afasievereniging Nederland
hebben alle mogelijke materialen voor u klaarliggen.
Veranderingen in karakter en persoonlijkheid
Zoals hiervoor al genoemd, is een deel van de gevolgen van een beroerte, niet
zichtbaar voor anderen. Het is echter wel heel goed merkbaar voor de naasten.
Het gaat dan vooral om psychologische veranderingen: persoonlijkheids- of
karakterveranderingen, maar ook een verminderde geheugenfunctie en verminderd
begripsvermogen.
Een deel van de patiënten zal ontkennen dat er iets met hem aan de hand is.
Anderen worden passief en doen weinig meer op eigen initiatief, of zijn niet meer in
staat om structuur aan te brengen in hun leven.
14/24
Verder hebben sommige patiënten last van onbeheerst lachen en huilen,
‘dwanghuilen’ of ‘dwanglachen’. Probeer dit te accepteren en de patiënt hiervan af
te leiden. Het kan zijn dat hij zich schaamt voor het oncontroleerbare gedrag
De veranderingen in karakter en persoonlijkheid geven de partner en familie vaak
het gevoel met een ‘vreemde’ te maken te hebben.
Als u dat zo ervaart, bespreek dat met de neuroloog of verpleegkundige. Aarzel
niet om ondersteuning te vragen hoe u daar zo goed mogelijk mee kunt omgaan.
Overschatten van de eigen mogelijkheden
Sommige patiënten zijn zich als gevolg van het CVA niet bewust van hun
beperkingen of zien er de ernst niet van in. Ze proberen dingen te doen die ze niet
kunnen. Dit kan onveilige situaties opleveren.
• Vraag aan de zorgverleners wat de mogelijkheden zijn.
• Probeer hem van zijn tekortkomingen te overtuigen, maar vertel hem ook wat
hij wel goed kan.
Apraxie
Apraxie is het onvermogen om complexe handelingen in de juiste volgorde uit te
voeren. Moet ik eerst de schoen en dan de sok aantrekken of toch andersom? En:
moet ik eerst het koffiefilter pakken en dan de koffie opscheppen of toch niet?
Agnosie
Agnosie is het niet meer herkennen van personen, voorwerpen, geluiden of
gezichten. Hoewel de zintuigen (oren, ogen, handen) wel werken. Het kan
voorkomen dat je als familie niet herkend wordt. De herkenning is er wel als je
begint te praten.
Problemen met de ruimtelijke waarneming
Iedereen heeft wel eens te maken met kleine foutjes in de ruimtelijke waarneming.
U zet een koffiekopje net naast de tafel als u ondertussen de krant aan het lezen
bent. Of u denkt dat er nog een trede van de trap komt terwijl u al op de grond
staat.
Een patiënt met een beroerte in de rechter hersenhelft kan daar regelmatig last van
hebben. Hij verwart links en rechts of kan de afstand tot een bepaald voorwerp niet
goed schatten. Soms kan hij de krant niet lezen, omdat hij steeds de plaats kwijt
raakt waar hij is gebleven.
• Attendeer hem op duidelijke herkenningspunten.
• Gebruik mondelinge aanwijzingen als hij uw gebaren niet begrijpt.
Neglect
Het kan voorkomen dat na een beroerte de patiënt minder attent is op één kant van
het lichaam of deze zelfs verwaarloost. Dit wordt neglect genoemd.
Bij patiënten met een beschadiging aan de linkerkant van de hersenen, kan dit
neglect optreden aan de rechterkant van het lichaam. Bij patiënten met een
beschadiging aan de rechterkant van de hersenen kan dit neglect juist aan de
linkerkant optreden.
Neglect betekent dat een patiënt alle signalen die aan de verwaarloosde kant
binnenkomen, niet goed herkent, of er niet op reageert. Dit geldt zowel voor
geluiden, voor letters of zinnen tijdens het lezen, als voor voorwerpen.
15/24
Soms lezen ze bijvoorbeeld alleen het rechter - of linkerdeel van een woord of een
zin. Een patiënt met een beschadiging in de rechter hersenhelft leest het woord
“tafel” bijvoorbeeld als “fel”. Hij tekent alleen de rechterkant van een kruis of een
poppetje.
Hij negeert u, wanneer u vanaf de verlamde kant tegen hem praat. Als u daarna
omloopt naar de andere kant of recht voor hem gaat staan, ervaart hij het alsof u
net gekomen bent. Tijdens het eten, eet de patiënt bijvoorbeeld alleen de ene helft
van zijn bord leeg.
De ogen en oren zelf zijn niet beschadigd, maar de linkerkant bestaat in zijn
beleving niet. Harder praten heeft dan ook geen zin.
• Wijs de patiënt steeds op allerlei dingen die aan de kant staan die hij
verwaarloost, want door het draaien van zijn hoofd ziet en hoort hij de dingen
aan die kant wel.
Lichamelijke gevolgen
De meeste zichtbare zijn de lichamelijke gevolgen. Vooral de (halfzijdige)
verlamming. Aan één zijde zal de patiënt zijn arm/been niet meer kunnen bewegen
en zal in een rolstoel terecht komen. Of zijn arm/been kan de patiënt nog wel
gebruiken, alleen de kracht, coördinatie en de fijne motoriek (knoopjes dichtdoen)
gaat moeizamer.
Seksualiteit en intimiteit
Seksualiteit is een onderwerp waar de meeste mensen niet makkelijk over praten.
Niet met hun partner, niet met hun beste vriend(in ), en meestal ook niet met hun huisarts of
hulpverlener.
Seksuele gevoelens verdwijnen niet als u een chronische ziekte heeft.
Wel kan een ziekte flinke invloed hebben op uw seksuele leven.
Hoe u daarmee omgaat, hangt voor een deel af, van het moment dat u ziek werd.
Welke klachten u kunt ondervinden wordt hieronder aangegeven.
Mannen
Na een beroerte kan bij de man de zin in vrijen verminderen of juist ontremd
hierin zijn.
• Door een beroerte verliest de man vaak macht en controle. (barst in zijn
mannelijke trots).
• Na een beroerte krijgt een deel van de mannen last van te vlug klaarkomen.
• Na een beroerte krijgt een deel van de mannen een erectieprobleem.
• Een deel van de mannen krijgt tijdens het vrijen last van faalangst, waardoor ze
een beginnende erectie weer verliezen.
• Bij een (dreigend) erectieprobleem stoppen mannen vaak met voorspel omdat
"ze het niet meer kunnen afmaken".
•
Vrouwen
Na een beroerte daalt het verlangen van een vrouw naar seksueel contact
sterk.
• Door een beroerte verliest de vrouw vaak vrouwelijke aantrekkelijkheid. Dit
zorgt voor een flinke barst in haar vrouwelijk zelfvertrouwen.
•
16/24
Uit onderzoek blijkt dat helft van de patiënten seksualiteitsproblemen ervaart
als gevolg van hun ziekte of handicap. De problemen lopen uiteen van minder zin
in seks hebben tot erectieproblemen of geen goede seksuele partner vinden.
Bespreekbaar maken
Heeft u vragen over seksualiteit dan kunt u deze stellen aan de verpleegkundige
en in de thuissituatie aan de verpleegkundig specialist neurologie of CVAaandachtsvelder of aan uw huisarts.
Wat kan de rest van de omgeving doen?
Familie of bezoek kan een bijdrage leveren aan het herstel van uw naaste.
• Houdt er rekening mee, dat als u op bezoek komt, dat de patiënt geneigd is
alleen naar degene te luisteren die aan de voor hem goede (niet aangedane)
zijde zit. Benader de patiënt ondanks dat zoveel mogelijk aan de aangedane
zijde.
• Vraag gerust advies aan de verpleegkundige of andere zorgverleners.
• Spreek op een natuurlijke manier met de patiënt. Hij herkent stemfluctuaties –
een kwade en gefrustreerde toon – maar ook goedkeuring. Bevestiging geven
is belangrijk.
• Laat een patiënt zien wat u van hem verlangt als hij het niet begrijpt.
Steun voor de familie en naasten
Steun van de omgeving is erg belangrijk na een beroerte. Er is veel veranderd voor
de patiënt, maar ook voor u als naaste. U moet als het ware uw leven opnieuw
vorm geven. Hulp of steun van mensen daarbij kan heel waardevol zijn. Denk
hierbij aan de verpleegkundig specialist. Vaak zegt een partner van een patiënt:
“Het is mijn man/vrouw niet meer, maar heel iemand anders. Wanneer mensen
hulp aanbieden (huishouden, boodschappen doen, vervoer), sla die dan niet direct
af.
Als het u teveel wordt, kan het prettig zijn uw hart te luchten bij een goede vriend of
vriendin. Daarnaast zijn er de huisarts, de psycholoog, de thuiszorg of het
maatschappelijk werk die u kunnen helpen. En praat met lotgenoten. U vindt er
herkenning en erkenning van uw situatie. De Nederlandse CVA-vereniging ”Samen
Verder” en de Afasievereniging Nederland ondersteunen en geven informatie.
Steunpunt Mantelzorg
Als familie of naaste van iemand die getroffen is door een beroerte, krijgt u te
maken met de zorg voor diegene. Daarmee bent u mantelzorger. Het is goed om u
dat te realiseren, want u kunt namelijk gebruik maken van de ondersteuning die
geboden wordt door het Steunpunt Mantelzorg van de VIT Oost-Gelderland. Dit
kan bijvoorbeeld bestaan uit het bieden van een luisterend oor, de inzet van een
vrijwilliger die uw zorg af en toe kan overnemen, het bieden van lotgenotencontact
in de mantelzorgsalon, hulp bij het invullen van formulieren etc. De mantelzorgconsulent van het Steunpunt Mantelzorg kan u hierover informatie geven.
Wilt u meer weten belt u dan met de VIT Oost-Gelderland,
tel. 0573 43 84 00 of kijk op www.vitoostgelderland.nl.
Wilt u de mantelzorgconsulent in de regio Winterswijk spreken, vraagt u dan naar
Marjan Roerdinkveldboom.
17/24
Deel 4 Ontslag uit het ziekenhuis
Naar gelang uw conditie en toestand, wordt met u en uw naasten besproken hoe u
het best verder kunt gaan. Het is goed om tijdens opname al voorbereidingen te
treffen voor ontslag.
Voorbereiding op ontslag
De afdelingsverpleegkundige overlegt samen met u of uw naaste of u na ontslag
nog verdere verzorging en hulp nodig heeft. Zij kan voor u een afspraak maken
met hulpverleners die u hierbij verder kunnen begeleiden, zoals de verpleegkundig
specialist neurologie en de maatschappelijk werker
Verpleegkundig specialist neurologie
De verpleegkundig specialist neurologie is zowel tijdens de opname als na ontslag
uit het ziekenhuis een aanspreekpunt voor CVA-patiënten en hun naasten. De
begeleiding bestaat uit een gesprek op de afdeling neurologie op dag vier na de
opname. Tijdens dit gesprek krijgt u zoveel mogelijk informatie over het
doorgemaakte CVA, de verschijnselen, de gevolgen en de verwachtingen over de
periode na de opname. Na ontslag zorgt zij ervoor dat de CVA-aandachtsvelder
van de thuiszorg contact zoekt met u en uw naasten voor een huisbezoek. De
verpleegkundig specialist zal u zelf in ieder geval 3 maanden na opname en bij
voorkeur ook nog na 6 maanden en 12 maanden op de polikliniek zien. Wanneer u
vanuit het ziekenhuis wordt opgenomen in een verpleeghuis, verzorgingshuis of
revalidatiecentrum, dan komt de CVA aandachtsvelder na ontslag uit de instelling
bij u op bezoek. Daarnaast is zij de centrale spil voor alle bij de CVA-patiënt
betrokken disciplines in de regio.
Het CVA nazorgtraject
U en uw naasten worden 4-6 weken na ontslag uit het ziekenhuis op de poli
Neurologie bij de verpleegkundig specialist neurologie verwacht voor een
controleafspraak en nazorggesprek. Zo nodig ontvangt zij u daar vaker in het
eerste jaar na het doormaken van de beroerte. Zij brengt van de controleafspraken
verslag uit aan de huisarts of andere specialisten of disciplines die bij uw
begeleiding betrokken zijn. Elke CVA-getroffene kan ongeveer een half jaar na de
opname ook nog een keer door een gespecialiseerde CVA-aandachtsvelder van
Sensire thuis bezocht worden voor een gesprek over uw eigen situatie. Mocht uit
dit inventariserende huisbezoek problematiek naar voren komen die (hernieuwd)
aandacht behoeft, dan kan de patiënt en diens naaste weer op korte termijn terecht
op het spreekuur van de verpleegkundig specialist neurologie.
De verpleegkundig specialist neurologie houdt ook dagelijks een telefonisch
spreekuur en is op werkdagen via de mail bereikbaar.
Renata Gierkink
Verpleegkundig specialist neurologie
Streekziekenhuis Koningin Beatrix Winterswijk
Tel. 06-51 37 45 10 of via de polikliniek Neurologie 0543 54 45 20
E-mail: [email protected]
Maatschappelijk werker
De maatschappelijk werker kan u en uw naasten ondersteunen bij het omgaan met
de gevolgen van de beroerte/CVA. U kunt ook bij haar/hem terecht voor advies
over huisvesting, financiën, dagbesteding, werk, of hulpverlenende instanties die u
thuis kunt inschakelen. Geef bij de verpleegkundige aan wanneer u hier behoefte
aan heeft.
18/24
CIZ
Het Centraal Indicatie Orgaan voor de Zorg (CIZ) regelt aanvragen voor
verzorging, verpleging en aangepast wonen. Natuurlijk kan de nodige zorg thuis
worden geboden worden, maar het kan ook zijn dat opname in een instelling
noodzakelijk is.
Ook is het mogelijk dat u geld krijgt toegewezen om de zorg zelf te organiseren,
een persoonsgebonden budget (PGB). Of dat u vervoer, een rolstoel of
woningaanpassingen nodig heeft. Het CIZ bekijkt hoeveel en welke hulp u nodig
heeft en beantwoordt vragen daarover. De medewerker van CIZ maakt een
persoonlijke afspraak of regelt de aanvraag telefonisch.
Na ontslag uit het ziekenhuis
Na ontslag zijn er diverse mogelijkheden waar u gebruik van kunt maken. In
overleg met u wordt gekeken wat het best bij u past.
De mogelijkheden zijn:
• naar huis
• naar het revalidatiecentrum
• naar een revalidatieafdeling van een verpleeghuis
• revalidatie via de dagbehandeling van het ziekenhuis (RDB)
• tijdelijke opvang in een verzorgingshuis/zorgcentrum (TOP-plaats).
Naar huis
In de thuissituatie wordt de behandeling door uw eigen huisarts voortgezet en krijgt
u begeleiding van de verpleegkundig specialist neurologie.
Aanvullend kunt u huishoudelijke verzorging, verpleging, fysiotherapie, logopedie
en ergotherapie krijgen.
De wijkverpleegkundige van de thuiszorg coördineert de zorg bij u thuis samen met
de CVA-verpleegkundige.
U kunt ook hulp krijgen voor het omgaan met de ‘onzichtbare’ psychische gevolgen
van de beroerte Aarzelt u niet hulp te zoeken daarvoor. Meldt u dit dan bij de CVAverpleegkundige.
Het revalidatiecentrum
Het doel van de revalidatie is u te helpen uw dagelijkse leven weer zo goed
mogelijk op te pakken, eventueel met behulp van aanpassingen. U bent dan aan
het oefenen voor thuis.
In het revalidatiecentrum kunt u poliklinisch of klinisch revalideren.
• Klinische revalidatie: betekent dat u in het revalidatiecentrum verblijft voor een
aantal maanden.
• Revalidatie dagbehandeling (RDB): betekent dat u poliklinisch wordt behandeld
op de revalidatiepoli van het ziekenhuis. Dit betekent dat u gedurende een of
meerdere dagdelen per week naar het ziekenhuis komt voor behandeling.
Verpleeghuis
Als terugkeer naar huis of een verzorgingshuis niet meer mogelijk is en er
intensieve zorg nodig blijft, wordt met u overlegd over blijvende opname in een
verpleeghuis.
De behandeling in de revalidatieafdeling van het verpleeghuis heeft (net als bij het
revalidatiecentrum) als doel om te revalideren om zo zelfstandig mogelijk te
kunnen functioneren. Het belangrijkste verschil met het revalidatiecentrum is dat
het tempo van de revalidatie lager ligt en de behandeling minder intensief is.
19/24
Verzorgingshuis/zorgcentrum
In sommige gevallen is een tijdelijk verblijf in een verzorgingshuis of zorgcentrum
een goede oplossing Dit wordt een TOP-plaats genoemd.
Autorijden
Met ingang van 21 juli 2010 is de regeling wat betreft autorijden na een beroerte of
een TIA gewijzigd. Dit naar aanleiding van het advies van de Gezondheidsraad op
29 april 2010.
Globaal gezien geldt voor beroertes:
• Rijbewijzen van groep 1 (privégebruik personenauto): De termijn waarbinnen
men na een beroerte ongeschikt is, is twee weken, mits er geen beïnvloedende
cognitieve of lichamelijke functiestoornissen zijn. De CBR-procedure kan dan
gestart worden. Indien er wel beïnvloedende cognitieve of lichamelijke
functiestoornissen zijn, is er een ongeschiktheid voor 3 maanden. De
aanvraagprocedure kan dan pas vanaf dit moment gestart worden. Een rijtest
van het CBR zelf is dan onderdeel van deze procedure.
• Rijbewijzen van groep 2 (beroepsvervoer):De termijn gedurende welke men na
een beroerte ongeschikt is voor rijbewijzen van groep 2 is vier werken, indien er
geen functiestoornissen zijn die rijgeschiktheid beïnvloeden. De maximale
geschiktheidtermijn is drie jaar, omdat uit onderzoek blijkt dat de groep van
personen die een TIA of beroerte hebben gehad een hoger risico heeft voor
andere vaatproblemen. Zijn er wel beïnvloedende functiestoornissen, dan kan
men niet geschikt worden verklaard voor groep 2. na de genoemde termijnen
blijft voor beide categorieën een positief rapport door een onafhankelijke
specialist vereist.
De procedure
Om weer in aanmerking te komen voor een rijbewijs adviseren wij u om een
aanvraagformulier “Eigen verklaring” op te sturen naar het CBR. De Eigen
verklaring is verkrijgbaar bij uw gemeente en bij de CBR-theoriecentra (tussen 9.00
en 15.30 uur, bel 0900 0210 voor de actuele openingsdagen per centrum).
Voor de rijbewijzen van de categorie A, B en BE geldt dat u de vragen van de
Eigen verklaring zelf invult. De achterkant van de Eigen verklaring laat u invullen
door een (huis)arts van eigen keuze. Bent u ouder dan 70 jaar dan moet u ook een
Geneeskundig verslag laten invullen door de arts.
Vervolgens stuurt u de gegevens op naar het CBR in bijgeleverde retourenvelop. U
ontvangt daarop binnen acht weken van het CBR nader bericht. Wij wijzen u erop
dat er volgens de nieuwe regels na een TIA of beroerte altijd een extra keuring
door een neuroloog verplicht is. Bij gebleken geschiktheid zal het CBR een
Verklaring van geschiktheid registreren, waarmee u een rijbewijs kunt aanvragen.
Voor de rijbewijzen van de categorie C, CE, D en DE geldt dat u de vragen van de
Eigen verklaring zelf invult. Het Geneeskundig verslag laat u vervolgens invullen
door een arts van een gecertificeerde arbodienst of door een geregistreerde
bedrijfsarts.
20/24
Deel 5 Wat kunt u zelf doen om een nieuwe beroerte te voorkomen?
Een beroerte kan ontstaan door verschillende risicofactoren, deze zijn onder te
verdelen in factoren die u wel of niet zelf kunt beïnvloeden.
Niet beïnvloedbare risicofactoren zijn onder andere:
• Leeftijd en geslacht
Het risico op hart- en vaatziekten neemt toe met de leeftijd en is voor mannen
groter dan voor vrouwen.
• Erfelijkheid en familiaire voorgeschiedenis.
Herseninfarcten zelf zijn zelden erfelijk. Erfelijke aanleg kan de kans op een
beroerte wel verhogen. Iemand kan door erfelijke aanleg een hoge bloeddruk
hebben, veel LDL- cholesterol, homocysteine in zijn bloed of diabetes krijgen.
Hersenbloedingen daar in tegen zijn soms wel erfelijk. Zwakke plekken in de
bloedwand kunnen namelijk erfelijk zijn. In sommige families komt een
plaatselijke verwijding van een bloedvat veel voor (aneurysma).
• Homocysteine.
Homocysteine is een stofje dat ontstaat bij de afbraak van eiwitten. Sommige
mensen hebben een erfelijke aandoening, waardoor zij een verhoogde
homocysteine hebben in het bloed. En dit zorgt weer voor een verhoogd risico.
Er zijn echter ook een aantal factoren waar u zelf eventueel in samenspraak met
uw behandelend arts, verpleegkundig specialist of huisarts wat aan kunt doen.
De beïnvloedbare risicofactoren
• Bloeddruk
Een verhoogde bloeddruk of hypertensie is de belangrijkste risicofactor voor
het krijgen van en hersenbloeding. De wanden van de bloedvaten staan
constant onder hoge druk. Hierdoor rekken zwakke plekken eerder uit en
scheuren open. Hoge bloeddruk bevordert slagaderverkalking en is ook een
risicofactor voor het krijgen van een herseninfarct.
• Roken.
Roken beschadigt de wanden van de bloedvaten en versnelt daardoor het
proces van slagaderverkalking en het verhoogt het cholesterolgehalte in het
bloed. Roken vernauwd de bloedvaten en verhoogt de bloeddruk. Ook heeft
roken tot gevolg dat bloedplaatjes sneller samenklonteren. Het effect op de
bloedplaatjes is binnen één dag na het stoppen verdwenen. Ook is er binnen
enkele maanden herstel te zien in de bloedwand, verlaging van het cholesterol
en daling van de bloeddruk. Alleen de opgelopen slagaderverkalking blijft
bestaan.
• Cholesterol.
Cholesterol is een vetachtige stof die in verschillende soorten vetbolletjes
vervoerd wordt in het bloed. Afhankelijk van de samenstelling van de
vetbolletjes onderscheiden we ‘goede’ en ‘slechte’ cholesterol.
Het ‘goede’cholesterol (High Density Lipoproteins, HDL) gaat naar de lever, het
slechte cholesterol (Low Density Lipoproteins, LDL) dringt door in de
bloedvatwand en veroorzaakt slagaderverkalking (atherosclerose)
• Lichaamsbeweging
Lichaamsbeweging verhoogt de hoeveelheid goed cholesterol in het bloed. Vet
eten, vooral in de vorm van verzadigde vetzuren of dierlijk vet (de harde
boter/vetten), verhoogd de hoeveelheid slecht cholesterol. Lichaamsbeweging
verlaagt de bloeddruk, verlaagt het gehalte aan slecht cholesterol (LDL) in het
bloed en heeft een gunstige invloed op het lichaamsgewicht.
21/24
•
•
•
•
Het is dus niet verwonderlijk dat een gebrek aan lichaamsbeweging de kans op
hart- en vaatziekten vergroot. Drie keer tien minuten of twee keer een kwartier
is per dag voldoende. Kortere periodes heeft geen zin.
Alcohol.
Bij een dagelijkse dosis van twee glazen alcohol stijgt het risico op hart- en
vaatlijden.
Overgewicht.
Mensen met ernstig overgewicht lopen een verhoogde kans op chronische
ziekte. Ook vergroot het overgewicht de sterftekans. De genoemde
risicofactoren gaan vaak samen met overgewicht bv. hoge bloeddruk.
Diabetes mellitus.
Het bloed vervoert suiker in de vorm van glucose in het bloed. Een patiënt met
diabetes mellitus (suikerziekte) kan de hoeveelheid glucose in zijn bloed niet
regelen.
Hart- en vaatlijden.
Bij hartritme stoornissen of afwijkingen aan de hartkleppen kan zich een stolsel
in het hart vormen. Een embolie (een afgebroken stukje stolsel) uit het hart kan
vast lopen in de bloedvaten en daar een TIA of herseninfarct veroorzaken. Bij
één op de vijf mensen die een beroerte krijgt, is de oorzaak een embolie uit het
hart.
Adviezen
Om uw risico op hart- en vaatziekten te verlagen is het belangrijk gezond te leven.
Dat kan betekenen dat u bepaalde leefgewoontes moet veranderen.
Als u rookt is het heel belangrijk dat u hiermee stopt, omdat uw risico op hart- en
vaatziekten hierdoor sterk vermindert. Wanneer u stopt met roken, daalt uw risico
op hart- en vaatziekten zo sterk, dat medicijnen voor het verlagen van uw
bloeddruk of cholesterol soms niet meer nodig zijn.
Probeer gezond en gevarieerd te eten. Drink niet meer dan twee glazen alcohol
per dag. En zorg dat u tenminste vijf dagen per week een halfuur per dag actief
beweegt. Gezonde voeding en actief bewegen helpen ook om overgewicht tegen
te gaan.
Als u samen met neuroloog, verpleegkundig specialist of huisarts uw risicoprofiel
bekijkt, ziet u vanzelf welke adviezen voor u het belangrijkst zijn om uw risico op
een nieuwe beroerte of hart- en vaatziekten te verlagen.
Medicijnen
Als uw risico op hart- en vaatziekten verhoogd is, bekijkt uw medisch specialist in
de praktijk of u baat heeft bij medicijnen om uw bloeddruk of cholesterolgehalte te
verlagen.
Hoe hoger uw geschatte risico op hart- en vaatziekten, en hoe hoger uw bloeddruk
of cholesterolgehalte, des te groter is de kans dat u baat heeft bij deze medicijnen
om uw risico te verlagen.
Hoe verder?
Er zal altijd in samenspraak met u worden besproken welke maatregelen mogelijk
zijn om uw risico op hart- en vaatziekten te verlagen. Daarna wordt er samen met u
een plan voor de verdere aanpak van uw risicofactoren gemaakt. U hoort bij uw
ontslag uit het ziekenhuis wanneer u hiervoor weer op de polikliniek verwacht
wordt.
22/24
Belangrijke telefoonnummers en adressen
•
Nederlandse Hartstichting
Postbus 300
2501 CH Den Haag
Informatielijn: 0800 300.0.300 (gratis)
www.hartstichting.nl
•
Nederlandse CVA-vereniging Samen Verder
Postbus 132
3720 AC Bilthoven
Tel: 030 659 4650
Fax: 030 656 36 77
E-mail: info.samenverder@shhv
www.cva-samenverder.nl
•
Hersenstichting Nederland
Korte Houtstraat 10
2511 CD Den Haag
Tel: 070 360 4816
Fax: 070 360 9946
E-mail: [email protected]
www.hersenstichting.nl
•
Afasie Vereniging Nederland (AVN)
Bakenbergseweg 125
6814 ME Arnhem
Tel: 026 351 2512
Fax: 026 351 3613
E-mail: [email protected]
www.afasie.nl
•
Vereniging Cerebraal (Niet Aangeboren Hersenletsel)
Postbus 8579
3503 RN Utrecht
Tel: 030 296 44 69 Fax.: 030 - 293 42 97
E-mail: [email protected]
www.cerebraal.nl
•
MEE
Biedt ondersteuning voor mensen met een handicap, ziekte of chronische
aandoening
Tel: 0900 – 999 8888 (lokaal tarief).
www.mee.nl
Zorginstellingen
www.thuiszorg.nl: overzicht thuiszorg instellingen
www.revalidatie.nl: informatie over revalidatie en revalidatie-instellingen
www.kiesmetzorg.nl : informatie over verpleeghuiszorg en instellingen
23/24
Bij wie kan ik terecht met vragen?
Misschien heeft u na het lezen van deze brochure nog vragen. Tijdens het verblijf
in het ziekenhuis kunt u bij de verpleegkundige voor algemene vragen terecht.
Als u de afdeling binnenkomt, bevindt zich aan de rechter kant aan de muur een
whiteboard. Hier staan de kamernummers op met de verpleegkundige erachter die
over u partner/naasten gaat. De verpleegkundigen zullen meestal tijdens het
bezoekuur in de personeelskamer aanwezig zijn. Kom gerust binnen om vragen te
stellen.
Wilt u antwoord op medische vragen, dan kunt u het beste in overleg met de
verpleegkundige een afspraak maken met de behandelende neuroloog. Deze
afspraak kunt u via de poli Neurologie maken. Het gesprek zal dan op de afdeling
plaatsvinden.
Heeft u na ontslag vragen dan kunt u terecht bij de verpleegkundig specialist
neurologie of uw huisarts.
U kunt ook telefonisch advies vragen aan de verpleegkundig specialist.
Telefoonnummers:
• Afdeling C1
0543 54 45 25
• Poli Neurologie
0543 54 45 20
• Verpleegkundig specialist Renata Gierkink
06 513 745 10
Geheimhouding en recht op privacy
Alle medewerkers van ons ziekenhuis, dus ook artsen en verpleegkundigen,
hebben een geheimhoudingsplicht. Alleen als u toestemming geeft, mogen zij
gegevens aan derden verstrekken. Degenen die bij uw behandeling betrokken zijn,
mogen alleen onderling gegevens opvragen en uitwisselen als dat voor uw
behandeling nodig is.
Het recht op privacy houdt nog meer in. Alle (para)medische, verpleegkundige en
verzorgende handelingen moeten worden uitgevoerd zonder dat anderen dat
kunnen zien. Een vertrouwelijk gesprek met een zorgverlener dient in een aparte
ruimte gevoerd te worden. Wij doen ons best om deze afspraken na te komen.
Meer informatie staat in de folder ‘De rechten en plichten van de patiënt’,
verkrijgbaar op de afdeling.
Adresgegevens SKB
Streekziekenhuis Koningin Beatrix
Bezoekadres:
Beatrixpark 1
7101 BN Winterswijk
Postadres:
Postbus 9005
7100 GG Winterswijk
T 0543 54 44 44
F 0543 52 23 95
E-mail [email protected]
Website www.skbwinterswijk.nl
_________________________________
foldernummer: neu 080 versie: aug. 2011
24/24





