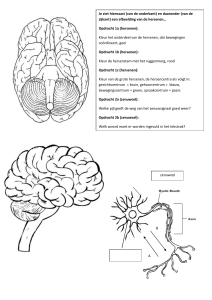
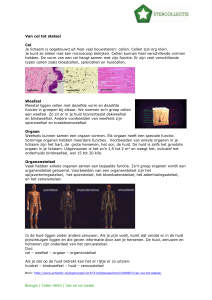
Uploaded by
eudaimonia
verpleegkunde het lichaam

14 Het lichaam Intro De anatomie is de leer van de bouw van het lichaam. In de anatomie leer je uit welke onderdelen het lichaam bestaat. Als je de processen van het lichaam beter wilt begrijpen, moet je weten welke functie de lichaamsdelen hebben. De leer van de lichaamsfuncties noemen we fysiologie. Daarnaast wordt in dit hoofdstuk de basisziekteleer behandeld en worden enkele veelvoorkomende ziektebeelden (pathologie) besproken. 14.1 Cellen Het lichaam is opgebouwd uit cellen. Hoewel cellen verschillende vormen en functies hebben, hebben alle cellen veel met elkaar gemeen. Elke cel is omgeven door een celwand en bevat celvloeistof (of cytoplasma). In het cytoplasma bevinden zich organellen en de kern van de cel. De celkern regelt alle processen van de cel, zoals: • de cel voorzien van energie • nieuwe eiwitten, enzymen en hormonen maken • de afvalstoffen die vrijkomen, verwerken • de celdeling De organellen voeren deze processen uit. 1 Celwand De celwand vormt de grens tussen de celvloeistof en de weefselvloeistof. Alle stoffen die een cel moet opnemen, worden door het bloed naar de weefselvloeistof gebracht. De celwand voorkomt dat de inhoud van de cel eruit vloeit, maar ook dat ongewenste stoffen zomaar de cel in kunnen. In grote lijnen heeft de celwand twee functies: • ervoor zorgen dat ongewenste stoffen de cel niet in kunnen; • ervoor zorgen dat het eigen afweersysteem de cel niet aanvalt. 2 Celkern In de celkern bevinden zich de chromosomen. Alle menselijke cellen bevatten 23 paar chromosomen. In chromosomen zitten al onze erfelijke eigenschappen. Ze bestaan uit lange opgerolde DNA-draden. DNA staat voor Desoxyribo Nucleïne Acide; dat is de chemische stof waaruit de chromosomen zijn opgebouwd. Elk stukje DNA bevat een erfelijke eigenschap, of beter gezegd het ‘recept’ voor die eigenschap. Zo’n stukje DNA heet een gen. Er is bijvoorbeeld een gen voor de aanmaak van insuline, of een gen om de kleurstof voor de ogen te maken. Op één chromosoom bevinden zich duizenden genen. Samen maken al die genen ieder mens uniek. Chromosomen Elke cel bevat 23 paar chromosomen. Van elk paar chromosomen hebben we één chromosoom geërfd van onze moeder en één van onze vader. Van 22 paren zijn de chromosomen aan elkaar gelijk. De geslachtschromosomen kunnen van elkaar verschillen: bij een man zijn dat een X- en een Y-chromosoom, bij een vrouw tweemaal een X-chromosoom. 3 Celdeling Cellen delen zich voortdurend. Dat is nodig voor de groei, maar ook om cellen die verloren zijn gegaan te vervangen. Als een cel zich heeft gedeeld, ontstaan er uit die ene cel twee nieuwe, identieke cellen. Voordat een cel zich deelt, verdubbelen de DNA-draden zich en rollen ze zich op. Ze zijn dan zichtbaar als chromosomen. Doordat het DNA zich verdubbeld heeft, krijgen na de celdeling beide nieuwe cellen weer precies dezelfde genen. Tijdens de celdeling zijn de chromosomen erg kwetsbaar. Als op dat moment een gevaarlijke stof op de cel inwerkt, bijvoorbeeld teer uit sigaretten of radioactieve straling, raken de chromosomen beschadigd. Zo kunnen kankercellen ontstaan. Sommige celsoorten delen zich vaak, bijvoorbeeld kliercellen, huidcellen, slijmvliescellen van de darmen en trilhaarepitheelcellen van de luchtwegen. Verwondingen van deze celsoorten genezen gemakkelijk. Andere celsoorten, zoals zenuwcellen en hartspiercellen, delen zich echter na de geboorte niet meer. Verwondingen van die cellen genezen daarom slecht of niet. Figuur 1 Het verloop van celdeling. 1 Cel in rust. Er zijn nog geen chromosomen zichtbaar. 2 Het DNA heeft zich verdubbeld en is opgerold, zodat de chromosomen zichtbaar zijn geworden. 3 De kernwand is opgelost. 4 De chromosomen liggen in het midden van de cel. 5 De chromosomen worden uit elkaar getrokken. 6 Er ontstaan twee nieuwe cellen. Bloed- en weefseltypering Bij bloedtransfusie en orgaandonatie ontvangt een mens bloed of weefsels van een ander mens. Dan is het belangrijk dat die binnenkomende producten eigenschappen hebben die overeenkomen met het eigen bloed of weefsel van de ontvanger. Met de eiwitten op de rode bloedcellen bepaal je welke bloedgroep iemand heeft. Dat is belangrijke informatie bij bloedtransfusies. Als iemand een bloedtransfusie krijgt met bloed van een niet-passende bloedgroep, treedt een transfusiereactie op. De ontvanger van het verkeerde bloed krijgt dan hoge koorts en wordt erg ziek. De eiwitten voor de weefseltypering zijn belangrijk bij orgaantransplantaties. Hoe beter het weefsel van de donor overeenkomt met het weefsel van de ontvanger, des te kleiner de kans op afstotingsreacties is. 14.2 Weefsels Een weefsel is een groep cellen met dezelfde bouw en functie. We onderscheiden vijf soorten weefsel: dekweefsel of epitheel, steunweefsel, spierweefsel, zenuwweefsel, transportweefsel. 1 Dekweefsel of epitheel Dekweefsel of epitheel bekleedt de binnen- en buitenkant van organen en het vormt klieren. Dit weefsel bestaat uit epitheelcellen. Dekweefsel bevindt zich aan de oppervlakte van het lichaam: de huid. Maar ook alle holle organen, zoals het hart, de bloedvaten en de darmen, zijn bekleed met dekweefsel. Als er slijmproducerende cellen tussen de gewone dekcellen van het weefsel zitten, spreek je van slijmvlies. 2 Steunweefsel Steunweefsel zorgt voor stevigheid. Dit soort weefsel bestaat altijd uit betrekkelijk weinig cellen, maar tussen de cellen bevinden zich stoffen die voor stevigheid en steun zorgen. Tot de steunweefsels behoren bindweefsel, botweefsel en kraakbeenweefsel. In bindweefsel zit tussen de cellen een geleiachtige stof, waarin vooral veel vezels liggen. Collagene vezels zijn heel sterke, niet-rekbare vezels. Dit soort vezels vind je vooral in pezen en gewrichtsbanden. Minder sterk, maar juist wel goed rekbaar, zijn de elastische vezels. Deze zitten bijvoorbeeld in de huid en in de wanden van de slagaders. Botweefsel bestaat uit botcellen die een tussenstof maken waarin kalkzouten worden opgeslagen. Hierdoor zijn botten zo hard. In kraakbeenweefsel maken de kraakbeencellen een veerkrachtige, bijna doorzichtige tussenstof. 3 Spierweefsel Spierweefsel verzorgt bewegingen van het lichaam. Dit weefsel bestaat uit cellen waarin microscopisch dunne vezeltjes liggen, die zich samen kunnen trekken. We onderscheiden drie soorten spierweefsel. Ten eerste het dwarsgestreepte spierweefsel, de willekeurige spieren of ook wel skeletspieren genoemd. Dit spierweefsel is vermoeibaar. Ten tweede het gladde spierweefsel, de onwillekeurige spieren die in de inwendige organen te vinden zijn, bijvoorbeeld in de darmen en de luchtwegen. Deze spiercellen zijn onvermoeibaar. Ten derde het hartspierweefsel, dit is dwarsgestreept en onwillekeurig en komt alleen in het hart voor. Dit spierweefsel is gelukkig ook onvermoeibaar. 4 Zenuwweefsel Zenuwweefsel zorgt voor geleiding van prikkels: van de hersenen naar de organen en van de organen naar de hersenen. Zenuwweefsel bestaat uit zenuwcellen. Zenuwcellen hebben meestal veel korte uitlopers, waarmee ze prikkels van andere zenuwcellen opvangen, en één lange uitloper, de neuriet, waarmee ze de prikkel naar andere cellen doorgeven. Neurieten kunnen heel lang worden, tot wel een meter lang. Zenuwweefsel bevindt zich in de hersenen, het ruggenmerg en in de zenuwknopen. De lange uitlopers van de zenuwcellen vormen de zenuwen die naar alle organen van ons lichaam lopen en die prikkels opvangen en geleiden. 5 Transportweefsel Transportweefsel is het bloed. Het bloed transporteert stoffen door het hele lichaam en zorgt voor de afweer tegen allerlei schadelijke stoffen die ons lichaam binnendringen. Bloed bestaat uit veel vloeistof met daarin alle opgeloste stoffen die vervoerd moeten worden, en de bloedcellen: • rode bloedcellen; • witte bloedcellen; • bloedplaatjes. Het bloed wordt naar de weefsels getransporteerd via de bloedvaten. De slagaders transporteren het bloed naar de weefsels, zodat de noodzakelijke stoffen voor de weefsels daar aankomen. De aders halen stoffen uit de weefsels op en brengen deze naar de circulatie. Om het transport op gang te houden is het hart nodig, dat een pompfunctie heeft. 14.3 Stelsels van organen Een orgaan bestaat uit verschillende weefsels en heeft een bepaalde functie. Voorbeelden van organen zijn het hart, de hersenen, de longen, de lever, de darmen. Elk orgaan bevat bloedvaten, zenuwen en bindweefsel. Orgaanstelsels zijn opgebouwd uit verschillende organen, die samen een bepaalde functie hebben in het lichaam. Sommige stelsels werken autonoom (vegetatief). Dat betekent dat ze buiten de wil om werken en ook functioneren als iemand in coma is. Deze stelsels zijn het circulatiestelsel, het ademhalingsstelsel, het spijsverteringsstelsel en het uitscheidingsstelsel. Om de werking van de stelsels goed op elkaar af te stemmen hebben we twee reguleringsstelsels, namelijk het zenuwstelsel en het hormoonstelsel. Het motorische stelsel en de zintuigen zorgen voor contact met de buitenwereld. Het voort- plantingsstelsel is nodig om het menselijk ras in stand te houden. In het schema hierna vind je alle stelsels, hun onderdelen en hun functie. Orgaanstelsels en hun functie Stelsel Onderdelen van het stelsel Circulatiestelsel Hart, bloedvaten, bloed, lymfebanen, lymfeklieren. Ademhalingsstelsel Neus, keelholte, strottenhoofd, luchtwegen, longen, longvliezen. Spijsverteringsstelsel Mond, keelholte, slokdarm, maag, darmen, lever, alvleesklier. Nieren, urinewegen, blaas, darmen, longen. Hormoonklieren, hormonen. Uitscheidingsstelsel Hormoonstelsel Zenuwstelsel Zintuigen Bewegingsapparaat of motorisch stelsel Voortplantingsstelsel Hersenen, ruggenmerg, perifere zenuwen. Gehoor, gezicht, reuk, smaak, evenwicht, tastzin. Botten, spieren, gewrichten. Uitwendige en inwendige geslachtsorganen. 14.4 Het circulatiestelsel Functie Transport; het hart is de pomp, de bloedvaten zijn de transportwegen en het bloed is het vervoermiddel. Het lymfestelsel zorgt mede voor de afweerfunctie. Gaswisseling; zuurstof uit de lucht wordt opgenomen in het bloed en koolzuur uit het bloed wordt afgegeven aan de lucht. Voedsel verteren. Afvalstoffen verwijderen uit het lichaam. Allerlei processen in het lichaam regelen. Allerlei lichaamsprocessen, het denken en de creativiteit regelen. Contact onderhouden met de wereld om ons heen. Mobiliteit. Het menselijk ras in stand houden. Het circulatiestelsel bestaat uit het hart, de bloedvaten, het bloed en het lymfesysteem. Het circulatiestelsel vervoert het bloed, met daarin alle stoffen die de lichaamscellen nodig hebben, en het vervoert de afvalstoffen. Via de bloedstroom door de longen komt er zuurstof in het bloed en wordt koolzuur uit het bloed verwijderd. Via de bloedstroom naar de darmen worden voedingsstoffen in het bloed opgenomen, en via de bloedstroom naar de nieren worden afvalstoffen uit het bloed verwijderd. De bloedstroom vervoert ook de hormonen. 1 Transport Het circulatiestelsel zorgt ervoor dat stoffen worden vervoerd door het lichaam. Dit vervoer vindt plaats door het bloed. Het bloed stroomt door de bloedvaten, dat zijn de transportwegen. Vanaf het hart wordt het bloed in de grote lichaamsslagader gepompt. De grote slagader vertakt zich in steeds kleinere slagaderen, die ten slotte eindigen in haarvaatjes, de capillairen. De wand van de haarvaatjes is doorlaatbaar en daar kunnen de stoffen het bloed verlaten en bij de cellen terechtkomen. De stoffen die uit de weefsels afgevoerd moeten worden, zoals de afvalstoffen van de cellen, worden via de haarvaatjes in het bloed opgenomen en via de kleine aders naar de grote aders vervoerd. Op deze manier haalt het bloed bijvoorbeeld zuurstof op in de longen en vervoert dit naar alle lichaamscellen. In de darmen haalt het bloed voedingsstoffen op en vervoert deze door het hele lichaam. De afvalstoffen worden door het bloed vervoerd naar de nieren, die de afvalstoffen eruit filteren, zodat deze met de urine kunnen worden uitgescheiden. Het hart zorgt ervoor dat het bloed blijft stromen. Per minuut pompt het hart meer dan vier liter bloed rond. Lymfestelsel Het lymfestelsel is een onderdeel van het circulatiestelsel. Ook het lymfestelsel helpt stoffen vervoeren door het lichaam. Tot dit stelsel horen behalve de lymfebanen en de lymfeklieren ook de milt, de amandelen in de keel en de thymus. De milt kun je zien als een grote lymfeklier. De thymus of zwezerik is een orgaan in de hals dat bestaat uit lymfeklierweefsel. De thymus leert de lymfocyten welke stoffen tot het eigen lichaam behoren en welke stoffen lichaamsvreemd zijn. In de kinderjaren is de thymus erg actief, maar met het opgroeien wordt dit orgaan steeds kleiner. In de loop van de lymfevaten liggen veel lymfeknopen (ook wel lymfeklieren genoemd), met daarin veel lymfocyten. Bij infecties worden in de lymfeknopen veel nieuwe lymfocyten aangemaakt om de indringers onschadelijk te maken. De lymfeklieren zetten dan op; dat heet een lymfeklierzwelling. De lymfocyten werken niet alleen tegen micro-organismen, maar ook tegen ‘verkeerde’ cellen, vooral tegen kankercellen. De lymfevaten vervoeren de lymfe naar een grote lymfebuis (de borstbuis), die uitmondt in de grote lichaamsader. Zo voeren ze het overtollige weefselvocht af naar de aderen. 2 Hart Het hart is de centrale pomp van de kleine en grote bloedsomloop en een vitaal orgaan in ons lichaam. Het hart houdt de bloedstroom op gang en is opgebouwd uit vier delen: twee boezems en twee kamers. Via de boezems stroomt het bloed het hart binnen en de kamers pompen het bloed met kracht weer uit het hart. De boezems hebben een veel dunnere spierwand dan de kamers. Tussen de kamers en de boezems bevinden zich hartkleppen: de AV-kleppen (A staat voor Atrium = boezem; V staat voor Ventrikel = kamer). De linker AV-klep heet de mitralisklep en de rechter AV-klep is de tricuspidalisklep. De AV-kleppen zorgen ervoor dat het bloed alleen maar vanuit de boezem naar de kamer stroomt, en niet omgekeerd. Er zitten ook kleppen tussen de kamers en de grote slagaderen: tussen de linkerkamer en de aorta (de grote lichaamsslagader) zitten de aortakleppen en tussen de rechterkamer en de longslagader zitten de pulmonaliskleppen. De hartwand is aan de binnenkant bekleed met een dun, glad laagje epitheel, het endocard. De rest van de hartwand bestaat uit spierweefsel, het myocard. Om het hart heen zit het hartzakje of pericard. Het hartzakje beschermt het hart tijdens het kloppen tegen het schuren langs het ernaast gelegen longweefsel. De hartspier wordt van bloed voorzien door de kransslagaderen. Dit zijn de eerste aftakkingen van de aorta. Als de kransslagaderen vernauwd zijn, krijgt de hartspier niet voldoende bloed en ontstaat pijn op de borst. Als een van de kransslagaderen verstopt raakt, ontstaat een hartinfarct. 3 Grote en kleine bloedsomloop Het hart pompt het bloed rond door het lichaam. De slagaders (arteriën) voeren het bloed van het hart af, de aders (venen) voeren het terug naar het hart. Tussen de slagaders en aders zitten de haarvaten (capillairen). Hier worden stoffen uitgewisseld tussen het bloed en de cellen. We onderscheiden de grote en de kleine bloedsomloop. Het hart is de centrale pomp tussen de grote en de kleine bloedsomloop. De grote bloedsomloop of grote circulatie voorziet alle lichaamscellen van voeding en zuurstof. De grote bloedsomloop begint in de linkerhartkamer. Deze pompt het bloed in de aorta en via de slagaderen wordt het bloed verdeeld over het hele lichaam. In de haarvaten worden de zuurstof en de voedingsstoffen uit het bloed gehaald en worden het koolzuur en de afvalstoffen aan het bloed afgegeven. Vanuit de haarvaten wordt het bloed verzameld in de grote aderen, de onderste en de bovenste holle ader. Deze brengen het bloed terug naar het hart, en wel naar de rechterboezem. Vanuit de rechterboezem stroomt het bloed naar de rechterhartkamer. De kleine bloedsomloop zorgt ervoor dat in de longen zuurstof in het bloed wordt opgenomen en koolzuur uit het bloed wordt verwijderd. De kleine circulatie of kleine bloedsomloop begint in de rechterhartkamer, vanwaar het via de longslagader naar de longen wordt gepompt. In het longweefsel wordt het koolzuur uit het bloed afgegeven en wordt zuurstof in het bloed opgenomen. Het zuurstofrijke bloed stroomt dan via de longader naar de linkerhartboezem en verder naar de linkerhartkamer. Vervolgens wordt dit zuurstofrijke bloed opnieuw de grote bloedsomloop in gepompt. Pompwerking van het hart Het hart pompt doordat de hartspier zich met grote regelmaat samentrekt. Het samentrekken van het hart heet de systole. Tijdens de systole wordt het bloed in de aorta en in de longslagader gepompt. Na de systole ontspant de hartspier; deze periode heet de diastole. Daarin stroomt het bloed van de boezems naar de kamers. De snelheid waarmee de hartspier samentrekt, wordt geregeld vanuit de sinusknoop, een groepje speciale hartcellen. Het speciale van deze cellen is dat ze met een grote regelmaat elektrische pericard impulsen (prikkels) afgeven, waardoor de hartspier geprikkeld wordt om samen te trekken. Normaal geeft deze knoop ongeveer zeventig impulsen per minuut af, zodat het hart met een frequentie van zeventig slagen per minuut klopt. Als we ons inspannen, gaat de hartfrequentie omhoog, doordat de sinusknoop dan sneller werkt. Als we slapen, klopt ons hart trager en werkt de sinusknoop dus langzamer. 4 Bloedvaten Drie soorten bloedvaten hebben een taak in het vervoer van het bloed: slagaders, aders en haarvaatjes. Slagaders en aders Een slagader of arterie is een bloedvat dat bloed van het hart afvoert. Een ader of vene is een bloedvat dat bloed naar het hart toevoert. Slagaders hebben een dikke, elastische, gespierde wand waardoor zij de druk van het bloed kunnen opvangen. De kleinste slagadertjes hebben een extra dikke spierwand, zij brengen het bloed naar de verschillende organen. Deze slagadertjes heten arteriolen. Aders hebben een dunne, slappe wand. Als de druk in de aders oploopt, gaan ze lubberen en kunnen spataderen ontstaan. In de aderen van de armen en de benen zitten kleppen die ervoor zorgen dat het bloed niet terugstroomt naar beneden. In de benen wordt het bloed in de aderen ook omhoog geduwd doordat de beenspieren worden aangespannen. Daarnaast zuigt het hart tijdens de diastole het bloed uit de grote venen het hart in. Haarvaten en weefseldoorbloeding Een haarvat of capillair is het kleinste bloedvaatje, waar stoffen worden uitgewisseld tussen het bloed en de weefsels. Uit de poriën van de haarvaten stroomt bloedvloeistof met daarin opgeloste stoffen. Op die manier komen de cellen van het weefsel aan hun voedingsstoffen, zuurstof, hormonen, geneesmiddelen enzovoort. Ook stromen de afvalstoffen vanuit de weefselvloeistof terug naar de capillairen. Zo voeren de haarvaten de afvalstoffen af. In het weefselvocht zitten ook veel afvalstoffen die de haarvatwand niet opneemt. Om deze afvalstoffen toch af te voeren is er een tweede systeem, namelijk het lymfevatensysteem. Het vocht in de lymfevaten heet lymfe. De lymfe stroomt door de lymfeknopen en in deze knopen worden allerlei gevaarlijke stoffen en micro-organismen onschadelijk gemaakt, want in de lymfeknopen zit een bepaald soort witte bloedcellen, de lymfocyten. 5 Stoffen die het bloed vervoert Het bloed vervoert allerlei stoffen: eiwitten, mineralen, afvalstoffen, giftige stoffen, hormonen, voedings- en energiestoffen. In de tabel op de volgende bladzijde vind je er een overzicht van. [260747.14.02] 80494112 [Overzicht aders en slagaders.] Figuur 2 De grote aders en slagaders van het lichaam. 1 Halsader en halsslagader 2 Linker ondersleutelbeenader en -slagader 3 Aortaboog 4 Longslagader 5 Bovenarmader en -slagader 6 7 8 9 10 11 12 13 14 15 16 Onderarmader en -slagader Bovenbeenader en -slagader Onderbeenader en -slagader Slagaderboog van de hand Bekkenader en -slagader Buikaorta Onderste holle ader Nierader Nierslagader Bovenste holle ader Rechter ondersleutelbeenader en -slagader Stoffen die het bloed vervoert Eiwitten Het bloed bevat eiwitten, zoals albumine, globuline en stollingseiwitten of stollingsfactoren. • Albumine wordt door de lever gemaakt en heeft een vochtaanzuigende werking. Het zorgt ervoor dat water uit de weefsels terugvloeit in de capillairen. Capillairen zijn de kleinste bloedvaten in de bloedsomloop. • Globuline: van dit eiwit zijn er verschillende soorten, bijvoorbeeld: − Transporteiwitten: veel stoffen die niet in water oplossen kunnen niet zomaar via het bloed vervoerd worden. Maar als ze door transporteiwitten worden meegenomen, kan dat wel. − Immuunglobulinen: dit zijn de antistoffen die door de lymfocyten zijn gemaakt en die jarenlang door ons bloed blijven stromen. • Stollingseiwitten of stollingsfactoren: ook hiervan zijn er verschillende, bijvoorbeeld het fibrinogeen. Als een stolsel ontstaat, wordt het fibrinogeen omgezet in fibrinedraden. Een andere stollingsfactor is het protrombine. Om dat te maken heeft de lever vitamine K nodig. Mineralen Mineralen zijn zouten. In water opgelost splitsen zij zich in positief en negatief geladen deeltjes, de ionen. Ze worden ook wel elektrolyten genoemd. Belangrijke elektrolyten zijn: • Natrium (Na+) en kalium (K+): deze stoffen spelen een belangrijke rol bij de prikkeloverdracht van de zenuwen en de spieren. • Waterstof (H+) en bicarbonaat (HCO3–): deze ionen spelen een belangrijke rol bij de zuurgraad, de pH van het bloed. • Calcium (Ca2+) en fosfaat (PO4–): deze stoffen zijn belangrijk voor de botopbouw, maar calcium is ook nodig voor de stolling van het bloed en voor de werking van de spieren. Afvalstoffen Afvalstoffen moeten door de nieren worden uitgescheiden. Als de nieren minder goed werken, kan de concentratie van deze stoffen in het bloed toenemen. • Ureum: bij afbraak van aminozuren ontstaat ammoniak; deze wordt door de lever omgezet in ureum. • Creatinine: dit is een afvalproduct dat ontstaat bij afbraak van spiereiwitten. • Urinezuur: dit is een afvalproduct dat ontstaat bij afbraak van celkernen. Giftige stoffen Giftige stoffen die door de lever ontgift moeten worden, zijn: • Bilirubine: dit is de gele kleurstof die ontstaat uit afbraak van de rode bloedkleurstof hemoglobine. Bilirubine is niet oplosbaar in water en de lever bewerkt het zo dat het wel oplosbaar wordt; daardoor kan het deels via de gal worden uitgescheiden naar de darmen en deels via de urine. Als het bilirubinegehalte in het bloed toeneemt, veroorzaakt dat geelzucht. • Medicijnen: de meeste medicijnen worden door de lever bewerkt en omgezet in minder schadelijke stoffen, of ze worden zo bewerkt dat de nieren ze kunnen uitscheiden. Hormonen Alle hormonen worden via het bloed vervoerd naar de plaats waar zij werkzaam zijn. Voedings- en energiestoffen Voedings- en energiestoffen voor de cellen zijn bijvoorbeeld glucose en vetten. Cholesterol wordt vervoerd in eiwitpakketjes. Er zijn verschillende soorten pakketjes, het LDL en het HDL. Een hoog LDL-cholesterol verhoogt de kans op aderverkalking. 14.5 Bloed Een mens heeft ongeveer vijf tot zes liter bloed. Bloed bestaat voor 55% uit vocht en verder uit bloedplasma en bloedcellen. Het bloed bevat verschillende soorten bloedcellen die alle een eigen taak hebben in het lichaam. We hebben rode bloedcellen, witte bloedcellen en bloedplaatjes. Bloed: cellen, plasma en serum Bloed Bloed bestaat uit bloedvloeistof (bloedplasma) en bloedcellen. Bloedplasma Als je onstolbaar gemaakt bloed laat staan, dan vormt zich boven een laag vloeistof, het plasma, en daaronder een laag bloedcellen. Bloedserum Als je bloed laat stollen, dan vormt zich een stolsel en een vloeistof. De vloeistof heet serum. 1 Rode bloedcellen Verreweg de meeste bloedcellen zijn rood. Deze erytrocyten of rode bloedcellen, kortweg ery’s, vervoeren zuurstof. Rode bloedcellen bevatten de rode bloedkleurstof hemoglobine. De hemoglobine bindt zuurstof en zo vervoeren de ery’s de zuurstof naar de lichaamscellen. Om hemoglobine te kunnen maken, is ijzer (Fe) nodig. Een tekort aan ijzer veroorzaakt bloedarmoede. Aan de buitenkant van de ery’s zitten speciale eiwitten die de bloedgroepen bepalen, het ABOsysteem. Heeft iemand A-eiwitten op de ery’s, dan heeft hij bloedgroep A. Heeft hij bloedgroep B, dan bevatten zijn ery’s het B-eiwit. Heeft hij ze allebei, dan heeft hij bloedgroep AB. Heeft hij ze geen van beide, dan is de bloedgroep 0 (nul). Verder heeft elk mens van nature antistoffen in zijn serum die gericht zijn tegen het eiwit dat hij niet op zijn ery’s heeft. Iemand met bloedgroep A heeft bijvoorbeeld antistoffen B. Daarnaast kunnen er op de ery’s ook resuseiwitten zitten. Als iemand die heeft, dan is hij resuspositief. Heeft hij die niet, dan is zijn bloedgroep resusnegatief. Resusantistoffen komen niet van nature voor in het serum, die worden pas gemaakt als resuspositief bloed in aanraking komt met resusnegatief bloed. 2 Witte bloedcellen De witte bloedcellen of leukocyten zijn nodig voor de afweer, dus om ons lichaam te beschermen tegen allerlei indringers. Van de witte bloedcellen, of leukocyten, zijn er veel verschillende soorten. Je kunt ze in twee groepen indelen, namelijk de granulocyten en de lymfocyten. De neutrofiele granulocyt komt het meest voor. Als een dergelijke granulocyt een lichaamsvreemde stof tegenkomt, eet hij deze op. Dat heet fagocyteren. Deze granulocyten eten vooral bacteriën en daarom spelen zij een grote rol bij bacteriële infecties. De lymfocyten werken heel anders. Zij doden ook lichaamsvreemde stoffen, maar dat doen ze door antistoffen te maken. Zij zorgen voor immuniteit. Dit kunnen zij doen, doordat zij zich specialiseren in een bepaalde vreemde stof. Dat kan een bacterie zijn, maar ook een virus of een vreemde cel. Zo spelen zij ook een grote rol bij een afstotingsreactie na een transplantatie. 3 Bloedplaatjes De bloedplaatjes of trombocyten ten slotte, dienen voor de bloedstolling en voorkomen dat er bij beschadiging van een bloedvat te veel bloed verloren gaat. De bloedplaatjes zijn eigenlijk geen cellen, maar kleine brokjes van een grote cel uit het beenmerg. In de bloedplaatjes zit een stollingsfactor. Als een bloedplaatje kapotgaat, komt deze stollingsfactor, ook wel de ‘plaatjesfactor’ genoemd, vrij in het bloed en is dat het startsein voor het stollingsproces. Bloedstolling Bloed kan alleen maar goed werken als het door de bloedvaten stroomt en in de haarvaten zijn stoffen afgeeft. Als er een scheurtje in een bloedvat ontstaat, stroomt het bloed eruit en gaat bloed verloren. Het is dus belangrijk dat scheurtjes in bloedvaten snel dichtgaan. Bij een scheur in een bloedvat gebeuren de volgende dingen. • Het bloedvat trekt zich zo veel mogelijk samen, zodat het bloedvat zich vernauwt en er zo weinig mogelijk bloed uitstroomt. • Bloedplaatjes botsen op de rafels van de scheur en plakken eraan vast, zodat een ‘bloedplaatjesplug’ het gat afdicht. Deze plug is niet erg stevig en verdwijnt na korte tijd weer. Voordat de plug verdwenen is, wordt het gat door een bloedstolsel afgedicht. • Door de botsing gaan veel bloedplaatjes kapot, en de plaatjesfactor uit de bloedplaatjes zet het stollingsmechanisme in gang. Onder invloed van de plaatjesfactor wordt het bloedeiwit protrombine omgezet in trombine. Onder invloed van trombine wordt het bloedeiwit fibrinogeen omgezet in fibrine. Fibrine vormt lange draden die een heel netwerk vormen. In dit fibrinenetwerk worden de rode bloedcellen gevangen; er ontstaat een stolsel. Een stolsel is wél stevig en dicht het gat af totdat het bloedvat geheeld is. Stollingsstoornissen De bloedstolling bestaat uit een complexe serie reacties waarbij na een verwonding een korst wordt gevormd en de wond kan genezen. Voor een goede bloedstolling zijn onder andere voldoende bloedplaatjes (bepaalde cellen in het bloed), stollingsfactoren (bepaalde stofjes in het bloed en bij een wond) en voldoende vitamine K nodig. Bij een tekort aan bloedplaatjes, stollingsfactoren of vitamine K stolt het bloed niet goed. Oorzaak Een tekort aan bloedplaatjes kan onder andere ontstaan bij leukemie, aids, miltaandoeningen en aandoeningen waarbij er veel bloedplaatjes worden verbruikt in het lichaam. Een tekort aan stollingsfactoren is vaak aangeboren; een bekend voorbeeld is hemofilie. Een tekort aan vitamine K komt in Nederland bij volwassenen bijna niet voor. Verschijnselen Zorgvragers met een onvoldoende bloedstolling hebben snel bloeduitstortingen (hematomen: blauwe plekken). Niet alleen wanneer ze zich ergens aan stoten maar ook spontaan. Bij verpleegkundige handelingen (bijvoorbeeld een venapunctie of het inbrengen van een infuus) blijft de punctieplaats lang nabloeden. Het is dan belangrijk het wondje lang af te drukken. De kans op bloedingen ín het lichaam is ook verhoogd. Een bloeding in het maagdarmkanaal kan leiden tot bloedbraken en zwarte ontlasting. Een bloeding in de nieren kan leiden tot rode urine en een bloeding in de hersenen tot uitvalsverschijnselen. Diagnose De anamnese en het lichamelijk onderzoek wijzen vaak al sterk in de richting van een stollingsstoornis. Bloedonderzoek kan de diagnose bevestigen. Behandeling De behandeling bij een ernstig tekort is een bloedtransfusie. Daarnaast moet de oorzaak van de stollingsstoornis behandeld worden. Bij leukemie bijvoorbeeld is dat chemotherapie en bij hemofilie het toedienen van de ontbrekende stollingsfactor. 4 Functies van bloedcellen In de tabel hierna lees je wat de drie soorten bloedcellen precies doen. Bloedcellen Rode bloedcellen of erytrocyten Functie Zuurstof opnemen in de longen en zuurstof vervoeren naar de weefsels. Plaats van aanmaak Levensloop Aanmaak in het rode beenmerg. Hoeveelheid 95% Van alle bloedcellen, ongeveer 5 miljoen per mm 3. Levensduur ongeveer 130 dagen; afbraak in de milt. Witte bloedcellen of leukocyten Soorten Granulocyten, lymfocyten, monocyten. Functie Alle leukocyten spelen een rol bij de afweer. Plaats van Alle cellen worden in het rode beenmerg aangemaakt, maar lymfocyten kunnen aanmaak ook in de lymfeklieren worden aangemaakt. Hoeveelheid Iets meer dan 0,1% van alle bloedcellen, ongeveer zesduizend per mm 3. Functie en ondersoorten van witte bloedcellen Ondersoorten • Neutrofiele granulocyten: deze zijn te herkennen doordat ze bij kleuring een granulocyten neutrale kleur houden. Ze spelen een rol bij de algemene afweer door vreemde stoffen op te eten, te fagocyteren. • Eosinofiele granulocyten: deze worden bij kleuring rood. Ze spelen een rol bij allergische reacties en bij de afweer van infecties met parasieten. • Basofiele granulocyten: bij kleuring worden ze blauw. Ze spelen een rol bij overgevoeligheidsreacties. Ondersoorten • B-lymfocyten: deze veranderen na contact met een antigeen in lymfocyten plasmacellen en gaan dan antistoffen tegen dat antigeen produceren. Er worden dan ook B-geheugencellen gemaakt, die informatie over de antigenen onthouden. Deze geheugencellen blijven levenslang in het bloed circuleren en zorgen voor immuniteit. • T-lymfocyten: deze veranderen na contact met het antigeen in ‘killercellen’; ze maken het antigeen onschadelijk door het te doden. Er worden ook Tgeheugencellen gemaakt, met dezelfde functie als de B-geheugencellen. Tevens worden er T-helpercellen en T-suppressorcellen gemaakt. De Thelpercellen stimuleren de afweerreactie, de T-suppressorcellen remmen de afweerreactie. De T-helpercellen, ook wel CD4-cellen genoemd, naar een eiwit op hun celwand, worden door hiv geïnfecteerd en gedood. Monocyten zijn grote witte cellen die maar weinig in het bloed voorkomen. Hun Functie monocyten functie is afval opruimen. Als een vreemde stof in het lichaam komt, ruimen de neutrofiele granulocyten eerst zo veel mogelijk vreemde stof op en daarna komen de monocyten. Deze fagocyteren niet alleen de overgebleven vreemde stof, maar ook de dode granulocyten. Ze worden daarom ook ‘macrofagen’ (grote eters) genoemd. Verdeling witte Bij een ‘leuco diff’ (leukocytendifferentiatie of verdeling van de witte bloedcellen) bloedcellen worden in het laboratorium honderd witte bloedcellen geteld en wordt er gekeken hoe die verdeeld zijn over de verschillende soorten. Een normale diff geeft: • neutrofiele granulocyten: 60–65%; • eosinofiele granulocyten: 1–5%; • basofiele granulocyten: 1–2%; • lymfocyten: 25–30%; • monocyten: 4–8%. Bloedplaatjes of trombocyten Functie Gaten dichtmaken in beschadigde bloedvaten door een trombocytenplug te vormen. Ze zetten het stollingsproces in gang. Aantal: ongeveer 5% van alle bloedcellen, dus ongeveer 250 duizend per mm3. Plaats van Het rode beenmerg. Bloedplaatjes zijn eigenlijk geen cellen, maar kleine stukjes aanmaak cel die van een grote cel uit het beenmerg afbreken. Ze bevatten een stollingseiwit. Hoeveelheid Ongeveer 5% van alle bloedcellen, dus circa 250.000 per mm 3. 14.6 Het spijsverteringsstelsel In het spijsverteringsstelsel wordt het voedsel dat we eten omgezet in voor het lichaam bruikbare stoffen. Verschillende organen spelen een rol bij de vertering van het voedsel, de opname van de voedingsstoffen in het lichaam en de uitscheiding van onverteerde voedselresten. Het hele proces heet de spijsvertering. 1 Spijsverteringsstelsel Het spijsverteringsstelsel bestaat uit de mond, de keelholte, de slokdarm, de maag, de darmen, de lever en de alvleesklier. Voedsel wordt in de mond gekauwd en met speeksel vermengd, en komt via de slokdarm in de maag. Daar wordt het gemengd met maagsap en gekneed tot een voedselbrij, waarna het ‘hapje voor hapje’ wordt doorgelaten naar de dunne darm. In het eerste deel van de dunne darm komen de gal en de spijsverteringssappen van de alvleesklier erbij. In de dunne darm wordt het voedsel verteerd. Dit betekent dat het tot zulke kleine deeltjes wordt afgebroken dat het aan de bloedvaten van de darmen kan worden afgegeven. Alles wat niet in de dunne darm wordt verteerd, wordt via de dikke darm naar het rectum afgevoerd en als feces uitgescheiden. In de dikke darm wordt de feces ingedikt door er water aan te onttrekken. Het doel van het spijsverteringsstelsel is dat het voedsel dat we eten in ongeveer 24 uur verteerd is. Dit kan alleen doordat het lichaam enzymen gebruikt. Een enzym is een stof die een bepaalde chemische reactie versnelt. Voor elke chemische reactie maakt het lichaam een apart enzym. De volgende enzymen spelen een rol bij de spijsvertering: • amylase: enzym dat zetmeel (amylum) afbreekt; komt voor in speeksel; • pepsine: enzym dat kleine eiwitten (peptiden) afbreekt; komt voor in de maag; • lipase: enzym dat vetten (lipiden) afbreekt; komt voor in alvleeskliersap; • proteïnase: enzym dat eiwitten (proteïnen) afbreekt; komt voor in alvleeskliersap; • lactase: enzym dat melksuiker (lactose) afbreekt; komt voor in de dunne darm. 2 Hoe wordt ons voedsel verteerd? Vitaminen en mineralen hoeven niet te worden afgebroken om voor het lichaam bruikbaar te zijn, maar koolhydraten, vetten en eiwitten wel. Koolhydraten, ook wel suikers genoemd, bestaan uit aan elkaar gekoppelde suikermoleculen. Deze moeten worden afgebroken tot losse suikermoleculen, of enkelvoudige suikers. Vetten moeten worden afgebroken tot vetzuren en glycerol, eiwitten tot aminozuren. Voedingsstoffen afbreken noemen we verteren. Om de voedingsstoffen te verteren zijn enzymen nodig, voor elke stof een apart enzym. Pas als de voedingsstoffen verteerd zijn komen ze via de darmwand in het bloed terecht. De poortader brengt alle verteerde voedselbestanddelen die via de darmwand in het bloed zijn gekomen naar de lever. In de lever worden die stoffen verwerkt en omgezet in voor het lichaam bruikbare stoffen, zoals bloedeiwitten en bouwstoffen voor de cellen. De vertering begint in de mond, gaat verder in de maag en wordt voltooid in de dunne darm. Alles wat niet wordt verteerd, wordt via de dikke darm en de anus uitgescheiden als ontlasting. 3 Maag-darmwand De wand van het darmstelsel, van slokdarm tot anus, is als volgt opgebouwd: • de binnenbekleding bestaat uit slijmvlies; • net onder het slijmvlies liggen bloedvaatjes, lymfevaatjes en zenuwen; • de buitenwand bestaat uit een dubbele spierlaag, namelijk een kringspier en een lengtespier. De dubbele spierlaag stuwt de voedselbrij in de darmen vooruit: dit heet peristaltiek. Bouw van de maag-darmwand Hoewel de maag-darmwand overal min of meer hetzelfde gebouwd is, zijn er ook verschillen. Zo heeft de maag een extra spierlaag. In de maag wordt de spijsbrij niet alleen voortbewogen, maar ook heel zorgvuldig gemengd met maagsap. In de dunne darm is het slijmvlies extra geplooid, namelijk met villi en microvilli. De villi zijn uitstulpingen op de plooien en de microvilli zijn uitstulpinkjes van de slijmvliescellen. Al deze plooien vergroten de oppervlakte van de dunne darm. Zo komt al het verteerde voedsel in nauw contact met de slijmvliescellen en kan het door die slijmvliescellen worden opgenomen. In de dikke darm zit de lengtespierlaag in drie aparte strengen en puilen de kringspieren ertussendoor uit. Hierdoor is de dikke darm gemakkelijk te herkennen. Buikvlies De buikwand en de buikingewanden zijn bekleed met het buikvlies. Het buikvlies bestaat uit dunne, platte epitheelcellen en daaronder liggen bloedvaten, lymfevaten, lymfeklieren en zenuwen. Vanaf de buikwand loopt het buikvlies naar de darmen toe: de ophangband van de darmen of het mesenterium. Via dit mesenterium lopen ook bloedvaten, lymfevaten en zenuwen naar de darmen. Het buikvlies heeft twee functies: • Het vergemakkelijkt de peristaltiek. Doordat de buikwand én de in de buik gelegen organen met een glad vlies bekleed zijn, ontstaat er geen wrijving als de darmen de voedselbrij door peristaltiek voortstuwen. • Het heeft een afweerfunctie. In de vliezen liggen veel bloedvaten; zo kunnen witte bloedlichaampjes overal komen. Ook liggen er veel lymfeklieren, die ongewenste stoffen onschadelijk maken. Als er een ontsteking in de buikholte is, legt het grote net zich om de ontstoken plek heen en helpt de ontsteking genezen. [260747.14.03] 80494114 [Spijsverteringsstelsel.] Figuur 3 Het spijsverteringsstelsel. 4 Rol van de mond Het spijsverteringskanaal begint met de mond. Met tanden en kiezen, tong en wangen bijten we het voedsel af, vermalen en kauwen het en vermengen het met speeksel. In het speeksel zit het eerste spijsverteringsenzym, amylase. Dit enzym breekt zetmeel af. De tong bestaat uit spierweefsel en is zeer beweeglijk. De tong helpt niet alleen bij het kauwen, maar speelt ook een belangrijke rol bij het spreken. De tong is bekleed met slijmvlies waarin de smaakpapillen liggen. Hiermee proeven we zout, zuur, zoet en bitter. Aan de achterkant van de tong ligt het strottenklepje. Als de tong tijdens het slikken naar achteren wordt bewogen, wordt het strottenklepje vanzelf omlaag geduwd. Achterin gaat de mondholte over in de keelholte. In de nissen, achter de plooien van het zachte verhemelte, liggen de keelamandelen of tonsillen. 5 Rol van de keelholte Achter de mondholte begint de keelholte. Deze begint achter de neus en loopt tot aan het strottenhoofd. In de keelholte kruisen de luchtweg en de spijsweg elkaar. Lucht moet van de neus door de keelholte naar de luchtpijp. Voedsel moet van de mond door de keelholte naar de slokdarm. Om te voorkomen dat voedsel in de luchtweg komt, wordt tijdens het slikken de luchtweg naar de neus en naar de luchtpijp afgesloten. De luchtweg naar de neus wordt afgesloten door het zachte gehemelte en de huig. De luchtweg naar de longen wordt afgesloten door het strottenklepje. [260747.14.04] 80494116 [Mond- en keelholte.] Figuur 4 De luchtweg naar de neus en de luchtweg naar de longen worden afgesloten tijdens het slikken. 6 Rol van de slokdarm Vanaf de keelholte gaat het spijsverteringskanaal verder als slokdarm. De slokdarm is de verbinding tussen de keelholte en de maag. In de slokdarm beweegt het voedsel voort door peristaltische beweging. De slokdarm verlaat de borstholte via een gat in het middenrif, en direct daarna gaat de slokdarm over in de maag. 7 Rol van de maag De maag is een sterkgespierde uitstulping van het spijsverteringskanaal. De maag dient als tijdelijk reservoir van de maaltijd die we hebben gegeten. Maagsap In de maag wordt het eten vermengd met maagsap, dat een heel sterk zuur is. Dit zuur doodt veel van de micro-organismen die met ons voedsel meekomen en bewerkt de eiwitten zodanig dat ze gemakkelijker afgebroken kunnen worden. In maagsap zitten nog andere belangrijke stoffen, bijvoorbeeld een eiwitsplitsend enzym, zodat de vertering van eiwitten alvast in de maag begint. Verder bevat maagsap de intrinsic factor, een stof die zich bindt aan vitamine B13. Zonder deze stof kan vitamine B13 in de dunne darm de darmwand niet passeren. Ten slotte bevat het maagsap veel slijm, om de maagwand zelf voor het sterke zuur van het maagsap te beschermen. Beweging van het voedsel De uitgang van de maag heet de maagportierspier of pylorus. Deze spier gaat steeds een heel klein beetje open, zodat steeds een ‘hapje’ maaginhoud in de twaalfvingerige darm komt. De peristaltiek van de maag schuift de voedselbrij alleen in de richting van de dunne darm. Toch vloeit er wel eens wat maagsap naar de slokdarm. Het slijmvlies van de slokdarm wordt hierdoor geïrriteerd en soms komt het zuur dan in de keel of de mond. Dit geeft een branderig gevoel in de keel: zuurbranden of pyrosis. Dit gebeurt vooral bij misselijkheid of als een maag te vol is. Ook kan het een gevolg zijn van een breuk in het middenrif. Dan steekt een deel van de maag boven het middenrif uit, waardoor vloeistoffen gemakkelijker naar de slokdarm vloeien, vooral bij voorover bukken met een volle maag. Bij braken gebeurt er iets anders, dan gaat de peristaltiek van de maag de andere kant op. De maaginhoud wordt door maagperistaltiek naar de slokdarm gedreven. Wist je dat de afscheiding van speeksel en maagsap gestimuleerd wordt als je iets lekkers ziet of ruikt? Hierdoor krijg je een hongergevoel. Ook het eerste hapje eten dat in de maag komt, stimuleert de maag. Daardoor wordt niet alleen meer maagsap geproduceerd, er wordt ook een hormoon gemaakt dat de galblaas, de alvleesklier en de dunne darm voorbereidt op de komende maaltijd. 8 Rol van de darmen Na de maag volgt de dunne darm. Die bestaat uit drie delen: de twaalfvingerige darm, de nuchtere darm en de kronkeldarm. Eerste deel van de dunne darm: twaalfvingerige darm Het eerste deel van de dunne darm heet de twaalfvingerige darm of het duodenum. Dit deel ligt achter het buikvlies en heeft een U-vorm, waarin de kop van de alvleesklier precies past. Het duodenum is zo belangrijk, omdat hier de galbuis en de alvleesklierbuis in uitmonden en hun sappen afgeven aan de dunne darm. De galbuis en de alvleesklierbuis monden samen uit bij de papil van Vater. De papil kan door een spiertje afgesloten worden, zodat de darminhoud niet in de galbuis of de alvleesklierbuis stroomt. De galbuis of ductus choledochus vormt de verbinding tussen de lever, de galblaas en de darm. Via die buis komt de gal bij de voedselbrij. Gal is nodig om vet te emulgeren, dat wil zeggen het vet te verdelen in kleine bolletjes, waardoor de vetverterende enzymen er beter op in kunnen werken. Via de alvleesklierbuis wordt het sap van de alvleesklier (pancreas) afgevoerd naar de darm. In het alvleeskliersap zitten de belangrijkste enzymen om koolhydraten, vetten en eiwitten te verteren. Het alvleeskliersap bevat ook bicarbonaat, een chemische stof om het zuur uit de maag te neutraliseren. [260747.14.05] 8049411A [Galwegen en pancreasbuis.] Figuur 5 Galwegen en pancreasbuis. 1 Slokdarm 2 Maagingang 3 Maag 4 Maagportier 5 Alvleesklier 6 Eilandjes van Langerhans 7 Pancreasbuis 8 Begin van de nuchtere darm 9 Twaalfvingerige darm 10 Papil van Vater 11 Galbuis 12 Galblaas 13 Lever Tweede deel van de dunne darm: nuchtere darm Het tweede deel van de dunne darm is de nuchtere darm. Dit deel ligt sterk gekronkeld in de buikholte en gaat zonder duidelijke grens over in het derde deel van de dunne darm: de kronkeldarm. Derde deel van de dunne darm: kronkeldarm De kronkeldarm of het ileum is het belangrijkste deel van de darm. Daar wordt het voedsel uiteindelijk verteerd en worden de verteerde stoffen via de darmwand in het bloed opgenomen. In de dunne darm worden ook nog darmsappen aan de voedselbrij toegevoegd. De inhoud van de dunne darm is daardoor heel waterig. In de plooien van het darmslijmvlies lopen bloedvaatjes en lymfevaten vlak onder het slijmvlies. De slijmvliescellen van de darmwand nemen de verteerde stoffen op en dragen die over aan de adertjes die in de villi lopen. De adertjes komen samen en vormen de poortader die alle opgenomen stoffen naar de lever brengt. De laatste lus van de dunne darm mondt uit in de dikke darm of het colon, vlak boven de blindedarm. Het Latijnse woord voor blindedarm is caecum. Onder aan de blindedarm hangt het wormvormig aanhangsel of de appendix. Dikke darm De dikke darm loopt van rechtsonder in de buik naar boven. Boven in de buik loopt hij dan van rechts naar links, en ten slotte gaat hij aan de linkerkant weer naar beneden om via een S-vormig deel uit te lopen in het rectum. De dikke darm stuwt de onverteerde voedselresten voort en dikt ze verder in, zodat er niet te veel vloeistof met de ontlasting verloren gaat. In de dikke darm leven veel bacteriën, de darmflora, die nog een deel van de ‘onverteerbare’ resten verteren. Hiervan hebben wij veel voordeel, want bij deze vertering door de darmbacteriën komen nuttige stoffen vrij, die via de wand van de dikke darm in ons bloed worden opgenomen. Zo’n nuttige stof is bijvoorbeeld vitamine K. Bij de processen in de darmen wordt ook altijd methaan geproduceerd. Het verlaat de darm via de anus: dit is het laten van windjes of flatuleren. Het laatste stukje van de dikke darm is het rectum of de endeldarm. Hier wordt de ontlasting tijdelijk opgeslagen. Als het rectum vol zit, waarschuwt een zenuw je dat het tijd wordt een toilet op te zoeken. De endeldarm eindigt met de anus, de darmopening. Aambeien Aambeien (hemorroïden) zijn zwellingen van het slijmvlies in het rectum (het laatste gedeelte van de endeldarm). Aambeien komen veel voor bij ouderen, vaker bij vrouwen dan bij mannen. Oorzaken Het slijmvlies bevat net voor de anus twee vaatnetwerkjes die de anus lekdicht afsluiten. Als deze vaatnetwerkjes teveel bloed bevatten, zwelt het slijmvlies op en is er sprake van een aambei. De belangrijkste oorzaken van aambeien zijn obstipatie en langdurig hoesten (COPD). In beide gevallen ontstaat er veel druk waardoor de vaatnetwerkjes verslappen en zich vullen met bloed. Symptomen Er zijn twee soorten aambeien: inwendige aambeien en uitwendige aambeien. Bij inwendige aambeien stulpt de aambei uit in het rectum. Deze aambeien zijn niet zichtbaar. Uitwendige aambeien stulpen door de anus naar buiten en zijn zichtbaar. Zorgvragers met aambeien kunnen last hebben van loze aandrang, ongewild verlies van kleine beetjes ontlasting en van jeuk en een branderig gevoel bij de anus. De ontlasting kan pijnlijk zijn en gepaard gaan met verlies van helderrood bloed en slijm. Door de pijn kan angst voor de ontlasting ontstaan waardoor obstipatie kan ontstaan of verergeren. Diagnose De arts kan de diagnose stellen aan de hand van een anamnese en lichamelijk onderzoek. Soms is aanvullend onderzoek nodig, bijvoorbeeld een röntgenfoto en/of endoscopie (kijkonderzoek) van het rectum. Zeker bij ouderen is het belangrijk om andere oorzaken van de klachten, bijvoorbeeld darmkanker, uit te sluiten. Voor aanvullende diagnostiek is het meestal nodig dat de darmen leeg zijn. De zorgvrager krijgt dan een laxeermiddel voorgeschreven dat de dag voor en/of de dag van het onderzoek ingenomen moet worden. Behandeling Aambeien kunnen vaak behandeld worden door de ontlasting zachter te maken en het hoesten te beperken. Voor een zachte ontlasting zijn voldoende vocht, vet, vezels en lichaamsbeweging nodig. Ga na of de zorgvrager eet volgens de schijf van vijf van het Voedingscentrum. Als je vaststelt dat er een tekort is of een afwijkende eetgewoonte, kun je overleggen met de diëtiste. Laat de zorgvrager indien mogelijk elke dag ten minste een half uur bewegen. Overleg indien nodig met de fysiotherapeut of de arts over de (on)mogelijkheden van de zorgvrager. Als er geen tekorten blijken te zijn, kan de arts een oraal laxeermiddel voorschrijven. Er zijn verschillende orale laxeermiddelen met elk eigen aandachtspunten. Deze kun je nalezen in de bijsluiter. Bij ernstige vormen van obstipatie (verstopping) kunnen orale laxeermiddelen onvoldoende werken en is een klysma of darmspoeling nodig. Let ook op de houding van de zorgvrager op het toilet. De ontlasting komt het gemakkelijkst als de zorgvrager met zijn voeten de ondergrond raakt. Laat de zorgvrager zonodig een voetenbankje gebruiken. Zorg er ook voor dat de zorgvrager naar het toilet gaat op het moment dat er aandrang is. Door ontlasting op te houden, wordt deze droger en harder. Deze maatregelen zijn ook zinvol om (nieuwe) aambeien te voorkomen! • Hoesten beperken • Om minder te hoesten, kan de fysiotherapeut de zorgvrager leren om sputum te mobiliseren. Bekende technieken hierbij zijn het pursed lip breathing en huffen. Goede (inhalatie)medicatie kan de sputumproductie en het hoesten verminderen. Het beperken van hoesten, is ook zinvol om (nieuwe) aambeien te voorkomen! Aanvullende behandelingen Soms is het nodig om de aambeien op een andere manier te behandelen. Het verzachten van de ontlasting en het beperken van hoesten hebben dan onvoldoende effect. Bij pijn is een pijnstillende zalf effectief. In het ziekenhuis zijn verschillende behandelingen mogelijk zoals behandeling met infrarood en operatieve behandelingen. Voor deze behandelingen is het meestal ook nodig dat de darmen leeg zijn. 9 Rol van de lever De lever is een groot orgaan dat rechtsboven in de buikholte ligt, tegen de koepel van het middenrif. Hij ligt achter de ribben. De lever ontvangt alle verteerde voedingsstoffen via de poortader en de blindedarm verwerkt ze. Alle enkelvoudige suikers worden omgezet in glucose. Een deel van de glucose wordt via het bloed van de onderste holle ader afgevoerd. Een ander deel van de glucose wordt opgeslagen als glycogeen, een reservevoorraad. Blijft er dan nog glucose over, dan zet de lever deze om in vet. Dit vet wordt via het bloed naar andere opslagplaatsen vervoerd, vooral onderhuids. De lever maakt uit verschillende stoffen ook zelf cholesterol. Cholesterol is een heel belangrijke stof in ons lichaam die nodig is om verschillende hormonen te maken en om nieuwe celwanden op te bouwen. In tijden dat een mens niet of weinig eet, breekt de lever ook vetten en eiwitten af en zet die om in glucose. Een andere taak van de lever is gal maken. In gal zitten verschillende stoffen, zoals de gele kleurstof bilirubine, zouten en cholesterol. Gal wordt afgevoerd naar de galblaas, waar het tijdelijk wordt opgeslagen en ingedikt. Als je een vette maaltijd eet, wordt de galblaas geleegd en komt gal in de twaalfvingerige darm. Zo wordt het vet beter verteerd. Ten slotte werkt de lever ontgiftend. Stoffen die ontstaan tijdens de afbraak van voedingsstoffen of giftige stoffen die met het voedsel zijn meegekomen, worden door de lever ongevaarlijk gemaakt, zodat de nieren ze kunnen uitscheiden. Dit is een belangrijk gegeven bij het innemen van medicijnen. Alle medicijnen zijn op de een of andere manier giftig. Werkt de lever onvoldoende, dan blijft het medicijn te lang in het lichaam. Om dan geen last te krijgen van gevaarlijke bijwerkingen moet de dosis van het medicijn worden verminderd. 10 Rol van de alvleesklier Een andere naam voor alvleesklier is pancreas. De alvleesklier is een klier die in de bovenbuik ligt, achter de maag en met zijn kop in de bocht van de twaalfvingerige darm. Deze klier maakt de meeste spijsverteringsenzymen. Deze enzymen worden via de pancreasbuis en de papil van Vater naar de twaalfvingerige darm gebracht. Behalve spijsverteringsenzymen maakt de alvleesklier ook hormonen. Deze worden in heel speciale cellen gemaakt, namelijk in de eilandjes van Langerhans. De hormonen worden niet via de pancreasbuis afgevoerd, want dan zouden ze meteen worden afgebroken door de spijsverteringsenzymen. Ze worden direct aan het bloed afgegeven. De hormonen zijn insuline en glucagon. De insuline zorgt ervoor dat glucose uit het bloed in de cellen gebracht wordt en dat er een voorraad glycogeen in de lever wordt aangelegd. Door de werking van insuline verdwijnt er dus glucose uit het bloed, wat de bloedsuiker verlaagt. Glucagon werkt precies andersom. Glucagon zorgt ervoor dat de glycogeenvoorraad wordt afgebroken en dat er meer glucose in het bloed komt. Dit hormoon werkt dus bloedsuikerverhogend. Wat gebeurt waar in het spijsverteringskanaal? Deel van het Spijsvertering Voedingsstof Stof die op de spijsverterin ssap waarop wordt voedingsstof gskanaal ingewerkt inwerkt Mond Maag (gaster) Speeksel Maagsap Zetmeel Eiwit Amylase Verdund zoutzuur Lebenzym Pepsine Twaalfvingerig e darm (duodenum) Galsap Pancreassap Vet Zetmeel Dunne darm (jejunum ileum) Darmsap Eiwit Vet Disachariden Maltose Lactose Sacharose Galzure zouten Eiwit Pancreaslipase Pancreasamyl ase Chymotrypsine Darmlipase Disacharidase 2 glucose Lactase Sacharase Voedingsvezel Bacterieflora Dikke darm (colon) 14.7 Het ademhalingsstelsel Producten die bij de bewerking ontstaan Maltose Geschift eiwit Uitgevlokt eiwit Aminozuur Geëmulgeer de vetten Trypsine Maltose Aminozuren Glycerol + 3 vetzuren 2 moleculen Monosachari den Glucose Glucose + Galactose Glucose + Fructose Producten van vitamine K Resorptie van voedingssto ffen Geen Geen Water + Mineralen Aminozuren Glycerol + 3 vetzuren Aminozuren Glycerol + 3 vetzuren Monosachari den Galactose Fructose Water Vitaminen Mineralen Vitamine K Water Vitaminen Mineralen Met het ademhalingsstelsel nemen we zuurstof uit de lucht op in het bloed en ademen we koolzuur uit het bloed uit. Dit heet de gaswisseling. Het ademhalingsstelsel begint met de neus en de mond- en keelholte en loopt via de stembanden naar de luchtpijp (trachea), de grote en kleine luchtwegen (bronchiën) en ten slotte naar de longblaasjes (alveoli). In de longblaasjes vindt de gaswisseling plaats. De longen bevinden zich in de borstkas. De borstkas wordt gevormd door de ribben, het borstbeen en het middenrif (diafragma). Rondom de longen zitten de longvliezen. Het binnenste vlies, het longvlies, is vergroeid met het longweefsel. Het buitenste vlies, het borstvlies, is vergroeid met de borstkas en het diafragma. Tussen beide vliezen bevindt zich de pleuraholte. In de pleuraholte heerst een vacuüm. Dankzij dit vacuüm zuigen de longen zich vol met lucht als de borstkas uitzet tijdens de inademing. [260747.14.06] 8049411B [Longen met longvliezen en pleuraholten.] Figuur 6 Longen met longvliezen en pleuraholten. 1 Trachea 2 Buitenste longvlies 3 Binnenste longvlies 4 Rechter hoofdbronchus 5 Ruimte waar het hart zich bevindt 6 Pleuraholte 7 Middenrif 1 Bovenste deel: mond- en keelholte en neus In het bovenste deel van het ademhalingsstelsel bevinden zich de mond- en keelholte en de neus. In de keelholte loopt zowel de ademhalingsweg als de voedselweg. De luchtweg moet altijd een open verbinding zijn, want je moet kunnen ademen. Alleen als je slikt, sluit het strottenklepje je luchtpijp af, zodat je je niet verslikt. De neus bestaat uit de uitwendige neus en de daarachter liggende neusholte, die reikt tot aan de neus-keelholte. Aan de bovenkant reikt de neusholte tot aan de schedelbasis en de oogkassen en de onderkant wordt gevormd door het harde verhemelte. De neusholte wordt in tweeën gedeeld door het neustussenschot. Aan de zijkanten van de neusholte bevinden zich de neusschelpen. De gehele neusholte is bekleed met slijmvlies. Dat heet trilhaarepitheel. Het trilhaarepitheel maakt slijm, waarin stofdeeltjes uit de ingeademde lucht worden gevangen. Het slijm beweegt door de trilhaarbewegingen naar de keel toe en wordt dan doorgeslikt. Het trilhaarepitheel is sterk doorbloed en verwarmt en bevochtigt de ingeademde lucht. Daarom is ademen door de neus veel beter dan door de mond. Boven in de neus zit het reukslijmvlies. Hier zitten de uiteinden van de reukzenuw. Door diep in te ademen kunnen we goed ruiken. Reuk is niet alleen belangrijk om ons te waarschuwen voor gevaarlijke stoffen, maar ook voor de smaak. Door een aantal afwijkingen kan de neus dicht gaan zitten. Het neusslijmvlies kan zwellen door een allergie of verkoudheid. Maar ook door poliepen kan de neus dichtslibben. [260747.14.07] 8049411C [Neusholte met bijholten.] Figuur 7 Neusholte met neusbijholten. 1 Voorhoofdsholte 2 Schedelholte 3 Oogkas 4 Middelste neusschelp 5 Neusholte 6 7 8 Bovenkaakholte Onderste neusschelp Harde gehemelte 2 Onderste luchtwegen De onderste luchtwegen beginnen in het strottenhoofd, bij de stembanden. Stembanden De stembanden produceren stemgeluid door ze tijdens de uitademing gespannen te houden, waardoor de uitademingslucht ze in trilling brengt. Tijdens de ademhaling zijn de stembanden wijd geopend, zodat de lucht er ongehinderd langs stroomt. De stembanden worden bewogen door spiertjes in het strottenhoofd. Deze spiertjes kunnen verlamd raken als de zenuw naar die spiertjes aangedaan is. Deze zenuw loopt vlak langs de schildklier en wordt soms geraakt bij een operatie aan de schildklier. Dan wordt de zorgvrager (tijdelijk) hees. Luchtpijp en longblaasjes Onder het strottenhoofd begint de trachea of luchtpijp. De trachea en de bronchi (meervoud van bronchus) of luchtpijpvertakkingen zijn versterkt door hoefijzervormige kraakbeenstukjes. De trachea splitst zich in twee hoofdbronchi, een voor de linkerlong en een voor de rechterlong. De plaats waar de hoofdbronchi de longen ingaan heet de longpoort of longhilus. Samen met de hoofdbronchi lopen takken van de longslagader en de longader mee. In de longhilus bevinden zich ook veel lymfeklieren. Dieper in de longen vertakken de bronchi zich in steeds kleinere bronchustakjes om ten slotte te eindigen bij de longblaasjes of alveoli. Ook de slagaders vertakken zich tot steeds kleinere takjes en rondom de longblaasjes zitten alleen nog haarvaatjes. Tijdens de inademing vullen de longblaasjes zich met verse lucht waarin veel zuurstof zit. Via de wand van de longblaasjes wordt de zuurstof aan de haarvaten afgegeven en de koolzuur uit de haarvaten gaat naar de lucht in de longblaasjes. Deze lucht wordt uitgeademd. Slijmvlies en spiertjes van de luchtwegen De luchtwegen zijn van binnen bekleed met slijmvlies (trilhaarepitheel) dat voortdurend slijm produceert. Ook zitten er in de wanden van de luchtwegen spiertjes. Tijdens het inademen zijn die spiertjes ontspannen en zijn de luchtwegen ruim, bij het uitademen spannen die spiertjes aan en worden de luchtwegen nauwer, waardoor de lucht gemakkelijker naar buiten wordt gestuwd. Bij bronchitis is het slijmvlies van de luchtwegen ontstoken en wordt er (te) veel sputum geproduceerd, waardoor een hoestprikkel ontstaat. Bij een astma-aanval blijven bovendien de spiertjes van de luchtwegen aangespannen, waardoor de luchtwegen zo vernauwd worden dat het ademhalen wordt bemoeilijkt. Het resultaat is een aanval van benauwdheid. 3 Hoe haal je adem? De longen gedragen zich als elastische sponzen in een stugge, veerkrachtige kooi, de borstkas. Bij de inademing wordt het middenrif afgeplat. De buikinhoud wordt daardoor naar beneden en naar voren gedrukt. Dit is de buikademhaling. Behalve het middenrif spelen ook de buitenste tussenribspieren een rol. Door die spieren aan te spannen, wordt de borstkas opgetild en verruimd. Dit is de borstademhaling. Door de buik- en de borstademhaling wordt de inhoud van de borstkas vergroot en daardoor stroomt de lucht naar binnen. Door het middenrif en de buitenste tussenribspieren te ontspannen, wordt de borstkas weer verkleind, en hierdoor wordt de lucht uit de longen geperst. De uitademing is dus grotendeels een passief proces. De ademhaling is dus mogelijk dankzij de elasticiteit van de longen. Als de elasticiteit van het longweefsel sterk is verminderd, wordt de ademhaling ook sterk bemoeilijkt. We spreken dan van longemfyseem. Als je dieper inademt, gebruik je de hulpademhalingsspieren. Die lopen van de schedel naar de bovenste ribben en het borstbeen. Door deze spieren aan te spannen worden de ribben verder opgetild en wordt de borstkas verruimd. Als je heel diep wilt uitademen, kan dat door de binnenste tussenribspieren aan te spannen. Zorgvragers met longemfyseem gebruiken vaak hun hulpademhalingsspieren. De belangrijkste spier voor het ademhalen is het middenrif. De zenuw voor het middenrif loopt vanuit de hals door de borstkas naar het middenrif. Wordt deze zenuw plotseling geprikkeld, dan trekt het middenrif zich samen en krijg je de hik. 4 Snelheid en diepte van de ademhaling De snelheid en de diepte van de ademhaling worden geregeld vanuit de hersenen. In het verlengde merg liggen ademhalingscentra die informatie krijgen over het zuurstof- en koolzuurgehalte van het bloed, maar ook over de zuurgraad van het bloed. Een verhoogd koolzuurgehalte en een te sterke zuurgraad van het bloed stimuleren de ademhaling. In rust gebruiken mensen normaal slechts een klein deel van hun longen. Door zo nu en dan diep te zuchten of te gapen worden de niet-gebruikte longdelen ‘gelucht’. Mensen die bedlegerig zijn of die een pijnlijke buikwond hebben, vermijden vaak om diep adem te halen. Het gevolg is dat vooral de onderste delen van hun longen niet gebruikt worden. Bacteriën in de long kunnen dan ongestoord hun gang gaan, met een longontsteking als gevolg. 5 Hoe blijven de luchtwegen schoon? De luchtwegen staan in open verbinding met de buitenwereld. Stof in de buitenlucht komt dus ook in de luchtwegen. De meeste deeltjes, zoals stof, slaan neer op de slijmlaag in de neus. Het bronchiaalslijm of sputum is het slijm dat in de luchtpijpvertakkingen of bronchi zit. Dit slijm bevat allerlei ongerechtigheden en moet uit de luchtweg worden verwijderd. De slijmlaag wordt door trilhaarepitheel richting keelholte getransporteerd, en daar aangekomen wordt het meestal ongemerkt doorgeslikt. Grotere deeltjes prikkelen het slijmvlies sterk, waardoor een reflex wordt opgewekt. Prikkeling in de neus geeft de niesreflex en prikkeling in de luchtwegen de hoestreflex. Deze beide reflexen helpen mee de luchtwegen schoon te houden. Bij hoesten worden de stembanden tegen elkaar gedrukt waardoor de stemspleet sluit. De lucht kan niet weg en de druk loopt op. Als plotseling de stembanden geopend worden, stroomt de lucht er met grote snelheid uit. Ook bij niesen wordt er krachtig uitgeademd, maar dan blijft de stemspleet meestal gewoon open. 14.8 Het hormoonstelsel Twee systemen regelen alle processen in ons lichaam: het hormoonstelsel en het zenuwstelsel. Het zenuwstelsel werkt heel snel, als een telefoon. Berichten worden via de zenuwen direct doorgegeven. Een hormoon moet eerst gemaakt worden en via het bloed bij een orgaan terechtkomen om daar zijn werk te doen. Een hormoon is een in het lichaam gevormde chemische stof die via de bloedstroom bepaalde organen tot werkzaamheid aanzet. Hormonen worden meestal pas gemaakt als ze nodig zijn, bijvoorbeeld insuline. Na het eten van suiker of zetmeel (dat in de darm tot suiker wordt afgebroken), komt er veel suiker in het bloed terecht. Hoe meer suiker er in het bloed zit, hoe meer insuline er wordt gemaakt. Hormonen worden altijd vervoerd via het bloed. Daarom zijn zij door het hele lichaam actief. Het hormoon oestrogeen bijvoorbeeld, wordt in de eierstokken gemaakt en werkt op het baarmoederslijmvlies, maar ook op de borstklieren en de botten. Als een vrouw na de overgang geen oestrogenen meer maakt, dan verslappen de borsten en ontstaat vaak osteoporose, botontkalking. Hormonen worden in hormoonklieren gemaakt, maar ook in andere weefsels. Hierna vind je in een schema de meest voorkomende hormonen in het lichaam, de plaats waar ze gemaakt worden en de functie die ze hebben. Hormonen: waar worden ze gemaakt en wat doen ze? Orgaan Hormoon Functie Hypofyseachterkwab ADH (antidiuretisch Water terugnemen door de nierbuisjes, hormoon) zodat niet te veel urine wordt gevormd. Oxytocine Baring op gang brengen door de weeën te stimuleren. Hypofysevoorkwab TSH (thyroïdstimulerend Schildklier stimuleren om hormoon) schildklierhormoon te maken. ACTH (adrenocorticotroop Bijnierschors stimuleren om hormoon) corticosteroïden te maken. FSH (follikelstimulerend Eierstok stimuleren om de follikel te laten hormoon) rijpen en oestrogenen te produceren. LH/ICSH (luteïniserend • Bij de vrouw stimuleert de LH de hormoon/ eierstok om het gele lichaampje te interstitiëlecelstimulerend ontwikkelen en progesteron te hormoon) produceren. • Bij de man stimuleert de ICSH de testikels om testosteron te produceren. Groeihormoon Lengtegroei stimuleren en groei van weefsels regelen. Prolactine Productie van melk door de borstklieren regelen. Schildklier Basaal metabolisme van de cellen regelen. Thyronine (schildklierhormoon) Calcitonine Calciumgehalte van het bloed laten dalen. Bijschildklieren Parathormoon Calciumgehalte van het bloed laten stijgen. Bijniermerg Adrenaline (overdrachtsstof Het lichaam in staat van paraatheid voor de sympathische brengen. zenuwen) Bijnierschors Corticosteroïden • Ontstekingsreacties en afstotingsreacties remmen, onder andere door het immuunsysteem te remmen. • Uitscheiding van water en zout via de nier helpen reguleren. • Bloedsuiker helpen verhogen. • Het lichaam helpen te overleven in situaties van lichamelijke of psychische stress. Eilandjes van Insuline Bloedsuiker verlagen door glucose op te Langerhans stapelen als glycogeenvoorraad en door glucose te helpen de cel in te komen. Glucagon Eierstokken Oestrogeen Progesteron Testikels Testosteron Nieren Erytropoëtine Maag Renine Gastrine Twaalfvingerige darm Secretine Bloedsuiker verhogen, vooral door de voorraad glycogeen weer om te zetten in glucose. Voor vrouwelijke geslachtskenmerken zorgen (baarmoederslijmvlies laten uitgroeien, borstklier ontwikkelen en kalk in de botten brengen). • Baarmoederslijmvlies laten rijpen, zodat een bevruchte eicel zich kan innestelen. • Slijmvliesprop in de baarmoederhals ondoorgankelijk maken voor zaadcellen. • Klierweefsel van de borsten laten zwellen. • Zorgen voor de mannelijke geslachtskenmerken. • Zaadproductie bevorderen. Beenmerg stimuleren om rode bloedcellen te maken. Zorgen dat de bloeddruk omhooggaat. Maagslijmvlies stimuleren om maagsap te produceren. Alvleesklier stimuleren om alvleeskliersap te produceren. 14.9 Het zenuwstelsel Het zenuwstelsel bestaat uit hersenen, ruggenmerg en zenuwen. Het zenuwstelsel ligt verspreid door het hele lichaam. Elk orgaan is voorzien van zenuwen. De perifere zenuwen zijn verbonden met het ruggenmerg en via het ruggenmerg met de hersenen. Het centrale zenuwstelsel kun je vergelijken met een telefooncentrale. De boodschappen komen aan bij de centrale, die de boodschappen verwerkt. De centrale verbindt lijnen door en zorgt ervoor dat de berichten op de juiste plaats aankomen. De zenuwen kun je vergelijken met de telefoonkabels die de boodschappen doorgeven. Het zenuwstelsel zorgt ervoor dat: • we kunnen reageren op de buitenwereld; • organen en lichaamsdelen bestuurd kunnen worden; • we psychische taken kunnen uitvoeren, zoals nadenken. 1 Functie van het perifere zenuwstelsel, het ruggenmerg en de hersenen De functie van het perifere zenuwstelsel is het vervoeren van gevoels- en zintuigprikkels naar het ruggenmerg en van bewegingsprikkels naar spieren en inwendige organen. Signalen van de buitenwereld komen binnen via de zintuigen. Ze worden opgevangen door zenuwuiteinden en vervoerd naar het centrale zenuwstelsel. In het centrale zenuwstelsel wordt de boodschap verwerkt en vervolgens wordt er via de zenuwen een boodschap teruggestuurd naar de spieren en organen. De functie van het ruggenmerg is voor een deel het voortgeleiden van de zenuwprikkels tussen de hersenen en het lichaam, en het verzorgen van reflexen. De functie van de hersenen is erg gecompliceerd. De hersenschors zorgt voor bewustwording van gevoels- en zintuigprikkels en daar ontstaan ook de bewegingsprikkels. Daarnaast bevinden zich in de hersenen allerlei centra voor specifieke functies. Bijvoorbeeld centra voor het regelen van de bloeddruk, het slaap-waakritme, de hormoonhuishouding, het geheugen, emoties, intelligentie en kunstzinnigheid. 2 Gevoelszenuwen en bewegingszenuwen Gevoelszenuwen of sensibele zenuwen sturen prikkels naar het centrale deel en zorgen ervoor dat wij pijn, temperatuur en aanrakingen kunnen voelen. Ook de zintuigen beschikken over sensibele zenuwen. De uiteinden van gevoelszenuwen bevinden zich in de organen. Als het zenuwuiteinde geprikkeld wordt, wordt de prikkel voortgeleid via de zenuw naar het ruggenmerg. Hier aangekomen kunnen er twee dingen gebeuren: er kan een reflex optreden, in dat geval schakelt de gevoelszenuw direct over op de motorische zenuw, of de prikkel kan voortgeleid worden naar de hersenen. De uiteinden van de bewegingszenuwen of motorische zenuwen bevinden zich ook in organen: de spieren of de klieren. Bij prikkeling van een motorische zenuw zal de spier of klier zich samentrekken. De uiteinden van de meeste motorische zenuwen bevinden zich in de skeletspieren. Ook de spieren van de maag en de darmen, de longen en het hart zijn voorzien van motorische zenuwen. Deze zorgen ervoor dat het orgaan sneller of langzamer werkt. 3 De hersenen De hersenen zijn onder te verdelen in de grote hersenen, de kleine hersenen, de tussenhersenen en de hersenstam. Elk deel van de hersenen heeft een eigen functie. Alle delen van de hersenen zijn met elkaar en met het ruggenmerg verbonden, zodat ook alle functies met elkaar verband houden en elkaar kunnen beïnvloeden. De schors van de grote hersenen zorgt voor bewustwording van alle prikkels van de zintuigen, dus pijn, koude, aanraking, horen, zien en ruiken, en is de plaats waar bewuste bewegingen beginnen. De kleine hersenen zorgen ervoor dat de bewegingen die we maken, gecoördineerd verlopen. Mensen met een ziekte van de kleine hersenen maken ongecoördineerde bewegingen en vertonen bij het lopen een ‘dronkenmansgang’. De tussenhersenen liggen tussen beide grote hersendelen in. Hierin bevindt zich de kern die voor de verdeling van de prikkels naar de grote hersenen zorgt, en die deze prikkels ook ‘zeeft’. Deze kern heet de thalamus. Informatie die niet belangrijk is, wordt niet doorgegeven. Op den duur hoor je bijvoorbeeld een tikkende klok in de kamer niet meer, net zo als verkeerslawaai, omdat de thalamus deze onbelangrijke prikkel tegenhoudt. Ook de hypothalamus behoort tot de tussenhersenen. Dit hersengedeelte regelt via de hypofyse het vrijkomen van een groot aantal hormonen. De hersenstam ten slotte vormt de overgang van de hersenen naar het ruggenmerg. Een belangrijke functie van de hersenstam is de regulatie van vitale functies, zoals ademhaling, bloeddruk, lichaamstemperatuur, honger en dorst. Op de hersenschors worden verschillende schorsvelden onderscheiden, die elk een speciale functie vervullen. Je hebt bijvoorbeeld de gezichtsschors in de achterste lob, de sensibele schors in de voorste lob en de motorische schors in de zijlob. Voor veel functies zijn er twee schorsgebieden, een primair en een secundair schorsgebied. Om het verschil hiertussen duidelijk te maken bekijken we het schorsgebied voor het gezichtsvermogen, de optische schors. Dankzij de primaire optische schors worden we ons bewust van de beelden die via het netvlies en de oogzenuw naar de hersenen zijn gestuurd. Zodra de prikkels op de primaire optische schors zijn aangekomen, zien we iets. De prikkels van de oogzenuw worden ook naar de secundaire optische schors gestuurd. Daar wordt als het ware betekenis gegeven aan wat we zien. Bij een baby functioneert alleen de primaire optische schors, waardoor de baby dingen zien. De betekenis ervan moet het kind nog leren. Als de primaire optische schors beschadigd wordt, is men blind, omdat er geen prikkels in de hersenschors aankomen. Als de primaire schors intact is en de secundaire schors beschadigd is, dan kan men wel zien, maar weet men niet wat men ziet. Dit verschijnsel ziet men soms bij zorgvragers met een CVA. In de motorische schors liggen de zenuwcellen die bewegingen aansturen, de motorische cellen. De vezels hiervan lopen door naar het ruggenmerg. De meeste vezels die rechts in de hersenen beginnen, komen links in het ruggenmerg uit, en andersom. In het ruggenmerg vindt overschakeling op de motorische cellen van het ruggenmerg plaats, en vandaar gaat een zenuw naar het betreffende orgaan. Voor de pijn- of de tastzin loopt er een gevoelszenuw of sensibele zenuw van bijvoorbeeld de huid naar het ruggenmerg. Daar wordt overgeschakeld op sensibele cellen van het ruggenmerg. Deze brengen de prikkel via de tussenhersenen naar de hersenschors. Pas als de prikkel in de hersenschors aankomt, weet je dat iets pijn doet of dat iets heet is. Ook de meeste sensibele zenuwen kruisen over van de linkerzijde naar de rechterzijde en andersom. Hersenvliezen en liquor De hersenen en het ruggenmerg zijn omgeven door drie hersenvliezen. Een andere naam voor hersenvliezen is meningen. Als de hersenvliezen ontstoken zijn noemt men dit meningitis. Het buitenste vlies, de dura mater, is dik en hard. In de schedel ligt de dura direct tegen het bot aan, maar in het wervelkanaal zit er vetweefsel tussen de dura en het bot. De ruimte waarin dit vet ligt noemt men de epidurale ruimte. De functie van de dura is stevigheid en bescherming bieden aan de hersenen en het ruggenmerg. Direct tegen de dura aan ligt een dun vlies, dat met spinnenwebachtige uitlopertjes vastzit aan het derde vlies. Dit zogenaamde spinnenwebvlies wordt ook wel arachnoidea genoemd. Tussen de spinnenwebdraadjes bevindt zich een ruimte waarin de liquor stroomt, het hersenvocht. Deze ruimte noemt men de arachnoïdale ruimte. Het derde vlies is ook heel dun en ligt direct tegen de hersenen aan. In dit vlies lopen de bloedvaten voor de hersenen. Dit vlies volgt alle groeven en ribbels van het hersenoppervlak. Men noemt het de pia mater, het zachte hersenvlies. Omdat de bloedvaten erin lopen, noemt men dit vlies ook wel het vaatvlies. [260747.14.08] 8049411D [Hersenen en ruggenmerg met drie hersenvliezen.] Figuur 8 De hersenen en het ruggenmerg zijn omgeven door drie hersenvliezen. Bloedvoorziening van de hersenen De bloedvoorziening van de hersenen verloopt via vier arteriën. In de hals lopen links en rechts de halsslagader (arteria carotis), en in de dwarsuitsteeksels van de halswervels lopen links en rechts de wervelslagader (arteria vertebralis). Deze vier arteriën komen bij elkaar aan de hersenbasis en vormen daar een vaatring, de ‘cirkel van Willis’. Vanaf deze vaatring lopen er aan weerszijden drie arteriën de hersenen in: één naar de voorste lob, één naar het middengedeelte en één naar het achterste deel van de hersenen. Deze arteriën lopen in het zachte hersenvlies. 4 Het ruggenmerg De functie van het ruggenmerg is het vervoeren van prikkels van de perifere zenuwen naar de hersenen, en omgekeerd, van de hersenen naar perifere zenuwen. In het ruggenmerg vindt de overschakeling plaats naar de volgende zenuwcel en worden verbindingen tussen verschillende zenuwcellen gelegd. Reflexen verlopen via het ruggenmerg of via de hersenen. Onder een reflex verstaat men een automatische reactie op een prikkel. Anders gezegd: bij een reflex vindt een reactie op een prikkel plaats voordat men zich die prikkel bewust is geworden. Dit komt omdat direct overgeschakeld wordt van de sensibele cel naar een motorische cel. Meestal wordt ook overgeschakeld naar een sensibele cel die de prikkel doorgeeft aan de hersenschors, maar die doet er langer over, zodat de reactie al heeft plaatsgevonden voordat men zich de prikkel bewust is geworden. Reflexen zijn belangrijk omdat veel bewegingen reflexmatig gebeuren. Als het water uit de kraan te heet is, trek je je hand automatisch terug. Ook slikken gebeurt meestal in een reflex: als iets het slijmvlies in de keel raakt, volgt automatisch een slikreflex. De lozing van urine en feces gebeurt gedeeltelijk reflexmatig. Als de blaas vol is, gaat in een reflex de inwendige sluitspier open, maar meestal heeft men geleerd om tegelijkertijd de uitwendige sluitspier af te sluiten (dat gebeurt dus bewust, hoewel men dat meestal niet echt beseft). Mensen met een ruggenmergaandoening kunnen wel een reflex van de blaas en het rectum hebben, maar soms kunnen ze deze niet bewust ledigen. Bij aandoeningen van de hersenstam kunnen bepaalde reflexen uitvallen, zoals de slikreflex of de pupilreflex (het kleiner of groter worden van de pupil door veranderingen in lichtintensiteit). Reflexen spelen ook een grote rol bij spastische verlammingen. Deze worden verderop behandeld in de paragraaf over verlammingen. Door middel van onderzoek naar reflexen kan de arts veel te weten komen over afwijkingen aan het ruggenmerg of de hersenstam. 14.10 Het houdings- en bewegingsapparaat Omdat je zorgt voor de mobiliteit van de zorgvrager, moet je iets weten over hoe het houdings- en bewegingsapparaat gebouwd is en hoe het werkt. Daarom besteden we in deze paragraaf aandacht aan het bewegingsstelsel (dat bestaat uit het skelet, de gewrichten en de spieren), de schedel, de rug en de ledematen en we bespreken enkele veelvoorkomende aandoeningen van het bewegingsapparaat waar je in de zorg veel mee te maken krijgt. 1 Het skelet Het skelet is samen met de gewrichten en de spieren onderdeel van het bewegingsstelsel. Het skelet is opgebouwd uit botweefsel en kraakbeenweefsel. In kraakbeenweefsel maken de kraakbeencellen een veerkrachtige, bijna doorzichtige tussenstof. In het botweefsel bevinden zich botcellen, kalkzouten en bindweefselvezels. Een bot bestaat meestal uit drie lagen. Van buiten naar binnen: • beenvlies of periost: dit is bindweefsel dat rijk is aan bloedvaten en zenuwen. Beenvlies is belangrijk voor het herstel na een botbreuk; • beenschors: dit is compact botweefsel; • beenmerg. Functies van het skelet • Inwendige organen, zoals de longen en het hart, beschermen. • Steun geven aan het lichaam. • Zorgen voor beweeglijkheid van het lichaam (gewrichten). • Bloedcellen vormen in het rode beenmerg. • Kalk opslaan en afgeven (kalkzouten geven stevigheid aan de botten). In het uiteinde van de pijpbeenderen en in de platte en onregelmatig gevormde botten zit spongieus bot. Hierin zit rood beenmerg, waar de bloedcellen worden aangemaakt. In de holte van de lange pijpbeenderen zit geel beenmerg, dat bestaat uit vet. Tijdens ons leven wordt voortdurend nieuw bot gevormd en ouder bot afgebroken. Daarbij wordt de vorm zo veel mogelijk aangepast aan de belasting. De aanmaak en afbraak hangen af van de leeftijd en het geslacht. Verder spelen voeding – voornamelijk kalk – en de belasting van de botten een grote rol bij de aanmaak en afbraak van botweefsel. 2 Botverbindingen Er zijn verschillende manieren waarop twee botstukken met elkaar verbonden kunnen zijn. • • • Een naadverbinding: deze vorm van botverbinding is nagenoeg onbeweeglijk. Een botverbinding met een kraakbeenschijf ertussen: een dergelijke verbinding laat een klein beetje beweging toe. Voorbeelden hiervan zijn de verbindingen tussen de wervels. De kraakbeenschijf is dan een tussenwervelschijf. Ook de verbinding tussen de beide schaambeenderen is een kraakbeenverbinding. Het kraakbeenstukje dat de beide schaambeenderen verbindt heet symfyse. De belangrijkste, meest beweeglijke botverbinding is een gewricht. Bij een gewricht liggen de twee botuiteinden los van elkaar en worden ze bijeengehouden door een gewrichtskapsel. De botuiteinden zijn bekleed met kraakbeen en in de ruimte tussen de botuiteinden bevindt zich gewrichtssmeer of synovia. Daarom heten gewrichten ook wel synoviaalverbindingen. Het ene botuiteinde heeft meestal een ronde vorm en wordt de gewrichtskop genoemd, terwijl het uiteinde van het andere bot meer komvormig is: de gewrichtskom. Het gewrichtskapsel is aan de binnenkant bekleed met slijmvlies, dat het gewrichtssmeer aanmaakt. De buitenkant van het gewrichtskapsel bestaat uit straf bindweefsel, met daarin vaak nog speciale stevige gewrichtsbanden. Die beperken in veel gevallen de beweeglijkheid van het gewricht en verstevigen het kapsel. Zijn de gewrichtsbanden gescheurd of te veel verslapt, dan raakt het gewricht uit de kom. Dus een gewricht bestaat uit: • kop en een kom, bedekt met een laagje kraakbeen; • een gewrichtsspleet, die gevuld is met gewrichtssmeer (synovia); dit heeft een voedende en smerende functie; • een gewrichtskapsel, dat de beide botten met elkaar verbindt. Het gewrichtskraakbeen is nodig om het gewricht soepel te laten bewegen, zonder te veel wrijving. Helaas is het gewrichtskraakbeen nogal kwetsbaar. Het heeft geen eigen bloedvaten en als het gewrichtskraakbeen beschadigd wordt, geneest het vaak slecht. Na genezing is het vaak niet meer mooi glad, maar hobbelig. Bewegingen lopen dan stroever en ook ontstaat vaak pijn bij het bewegen van het gewricht. Dit zie je bij artrose aan het gewricht. [260747.14.09] 8049411E [Bouw van een gewricht.] Figuur 9 Bouw van een gewricht. 1 gewrichtskom 2 gewrichtskraakbeen 3 gewrichtskapsel 4 gewrichtsspleet 5 synoviaal vlies 6 gewrichtskop 7 periost Gewrichten zijn er in verschillende vormen: • scharniergewrichten, zoals de knie en de vingerkootjes; • bolvormige gewrichten, zoals de heup en het schouder- gewricht; • cilindergewrichten, zoals het gewricht tussen het spaakbeen en de ellepijp; • zadelgewricht, het gewricht tussen de duim en de hand. Functie van gewrichten Gewrichten maken het mogelijk om de botstukken van het skelet ten opzichte van elkaar te bewegen. De verschillende vormen van de gewrichten bepalen welke beweging een gewricht kan maken. De banden in het gewrichtskapsel zorgen ervoor dat een gewricht niet te ver door kan bewegen. [260747.14.10] 8049411F [Compensatie voor een stijf kniegewricht.] Figuur 10 Compensatie voor een stijf kniegewricht (zie pijlen). 3 Spieren Spieren zijn opgebouwd uit spiervezels, die kunnen samentrekken en ontspannen. Een groepje spiervezels wordt bij elkaar gehouden door een dun laagje bindweefsel en vormt zo een spierbundel. Rondom de hele spier ligt ook een laagje bindweefsel. Dit heet de spierschede of spierfascie. Aan het uiteinde van de spier wordt het bindweefsel heel dicht en stevig: het gaat over in de pees. De pees bestaat uit sterke, niet-rekbare vezels, waarmee de spier met het bot verbonden wordt. Een pees verbindt de skeletspieren met het skelet, de spieren lopen uit in het beenvlies van het bot. Als spieren actief zijn, verbruiken ze energie en ontstaan er afvalstoffen. Voor een goede aanvoer van voedings- stoffen en zuurstof enerzijds en een efficiënte afvoer van afvalstoffen anderzijds beschikt een spier over een groot aantal bloedvaten. Via de zenuwen krijgen de spieren signalen uit de hersenen en het ruggenmerg om zich samen te trekken. Vanuit de spieren en gewrichten wordt ook informatie aan het centrale zenuwstelsel teruggezonden. Spierspanning Door de spiervezels aan te spannen worden de botten bewogen. Een ander woord voor aanspanning van een spier is contractie. Door spiercontractie ontstaat een spanning of tonus in de spier. Ook in rust hebben de spieren een bepaalde spanning, dit noem je rustspanning of rusttonus. Tijdens het slapen neemt deze rustspanning iets af. Als iemand erg nerveus of gespannen is, neemt deze spanning in bepaalde spieren soms toe. Bij spasticiteit is de rusttonus van de spier te hoog. Functies van spieren Rondom een gewricht liggen verschillende spieren. De ene spier zorgt ervoor dat een gewricht kan worden gebogen, de andere zorgt ervoor dat het gewricht kan worden gestrekt. Spieren die elkaar tegenwerken noemen we antagonisten. Spieren gebruiken veel energie en hebben daarom een goede bloedvoorziening nodig. Nadat de spieren worden aangespannen, ontstaan in de spieren veel afvalstoffen, die door het bloed worden afgevoerd. Slechte doorbloeding van spieren of ischemie veroorzaakt spierpijn. De spier krijgt dan onvoldoende voedingsstoffen en de afvalstoffen worden niet afgevoerd. Functies van skeletspieren Skeletspieren zijn spieren die aan het skelet vastzitten en die nodig zijn om de botdelen ten opzichte van elkaar te laten bewegen. Doordat skeletspieren veel energie gebruiken, produceren ze veel warmte. Aansturing van spieren Spieren worden aangestuurd door motorische zenuwen, de bewuste of willekeurige zenuwen. De zenuwen komen uit het ruggenmerg en zijn via het ruggenmerg verbonden met de hersenen. Er kunnen verlammingen ontstaan als de delen van de hersenen waar de beweging wordt geregeld beschadigen. Kan een spier niet meer bewust gebogen worden, dan heet dat paralyse. Kan de spier nog wel bewust gebogen worden, maar zit er geen kracht meer in, dan spreek je van een parese. Er lopen ook zenuwen van de spier naar het ruggenmerg en de hersenen, zodat de hersenen ‘weten’ in welke stand het gewricht staat. Atrofie en hypertrofie Als een spier niet of onvoldoende wordt gebruikt, wordt de spier dunner. Dit heet spieratrofie. Dit kan veroorzaakt worden door bedrust, ingipsen van een ledemaat of uitval van een motorische zenuw. Spieren kunnen ook dikker worden door extra training. Dan spreek je van spierhypertrofie. Bodybuilders kunnen door veel oefenen hun uiterlijk veranderen en hun spiermassa doen toenemen. Ook door bepaalde hormonen te gebruiken, meestal mannelijke geslachtshormonen, neemt de spiermassa toe. [260747.14.11] 80494120 [Doorsnede van een spier.] Figuur 11 Doorsnede van een spier. 4 Schedel De schedel bestaat uit de aangezichtsschedel en de hersenschedel. [260747.14.12] 80494121 [Tekening van de schedel: zijkant en voorkant.] Figuur 12 De schedel: zijkant en voorkant. Aangezichtsschedel De aangezichtsschedel wordt gevormd door de bovenkaak, de onderkaak en de neusbeentjes. In de aangezichtsschedel zie je de openingen voor de ogen (de oogkas of orbita), de neus en de mond. Het bot van de bovenkaak is hol, want daar bevindt zich de bovenkaakholte of sinus maxillaris. In het voorhoofdsbeen bevindt zich ook een neusbijholte, de voorhoofdsholte of sinus frontalis. Hersenschedel De hersenschedel bestaat uit meerdere delen die het schedeldak vormen en meerdere delen die de schedelbasis vormen. Bij de baby zijn de naden van het schedeldak nog niet gesloten. Tijdens de geboorte kunnen die botten dan een beetje over elkaar schuiven, waardoor de schedel gemakkelijker het baringskanaal passeert. Tussen de schedeldakbotten zijn bij de baby dan ook zachtere plekken (de fontanellen) te voelen. In de schedelbasis zitten veel openingen waar bloedvaten en zenuwen doorheen lopen. 5 Rug De rug loopt van de schedel tot aan het staartbeen en bestaat uit botten, spieren en veel banden. Botten van de wervelkolom In de wervelkolom treffen we van boven naar beneden de volgende wervels aan. • In de nek vinden we de zeven nekwervels. De bovenste draagt de schedel en heet de atlas. De tweede heet de draaier, omdat deze wervel een spil heeft waaromheen de atlas, en dus ook het hoofd, draait. De halswervelkolom is erg beweeglijk, we kunnen ons hoofd alle kanten op bewegen. • • • • Na de hals volgen de twaalf borstwervels. Aan deze wervels zitten de twaalf ribben vast. De borstwervelkolom is daardoor veel minder beweeglijk. Dan volgen de vijf lendenwervels. Deze wervels zijn groot en stevig en laten ook weer veel beweging toe. Nog verder naar onderen zijn er geen aparte wervels meer, maar zijn vijf wervels vergroeid tot het heiligbeen. Het heiligbeen vormt een onderdeel van het bekken. Ten slotte komen de staartbeenwervels, die vergroeid zijn tot het staartbeentje (het stuitje). Wervelkanaal In de wervelkolom bevindt zich het wervelkanaal, waardoor het ruggenmerg loopt. Tussen de wervels zitten openingen waardoor de zenuwen van het ruggenmerg het wervelkanaal verlaten. De onderste zenuwen uit het lendengedeelte en het heiligbeengedeelte vormen een grote, dikke zenuw, de nervus ischiadicus of heupzenuw. Deze loopt onder de bilspier langs naar het been. De wervels zijn met elkaar verbonden door tussenwervelschijven. Deze tussenwervelschijven zijn van kraakbeen, waardoor ze een beetje kunnen vervormen. In het midden van een tussenwervelschijf zit een tamelijk zachte kern en daaromheen zitten stevige collagene vezels die de tussenwervelschijf sterk maken. Door deze opbouw met benige wervels, afgewisseld met vervormbare kraakbeenschijven, is de rug stevig en toch heel flexibel. De wervelkolom is niet recht, maar heeft een aantal krommingen. De nek heeft een kromming met de holle kant naar achteren, we noemen dit een lordose. Het borstgedeelte van de wervelkolom heeft een kromming met de bolle kant naar achteren. Dit noemen we een kyfose. De lendenwervelkolom heeft eenzelfde kromming als de hals, namelijk met de holle kant naar achteren, dus een lendenlordose. Door deze krommingen werkt de wervelkolom als een veer. Als je springt, buigt de rug via die krommingen wat meer door en daardoor krijgen de hersenen in de schedel niet steeds een schok. [260747.14.13] 80494122 [Tekening van de wervelkolom: achterkanten zijkant; met benamingen.] Figuur 13 De wervelkolom: achterkant en zijkant. [260747.14.14] 80494123 [Twee wervels met een tussenwervelschijf.] Figuur 14 Twee wervels met een tussenwervelschijf. 1 wervellichaam 2 tussenwervelschijf met kern en vezels 3 wervelkanaal 4 doornuitsteeksel Banden en spieren van de rug Behalve uit botten en kraakbeen bestaat de rug uit banden en spieren. Tussen uitsteeksels van de wervels en langs de voor- en de achterkant van de wervels lopen veel banden of ligamenten die de rug steviger maken, maar die er ook voor zorgen dat de rug niet te veel kan bewegen. Bij kleine kinderen zijn deze banden veel soepeler. Hierdoor zijn zij veel leniger dan ouderen. Als deze banden echter door te veel trainen te soepel blijven, dan beschadigen de rug en het ruggenmerg eerder. Verder spelen de vele spieren in de rug ook een heel belangrijke functie in de stevigheid van de rug en daarnaast in de beweeglijkheid van de rug. De rugspieren lopen van wervel tot wervel en van schedel tot heiligbeen. Rondom en aan de wervelkolom bevinden zich allerlei spieren en banden. De rechte, schuine en dwarse buikspieren hebben alle een eigen verloop. De richting van een rompbeweging en de lichaamshouding hangen sterk samen met de activiteit in deze verschillende spiergroepen. Daarnaast hebben de buikspieren ook invloed op de buikinhoud, omdat ze bij aanspanning de druk in de buikholte vergroten. Dit is bijvoorbeeld nodig om de darmen te ontlasten en om uit te ademen. [260747.14.15] 80494124 [Verschillende buikspieren.] Figuur 15 Het verloop van de spieren van de buitenwand. Ook spieren in de rug en rond het bekken beïnvloeden de stand van de rug. De spieren werken samen als een korset. De spieren van de buik, de rug en de borstwand vormen één geheel, waardoor de borstwand en de schoudergordel gesteund worden. Wanneer iemand staat, wordt de stand van het bekken onder andere bepaald door de buikspieren. [260747.14.16] 80494125 [Een staand persoon met een goede houding.] Figuur 16 Een staand persoon met een goede houding. [260747.14.17] 80494126 [Een staand persoon met een voorover gekanteld bekken.] Figuur 17 Een staand persoon met een voorover gekanteld bekken. Aandoeningen van de rug Aan de rug komen onder andere de volgende aandoeningen voor. • Bij een hernia puilt de kern van de tussenwervelschijf uit, waardoor druk op de lumbale zenuwen ontstaat. Deze aandoening heet voluit: hernia nuclei pulposi (HNP). Door verkeerde bewegingen of langdurige foute belasting van de rug beschadigen de collagene vezels van de tussenwervelschijf. Als gevolg hiervan wordt de zachte kern langs de beschadigde vezels gedrukt en stulpt aan de buitenkant van de schijf uit. Die uitstulping drukt dan op de zenuwen van het ruggenmerg en dat veroorzaakt heftige uitstralende pijn. • Spit of lumbago is plotseling optredende spierpijn aan één kant in de lendenstreek. • Ischias is pijn in het gebied van de nervus ischiadicus. Het is uitstralende pijn in het verloop van de zenuw, vanaf de lendenstreek, door de bil naar het been. • Scoliose is een zijdelingse verkromming van de wervelkolom. Een heel klein beetje scoliose, minder dan 10% kromming, is nog normaal. Dit komt bijvoorbeeld voor bij mensen van wie het ene been iets langer is dan het andere been. Het bekken staat dan iets scheef en die scheve stand wordt gecorrigeerd door een scoliose. Een ernstige scoliose betreft vaak de wervelkolom van de borstkas, waardoor de borstkas vervormd wordt. De ruimte in de borstkas wordt kleiner en de vervormde borstkas zet minder goed uit bij de inademing. Mensen met een ernstige scoliose krijgen daardoor eerder longproblemen. Bij zorgvragers met een verstandelijke beperking komen verkrommingen van de wervelkolom vaker voor, door spierzwakte en spasticiteit van spieren. • Een dwarslaesie is ook een aandoening van de rug en is een onderbreking van het ruggenmerg. In veel gevallen ontstaat een dwarslaesie door een ongeval waarbij de rug breekt. Bij een fractuur van de rug kan een wervelfractuur ontstaan, maar die geneest wel weer. Omdat het ruggenmerg door het wervelkanaal loopt, kan ook het ruggenmerg ‘breken’; en dit geneest niet meer. Dwarslaesies komen vooral voor bij de beweeglijkste delen van de wervelkolom, dus bij de nek: de hoge dwarslaesie, en bij de lendenen: de lage dwarslaesie. 6 Ledematen Met de ledematen bedoelen we de schoudergordel en de armen, de bekkengordel en de benen. Er zitten gewrichten tussen de botten van de ledematen om je ledematen te buigen en bewegen. Ook aan de ledematen kunnen afwijkingen ontstaan door ongevallen of ziekten. Schoudergordel en armen De schoudergordel bestaat uit het schouderblad en het sleutelbeen. Het schouderblad is erg beweeglijk en zorgt ervoor dat we met onze armen alle bewegingen kunnen maken, van boven ons hoofd tot op onze rug. Het sleutelbeen verbindt het schouderblad met het borstbeen. Verder zit het schouderblad alleen vast met spieren en pezen. De bovenarm vormt een gewricht met het schouderblad. Dit gewricht is erg beweeglijk, maar niet zo erg stevig. De arm raakt gemakkelijk uit de kom. De onderarm bestaat uit twee botten, het spaakbeen en de ellepijp. De ellepijp vormt het gewricht met de elleboog. Het spaakbeen vormt het gewricht met de hand, het polsgewricht. In de hand zitten de handwortelbeentjes en de middenhandsbeentjes en ten slotte de vingers. Bekkengordel Het bekken is uit meer delen opgebouwd en tussen die delen is een klein beetje beweging mogelijk. Die delen zijn de beide heupbeenderen en het heiligbeen. Aan de voorkant bevindt zich tussen de beide heupbeenderen de symphysis. Dit is een stukje kraakbeen, waardoor de beide botdelen een klein beetje ten opzichte van elkaar kunnen bewegen. Aan de achterkant vormen de beide heupbeenderen een gewricht met het heiligbeen. In dit gewricht is nauwelijks beweging mogelijk, alleen een beetje vering. Al met al is de bekkengordel een stevige gordel, die fungeert als een stevige, verende ring. In het heupbeen bevindt zich het gewricht voor het dijbeen. Dit is een kogelgewricht, waarmee de heup alle kanten op bewogen kan worden. De beweeglijkheid van de heup naar achteren wordt echter beperkt door gewrichtsbanden. Dit gewricht is meer gebouwd op stevigheid dan op beweeglijkheid. Tussen de kop en de schacht van het heupbeen bevindt zich de heupbeenhals of het collum femoris. Dit vormt de zwakste plek van het heupbeen. Als ouderen vallen, breken ze deze dijbeenhals nogal eens: de collumfractuur (fractuur = breuk). Benen Naar onder toe vormt het dijbeen een gewricht met het onderbeen, het kniegewricht. In het kniegewricht bevinden zich twee aparte kraakbeenringen, de menisci (enkelvoud: meniscus). Binnen in het kniegewricht zitten twee banden, de kruisbanden. Hiermee is het kniegewricht een heel gecompliceerd gewricht, en aandoeningen van de menisci komen dan ook veel voor: de voetbalknie. Er zit dan een scheurtje in een meniscus of er is een stukje vanaf gescheurd. Als de kruisbanden gescheurd zijn, wordt de knie instabiel. De knie heeft nog iets speciaals, de knieschijf. Dit is een botstukje in de pees van de dijbeenspieren, dat ervoor zorgt dat de pees niet over het gewricht schuurt als de knie wordt gebogen en gestrekt. Het onderbeen bestaat uit twee botten: het scheenbeen en het kuitbeen. Het scheenbeen is dik en stevig en vormt zowel het gewricht met de knie als het gewricht met de enkel. Het kuitbeen is heel dun en vormt een deel van het enkelgewricht, namelijk aan de buitenzijde. Het enkelgewricht heet ook wel het spronggewricht. Rondom het enkelgewricht zitten veel gewrichtsbanden, die ervoor zorgen dat het enkelgewricht stevig is. Deze banden kunnen bij omklappen van de voet beschadigen of zelfs scheuren. De voet bestaat uit de voetwortelbeentjes, de middenvoetsbeentjes en de tenen. Normaal is de voetzool niet vlak, maar gewelfd. Als de voet doorzakt, ontstaan platvoeten. De onderste ledematen zijn meer gebouwd op stevigheid dan op beweeglijkheid. Ook de gewrichten van het been moeten vooral stevig zijn, want zij dragen het gewicht van het lichaam. Het kraakbeen van de gewrichten van het been beschadigt gemakkelijk als het been verkeerd wordt belast. Hierdoor ontstaat op den duur artrose van heup of knie. Aandoeningen van de ledematen Aandoeningen aan de ledematen ontstaan zowel door ongevallen als door ziekten. Veelvoorkomende aandoeningen zijn: • Botbreuken of fracturen. • • • • • Meestal ontstaan fracturen door geweld, want botten zijn sterk. Bij ziekten van het bot breken botten soms al bij weinig kracht, bijvoorbeeld bij ernstige osteoporose (botontkalking). Het bot is dan zo broos dat het bij een klein ongeval al breekt. De collumfractuur bij ouderen is hiervan een voorbeeld (zie verder). Minder vaak komen spontane botbreuken voor. Dit gebeurt meestal bij ernstige ziekten in het bot, bijvoorbeeld bij uitzaaiingen van kwaadaardige tumoren. Om een fractuur te laten genezen worden de gebroken botdelen geïmmobiliseerd. Dit betekent dat het gebroken deel van het skelet niet meer bewogen kan worden. Ontstekingen van de gewrichten, zoals reumatoïde artritis. Dit is een chronische aandoening, waarbij vooral de kleine gewrichten van de handen en voeten zijn aangetast. Artrose. Deze aandoening ontstaat als het kraakbeen van het gewricht is beschadigd, bijvoorbeeld door het gewricht langdurig verkeerd te belasten. Bij artrose is meestal maar een enkel gewricht betrokken; vaak is dit een heup of een knie (zie verder). Verlammingen. Verlammingen zijn meestal het gevolg van aandoeningen van het zenuwstelsel. Als een verlamde spier dun en slap wordt, spreken we van een slappe verlamming. Dit ontstaat in de meeste gevallen door ziekten van de zenuw of van het onderste deel van het ruggenmerg. Spasmen. Spasmen zijn te hoge spanningen van de spieren. Dit komt vooral voor bij verlammingen die veroorzaakt worden door een aandoening van de hersenen. Je ziet dit veel bij een dwarslaesie, en ook bij mensen met een verstandelijke beperking, door hersenbeschadiging. Bekkeninstabiliteit. Zwangeren en kraamvouwen hebben vaak klachten die worden aangeduid met de naam bekkeninstabiliteit. Tijdens de zwangerschap en de bevalling worden de verbindingen van het bekken losser. Dit is normaal, maar soms wordt het bekken hierdoor zo ‘los’ en beweeglijk dat dit klachten veroorzaakt, zoals pijn, moeite met trappenlopen en met tillen. Artrose Artrose is een reumatische aandoening. Het is een veelvoorkomende aandoening. In Nederland hebben ongeveer een miljoen mensen last van artrose. Oorzaak Het kraakbeen in de gewrichten wordt dunner en verdwijnt. De botten worden minder of niet meer beschermd en schuren tegen elkaar. Hierdoor ontstaan uitsteeksels aan botten die de bewegingen van het gewricht kunnen beperken en die pijnlijk kunnen zijn. Het risico is het hoogst bij vrouwen, ouderen, mensen met overgewicht en bij mensen waarbij artrose in de familie voorkomt. Ook mensen die een beroep hebben gehad waarbij de gewrichten zwaar werden belast, hebben een grotere kans op artrose. Symptomen Zorgvragers met artrose hebben vooral last net na het opstaan. De gewrichten kunnen dan stijf zijn en pijn doen. De gewrichten die het vaakst zijn aangedaan zijn de knieën, de heupen en een aantal gewrichtjes in de duimen en de handen. Na ongeveer een kwartiertje in beweging te zijn geweest, zakken de klachten af. Diagnose De arts stelt de diagnose meestal aan de hand van de anamnese en een lichamelijk onderzoek. Aanvullend onderzoek zoals bijvoorbeeld een röntgenfoto geeft geen extra informatie en is meestal niet nodig. Behandeling Artrose is niet te genezen. De aandoening zal in de loop van de tijd verergeren. Er zijn wel behandelingen die de symptomen kunnen verminderen. Zorgvragers met artrose hebben baat bij (milde) lichaamsbeweging. De spieren rondom het gewricht worden dan sterker en ontlasten het gewricht. Als lopen lastig is, kun je adviseren om een wandelstok te gebruiken. Als meer bewegen in het dagelijks leven lastig is, kan de zorgvrager bij de fysiotherapeut terecht voor oefentherapie. Een ander voordeel van meer lichaamsbeweging is dat zorgvragers met overgewicht wat zullen afvallen. Je kunt zorgvragers met overgewicht ook overleggen met de diëtiste over aanpassingen in het voedingspatroon. Als een zorgvrager met artrose veel pijn heeft, kan even rustig aan doen de pijn verminderen. De pijn kan ook verminderen door het gewricht te koelen met een koud kompres of te verwarmen met een warm kompres. Je kunt hierover overleggen met de fysiotherapeut of de arts. Als het aanpassen van de beweging onvoldoende effect heeft, kan de arts een pijnstiller voorschrijven, bij voorkeur een zalf of gel met een NSAID (een pijnstiller die ook ontstekingen remt) erin; bijvoorbeeld diclofenac. Helpt dat ook onvoldoende dan kan de zorgvrager paracetamoltabletten slikken. Pas als dat ook onvoldoende werkt, zal de arts orale NSAID’s voorschrijven. Deze medicatie kan ernstige bijwerkingen en interacties hebben met andere geneesmiddelen. Je kunt deze vinden in de bijsluiter van de medicatie. In heel ernstige gevallen kunnen ontstekingsremmers (corticosteroïden) in het gewricht geïnjecteerd worden. Als laatste mogelijkheid kan het gewricht tijdens een operatie schoongemaakt of vervangen worden. Collumfractuur Een collumfractuur is een breuk in de collum (hals) van het femur (dijbeen). Het is één van de vormen van een gebroken heup. Bij de andere vormen van een gebroken zit de breuk lager in het dijbeen. Bijna negentig procent van de mensen met een collumfractuur is 65 jaar of ouder. Vrouwen hebben een drie keer zo hoog risico op een collumfractuur als mannen. Oorzaak De heup is het gewricht tussen het bekken en het femur (bovenbeenbot). Een collumfractuur kan ontstaan bij een ongeval of een val. Het kan ook spontaan optreden waardoor de zorgvrager valt. Het vallen is dan het gevolg van de collumfractuur en niet de oorzaak. Symptomen Een zorgvrager met een collumfractuur heeft meestal pijn in de lies en loopt mank of kan helemaal niet lopen. Als de zorgvrager op de rug ligt, ligt de voet van het aangedane been iets naar binnen gedraaid. Het aangedane been is wat korter dan het andere been. Diagnose Bij ouderen met symptomen van een collumfractuur wordt altijd onderzoek gedaan in het ziekenhuis. De anamnese en het lichamelijk onderzoek geven vaak al duidelijke aanwijzingen voor een collumfractuur. Om de diagnose met zekerheid te stellen, worden röntgenfoto’s gemaakt. Zorg ervoor dat de zorgvrager totdat hij naar het ziekenhuis gaat, de heup niet belast. Lopen kan de breuk ernstiger maken en de behandeling gecompliceerder. Behandeling Een collumfractuur wordt bijna altijd door middel van een operatie behandeld. Dat kan door het repareren van de heup met een schroef of pennen, of door het plaatsen van een kunstheup. De kans op complicaties is groot; ongeveer een kwart van de zorgvragers krijgt er mee te maken. Veelvoorkomende complicaties zijn onder andere delier, decubitus, trombose en infecties. Er zijn ook complicaties die pas na langere tijd kunnen optreden zoals een verhoogd valrisico en osteoporose (botontkalking). Na de operatie moet de zorgvrager revalideren. Dit begint al in het ziekenhuis en gaat thuis door. Soms is na ontslag uit het ziekenhuis eerst een opname in een verpleeghuis nodig voordat de zorgvrager weer naar zijn eigen huis kan. De revalidatie bestaat voornamelijk uit oefeningen en wordt begeleid door de fysiotherapeut. De zorgvrager wordt zo snel mogelijk gemobiliseerd om de kans op decubitus en doorliggen te voorkomen. Welke voorschriften gelden tijdens de revalidatie is afhankelijk van de operatietechniek en kenmerken van de zorgvrager. Niet elke zorgvrager met een collumfractuur kun je dus op dezelfde manier behandelen! Overleg indien nodig met de fysiotherapeut. Een heel klein gedeelte van de mensen met een collumfractuur kan op een andere manier behandeld worden. Zorgvragers die al voor de breuk niet meer konden lopen, worden vaak niet geopereerd. Bij deze zorgvragers is pijnstilling een belangrijk onderdeel van de behandeling. 14.11 Uitscheiding Het lichaam produceert continu urine en ontlasting. De urine ontstaat in de nieren en de ontlasting bestaat grotendeels uit onverteerbare resten uit de voeding en water. Urine en ontlasting worden niet continu geloosd, maar tijdelijk in reservoirs in het lichaam opgeslagen. Als deze reservoirs vol zijn, voel je dat je naar de wc moet en leeg je de reservoirs daar. Voor een goede werking van de uitscheidingsorganen is het volgende nodig: • reservoirs waar redelijk veel in kan; • spieren die krachtig genoeg zijn om deze reservoirs af te sluiten; • spieren die de reservoirs leeg kunnen drukken; • ruggenmerg dat intact is; • zenuwen die de prikkels van en naar het ruggenmerg en de hersenen vervoeren; • voldoende hersenfunctie om deze prikkels te herkennen en hierop te reageren; • de wens continent te zijn; • voldoende bewegingsmogelijkheid om op tijd een wc te bereiken. 1 Nieren en urinewegen De nieren zijn boonvormige organen die hoog in de buikholte liggen, links en rechts van de wervelkolom. De toppen van de nieren liggen voor de onderste ribben. Rondom de nieren ligt een laag vet. Dit wordt wel steunvet genoemd. De nieren liggen achter het buikvlies. De nieren werken als volgt. • Bloed stroomt de nier binnen. • Water en kleine deeltjes worden in de haarvaatjes naar buiten geperst (voorurine). • Deze voorurine (180 liter per dag) stroomt via de kapsels van Bowman het nierkanaaltje in. • Water en zouten worden hier grotendeels geresorbeerd. • Overtollig water en afvalstoffen (ureum en urinezuur) • blijven in het nierkanaaltje achter en vormen de urine. • Door kleine kanaaltjes vloeit de urine naar het nierbekken. • Vanuit het nierbekken vloeit de urine via de ureter in de urineblaas. [260747.14.18] 80494127 [Nierfunctie.] Figuur 18 In de nieren wordt het bloed gereinigd. Overtollig water en afvalstoffen vormen de urine.]] De urine die de nier produceert, wordt eerst opgevangen in het nierbekken of pyelum en vanaf het nierbekken stroomt de urine via de urineleiders of ureteren (enkelvoud: ureter) naar de blaas. De urineleiders hebben een gespierde wand en stuwen de urine door peristaltiek naar de blaas. Zo druppelt er de hele dag door urine in de blaas. Als de blaas wordt aangespannen tijdens het plassen, worden de urineleiders dichtgedrukt, zodat de urine niet terugstroomt naar de nieren. Als iemand last heeft van (chronische) blaasontsteking , dan raakt dit mechanisme soms verstoord. Als de urine wel terugstroomt, kan de infectie opstijgen en ontstaat een nierbekkenontsteking of zelfs een nierontsteking. 2 Anatomie in het kleine bekken bij vrouwen en mannen De blaas ligt in het kleine bekken, direct achter het schaambeen, onder het buikvlies, op de bekkenbodemspier en voor de endeldarm. Er is een aantal verschillen tussen man en vrouw als het gaat om de anatomie in het kleine bekken. Bij de vrouw liggen de schede en de baarmoeder achter de blaas, waarbij de bovenkant van de baarmoeder op de blaas rust. In de zwangerschap, als de baarmoeder groter wordt, drukt de baarmoeder enigszins op de blaas en moet de vrouw vaker urineren. [260747.14.19] 80494128 [Schematisch overzicht van de organen in het kleine bekken bij de vrouw.] Figuur 19 Schematisch overzicht van de organen in het kleine bekken bij de vrouw. [260747.14.20] 80494129 [Schematisch overzicht van de organen in het kleine bekken bij de man.] Figuur 20 Schematisch overzicht van de organen in het kleine bekken bij de man. Bij de man ligt de endeldarm direct achter de blaas en tussen de blaas en de bekkenbodemspieren ligt de prostaat of voorstanderklier. Deze klier ligt rondom de plasbuis (urethra). De prostaat kan, vooral op latere leeftijd, wat vergroot worden en daarbij de plasbuis vernauwen of zelfs helemaal dichtdrukken. Hierdoor ontstaan problemen met het plassen: moeite met leegplassen, de urinestraal is slap. Op den duur ontstaan incontinentieproblemen. 3 Urineren en defeceren: hoe werkt dat? In principe werken urineren en defeceren op dezelfde manier, door de werking van twee sluitspieren. Urineren De blaas wordt afgesloten door twee sluitspieren of sfincters: een inwendige en een uitwendige. De inwendige sluitspier vormt een onderdeel van de onwillekeurige spieren van de blaaswand. Deze spier werkt buiten onze wil om, is onvermoeibaar en sluit de blaas de hele dag af. De uitwendige sluitspier daarentegen is een onderdeel van de bekkenbodemspieren en staat wél onder onze wil. Als het reservoir vol zit, kun je met deze spier de urine niet meer ophouden. Hoe verloopt het urineren? Als de blaas vol is met ongeveer 250 ml, rekt de blaaswand wat uit en stuurt een zenuw een seintje naar het ruggenmerg. Het ruggenmerg stuurt dit seintje door naar de hersenen, en dan word je je bewust dat de blaas vol is: je voelt aandrang. In een reflex, mictiereflex, ontspan je nu de inwendige sluitspier en span je de uitwendige sluitspier juist aan. Op de wc open je dan alleen bewust de uitwendige sluitspier om te kunnen urineren. Bij welke hoeveelheid urine aandrang ontstaat, hangt van verschillende factoren af. Bij kou en stress ontstaat eerder aandrang; als je aandachtig met iets bezig bent, duurt het langer. Gemiddeld ontstaat bij een vulling van 200 tot 300 ml de eerste aandrang. Je kunt de aandrang dan nog vaak een uur onderdrukken, maar uiteindelijk moet je bij een vulling van 400 tot 500 ml plassen. Defeceren De endeldarm of het rectum is het laatste deel van de dikke darm en ligt in het kleine bekken. De opening van de endeldarm heet de anus. In de anus bevinden zich ook twee sluitspieren, net als bij de blaas. Gemiddeld een- tot tweemaal per dag wordt ontlasting vanuit de dikke darm het rectum in gedreven. Door de rekking van de wand van de endeldarm ontstaat dan de defecatiereflex, zoals bij de blaas de mictiereflex ontstaat. Om ontlasting te lozen, hebben de spieren van de darmwand meestal niet genoeg kracht. Vaak moet je ook nog persen. Dit gaat het best gehurkt, met opgetrokken knieën en een iets voorovergebogen bovenlichaam. Als je bij aandrang niet naar de wc gaat, verdwijnt deze, en komt pas terug als er opnieuw ontlasting vanuit de dikke darm in de endeldarm komt. Ontlasting die langer in de darmen blijft zitten, wordt ingedikt. De ontlasting wordt dan harder en donkerder. Als je de aandrang te vaak negeert, verdwijnt het aandranggevoel op den duur totaal en ontstaat verstopping of obstipatie. 14.12 De vrouwelijke geslachtsorganen Bij de vrouwelijke geslachtsorganen onderscheiden we inwendige en uitwendige geslachtsorganen. 1 Inwendige geslachtsorganen De volgende inwendige geslachtsorganen van de vrouw liggen in het kleine bekken: • schede • baarmoeder • eileiders • eierstokken Schede De schede of vagina maakt geslachtsverkeer mogelijk. De schede loopt van de schaamlippen tot aan de baarmoederhals. Aan het begin van de schede ligt het maagdenvlies of hymen. Al voor de geboorte komen hier gaatjes in, en tijdens de kinderjaren verdwijnt het grotendeels. Er blijft nog een rand van staan, die bij de eerste geslachtsgemeenschap scheurt. Het maagdenvlies kan ook scheuren door zelfbevrediging of sporten. Bij normaal gebruik van inwendige tampons blijft het maagdenvliesrandje meestal wel intact. De wand van de schede bestaat uit spierweefsel en is zeer rekbaar, waardoor een bevalling mogelijk wordt. In de schede bevinden zich speciale bacteriën, de Döderleinse bacteriën, die zorgen voor een zure omgeving. De meeste micro-organismen worden door dit zuur gedood. Baarmoeder De baarmoeder of uterus is peervormig en ligt tussen de blaas en het rectum. De baarmoeder is ongeveer acht centimeter lang en vijf centimeter breed. De bovenkant is bol en wordt de fundus van de baarmoeder genoemd. De fundus rust op de blaas. De onderkant van de baarmoeder is smal en heet de baarmoederhals of cervix. De cervix mondt uit in de schede en het deel van de cervix dat in de schede uitsteekt, heet de portio. In de portio bevindt zich de baarmoedermond. De cervix wordt afgesloten door een slijmprop, zodat micro-organismen en zaadcellen niet zomaar in de baarmoeder kunnen komen. Rondom de periode van de eisprong wordt het slijm dunner en kunnen de zaadcellen er wel doorheen. Helaas kunnen er dan ook micro- organismen door de slijmprop heen die infecties van de baarmoeder of de eileiders kunnen veroorzaken (bijvoorbeeld soa’s). De baarmoeder bestaat uit een dikke spierlaag en is aan de binnenkant bekleed met het baarmoederslijmvlies. Dit slijmvlies wordt elke maand onder invloed van de vrouwelijke geslachtshormonen oestrogeen en progesteron opgebouwd en voorbereid om een bevruchte eicel op te vangen. Als de eicel niet bevrucht is, dan wordt het baarmoederslijmvlies afgestoten. Dit gaat gepaard met vaginaal bloedverlies: de menstruatie. Eileiders De eileiders zijn buisvormig en monden uit aan weerszijden van de fundus. Andere namen voor de eileiders zijn tuba uterina of salpinx. De eileiders vangen de eicel op na de eisprong en bewegen de eicel voort naar de baarmoederholte. Aan het eind van de eileiders zitten uitlopertjes, een soort vingertjes die de eierstok aftasten en bij een eisprong de eicel opvangen. Als er rondom de eisprong geslachtsgemeenschap is geweest, zwemmen de zaadcellen naar de eicel in de eileider en bevruchten die daar. Vervolgens wordt de bevruchte eicel door het trilhaarepitheel van de eileider naar de baarmoederholte vervoerd. Dit duurt ongeveer drie dagen. Eierstokken De eierstokken of ovaria zijn kleine ovale orgaantjes van ongeveer twee bij vier centimeter. Ze zijn met een bandje beweeglijk met de baarmoeder verbonden. In de eierstokken zitten alle eicellen die een vrouw gedurende haar hele leven nodig heeft. Onder invloed van hormonen uit de hypofyse (hersenaanhangsel) rijpt er elke maand een eicel. Als de eicel uitgerijpt is, volgt de eisprong en wordt de eicel opgevangen door de eileider. [260747.14.21] 8049412A [De inwendige vrouwelijke geslachtsorganen.] Figuur 21 De inwendige vrouwelijke geslachtsorganen. 1 fundus van de baarmoeder 2 eileider 3 eierstok 4 baarmoederslijmvlies 5 baarmoeder 6 slijmprop in baarmoederhals 7 baarmoederhals 8 schede 2 Uitwendige geslachtsorganen Tot de uitwendige geslachtsorganen van de vrouw behoort de vulva, met de grote en de kleine schaamlippen. Grote schaamlippen De grote schaamlippen, of labia majora, lopen van het perineum (het gebied tussen de anus en de vulva) naar de venusheuvel. De venusheuvel, of schaamheuvel, is de welving in de schaamstreek die, net als de grote schaamlippen, veel vet bevat en begroeid is met schaamhaar. In de voorhof monden verschillende kliertjes uit die slijm afscheiden. Tijdens seksuele opwinding neemt de slijmproductie toe. Dit slijm fungeert als glijmiddel tijdens de seksuele daad. Ook bevinden zich in de buurt van de vulva klieren die geurstoffen afscheiden. Deze zorgen, samen met vergelijkbare klieren elders in de huid, voor de eigen lichaamsgeur van de vrouw. Kleine schaamlippen De kleine schaamlippen (labia minora) zitten tussen de grote schaamlippen. Na de puberteit zijn ze door de invloed van hormonen vaak zo groot geworden dat ze altijd tussen de grote schaamlippen zichtbaar zijn. Tijdens seksuele opwinding worden deze schaamlippen groter door versterkte bloedtoevoer. Richting anus worden de kleine schaamlippen steeds kleiner. Aan de voorzijde komen de kleine schaamlippen samen en bedekken de kittelaar (clitoris). Tussen de ingang van de schede (introïtus) en de kittelaar zit de uitmonding van de plasbuis (urethra). De kittelaar bestaat uit bloedvatrijk weefsel, zogenoemde zwellichamen. Bij seksuele opwinding gaat hier meer bloed heen, waardoor de kittelaar iets groter wordt. [260747.14.22] 8049412B [De uitwendige vrouwelijke geslachtsorganen.] Figuur 22 De uitwendige vrouwelijke geslachtsorganen. 1 kittelaar 2 3 4 5 6 7 8 9 10 uitmonding van de urinebuis grote schaamlippen kleine schaamlippen maagdenvlies schede vulva perineum anus venusheuvel 3 Menstruele cyclus De menstruele cyclus wordt veroorzaakt door een viertal hormonen. Dat zijn twee hormonen uit de hypofyse, die de eierstokken stimuleren, en twee hormonen uit de eierstokken, die het baarmoederslijmvlies voorbereiden op een zwangerschap. • De cyclus begint op de eerste dag van de menstruatie, als het baarmoederslijmvlies net is afgestoten. De hypofyse maakt dan het follikelstimulerend hormoon FSH. • Door het FSH gaan rondom enkele eicellen in de eierstokken cellen uitgroeien en deze maken het hormoon oestrogeen. De oestrogenen zorgen ervoor dat het baarmoederslijmvlies weer uitgroeit en dikker wordt. • Uiteindelijk ontstaat rondom een van de eicellen een vochtblaasje, een Graafse follikel. De Graafse follikel maakt steeds meer oestrogeen. • Na twee weken is de eicel uitgerijpt en is de oestrogeenproductie erg hoog. Voor de hypofyse is dit het sein om met de productie van FSH te stoppen en ook om meer van het tweede hypofysehormoon, het LH of luteïniserend hormoon, te produceren. Doordat het FSH wegvalt en het LH toeneemt, verandert er iets in de Graafse follikel: de follikel knapt en de rijpe eicel wordt met kracht uitgestoten, de eisprong of ovulatie. De eicel wordt door het uiteinde van de eileider opgevangen en langzaam naar de baarmoeder vervoerd. • Het LH prikkelt de wand van de gebarsten follikel om nu progesteron te gaan maken. De wand van de gebarsten follikel wordt dikker en krijgt een gele kleur. Daarom heet dit het gele lichaampje of corpus luteum. Het progesteron op zijn beurt werkt in op het baarmoederslijmvlies. Dit rijpt uit, wat inhoudt dat er voedingsstoffen in het baarmoederslijmvlies worden opgeslagen om straks de bevruchte eicel te voeden. • Na ongeveer twaalf dagen sterft het gele lichaampje af en daalt de progesteronproductie. Dit wegvallen van de progesteron zorgt er dan weer voor dat het baarmoederslijmvlies wordt afgestoten. • De cyclus is rond en de volgende cyclus begint weer doordat de hypofyse FSH gaat maken. Als de eicel niet bevrucht is, verloopt de cyclus zoals hiervoor beschreven. Is de eicel wél bevrucht, dan gebeurt het volgende: in de eileider vinden de eerste celdelingen van de bevruchte eicel plaats. Op het moment dat deze in de baarmoeder aan komt bestaat de bevruchte eicel uit een klompje cellen, dat zich nestelt in het baarmoederslijmvlies. Dit klompje cellen begint direct na contact met het baarmoederslijmvlies het zwangerschapshormoon aan te maken. Dit is het hormoon dat ook in de urine terechtkomt en aan de hand waarvan je met een zwangerschapstest kunt vaststellen of een vrouw zwanger is. Dit hormoon stimuleert onder andere het gele lichaampje, zodat dit progesteron blijft produceren en er geen baarmoederslijmvlies wordt afgestoten. Er komt geen menstruatie. Wist je dat witte vloed kan ontstaan door pilgebruik, maar ook door overmatige hygiëne, zoals gebruik van te veel zeep? Door het gebruik van te veel zeep wordt de schede minder zuur, en in een minder zuur milieu groeien schimmels beter. Uit de schede kan normaal wat slijm komen. De hoeveelheid is meestal gering. Bij witte vloed of fluor albus is de afscheiding echter sterker dan normaal. De afscheiding kan er wit en brokkelig uitzien of gelig en slijmerig. Behalve last van afscheiding heeft de vrouw dan ook vaak jeuk en pijn bij het plassen. Witte vloed kan veroorzaakt worden door infectie met Candida albicans (een schimmel) of door seksueel overdraagbare aandoeningen, zoals gonorroe. 14.13 De mannelijke geslachtsorganen De mannelijke geslachtsorganen bestaan uit de penis, het scrotum met de teelballen (zaadballen), de bijballen, de zaadleiders en de prostaat. 1 Penis De penis of roede is het mannelijke geslachtsorgaan, waar de plasbuis of urethra doorheen loopt. De penis bestaat uit de schacht en de eikel of glans penis. De schacht vormt het grootste deel en de eikel wordt gevormd door het laatste deel, waar de plasbuis in uitmondt. De schacht van de penis is bekleed met huid, die eindigt in de groef tussen de schacht en de eikel. De huid is erg ruim en vormt een plooi die over de eikel heen kan schuiven. Deze extra huid heet voorhuid of preputium. De eikel is niet bekleed met huid, maar met niet-verhoornend epitheel. Daarom ziet de eikel er roze uit. Tussen de eikel en de voorhuid kunnen zich talg en vuil, hoofdzakelijk bestaande uit celresten, ophopen. Deze vormen een witte, vetachtige stof die smegma heet. In veel culturen is het gebruikelijk om de voorhuid bij kleine jongens te verwijderen: de besnijdenis of circumcisie. Ook mannen uit de westerse cultuur laten soms om hygiënische redenen de voorhuid verwijderen. Tot de normale verzorging hoort het verwijderen van het smegma. Bij een wasbeurt van een niet-besneden man moet daartoe de voorhuid over de eikel worden geschoven. Bij kleine kinderen is de voorhuid soms wat verkleefd met de eikel. Schuif dan niet met kracht de voorhuid terug, want dan ontstaan er kleine wondjes, waardoor de voorhuid vastgroeit. In de penis bevinden zich zwellichamen. De plasbuis of urethra loopt door het onderste zwellichaam heen en vormt ook de eikel. Bij seksuele opwinding vullen de zwellichamen zich met slagaderlijk bloed en zuigen ze zich als sponzen vol. Door de zwelling worden de aders dichtgedrukt, zodat het bloed even niet kan afvloeien. De penis wordt hierdoor langer en steviger: de erectie. Tijdens de erectie wordt het ejaculaat – zaadcellen en zaadvloeistof – via de penis afgevoerd. Het zwellichaam dat rondom de plasbuis zit zorgt ervoor dat de plasbuis niet wordt afgesloten, maar ook dat er geen urine uit de blaas kan stromen tijdens de zaadlozing. 2 Balzak De balzak of het scrotum is een huidzak waarin de zaadballen, ook wel teelballen, testikels of testes genoemd, zich bevinden, samen met de bijballen of epididymis en de zaadleider. De balzak bestaat uit een dunne huid met direct daaronder een huidspier. Door deze huidspier trekt de balzak zich op. Als het lichaam warm is, is de balzakspier ontspannen en hangen de zaadballen iets lager, wat goed is voor de vorming van zaadcellen. Is de lichaamstemperatuur in de zaadballen lager, dan trekt de balzakspier zich samen en komen de zaadballen dichter tegen het warme lichaam aan te liggen. Zo blijft de temperatuur van de zaadballen op peil. 3 Testikels De zaadballen of testikels produceren zaadcellen. Vanaf de puberteit maakt de man gemiddeld 200 miljoen zaadcellen per dag. De continue productie staat onder invloed van het hypofysehormoon FSH. Behalve zaadcellen maken de zaadballen ook het hormoon testosteron, dat verantwoordelijk is voor de mannelijke geslachtskenmerken. De productie van dit hormoon staat onder invloed van het hypofysehormoon ICSH of interstitiële cellen stimulerend hormoon. De gevormde zaadcellen worden opgeslagen in de bijballen. Vindt er geen zaadlozing plaats, dan worden de zaadcellen afgebroken. Bij een zaadlozing worden de zaadcellen afgevoerd via de zaadleider, die onder in de bijballen begint. De zaadleider loopt van het scrotum naar het lieskanaal en mondt uit in de plasbuis, vlak onder de blaas. Het laatste stuk van de zaadleider loopt door de prostaat heen. Direct achter de prostaat, vlak bij het einde van de zaadleider, bevinden zich de zaadblaasjes. Deze maken zaadvocht aan. Bij de zaadlozing mengt het vocht zich met de zaadcellen. Ten slotte komt tijdens de zaadlozing nog het prostaatvocht bij de zaadcellen. Het ejaculaat bestaat dan uit zaadcellen uit de testikels, zaadvocht uit de zaadblaasjes en vocht uit de prostaat. In totaal bestaat het ejaculaat uit ongeveer drie milliliter vocht, waarin 60-130 miljoen zaadcellen per milliliter zitten. Rondom de testikels zit een dubbel vlies. Dit is een restant van het buikvlies dat, als de zaadballen indalen tijdens de embryonale ontwikkeling, mee afdaalt van de buikholte naar het scrotum. Al vroeg tijdens de embryonale ontwikkeling worden de testikels aangemaakt, hoog in de buikholte. Tegen het einde van de zwangerschap dalen de testikels af naar het scrotum en de verbinding tussen de buikholte en het scrotum sluit zich af. Soms blijft de verbinding tussen de buikholte en het vlies om de testikels na de afdaling van de testikels open. Dan kan de buikinhoud, bijvoorbeeld een lis van de dunne darm, in het scrotum komen. Dan spreken we van een liesbreuk. Als er een ontsteking in het scrotum is, bijvoorbeeld van de bijballen, kan er vocht in de ruimte tussen de vliezen ontstaan. Dat verschijnsel heet hydrokèle of waterbreuk. Het scrotum is dan aan die kant groter en voelt gespannen aan. Soa’s Soa’s zijn seksueel overdraagbare aandoeningen. Bekende voorbeelden van soa’s zijn chlamydia, syfilis, herpes, hepatitis, gonorroe, genitale wratten, schaamluis en aids. Oorzaak Soa’s worden zoals de naam al zegt, overgedragen tijdens seksuele handelingen. Het kan voorkomen bij hetero’s en homo’s. Alle seksuele handelingen kunnen leiden tot een soa, dus onder andere ook elkaar bevredigen, orale seks en het delen van seksspeeltjes. De kans op een soa is groter bij mensen die met verschillende mensen seks hebben. Tijdens het contact worden ziekteverwekkers overgedragen. Symptomen Sommige soa’s kunnen onopgemerkt blijven. Een bekend voorbeeld daarvan is Chlamydia. Vooral vrouwen merken dit niet; dit kan leiden tot schade en blijvende onvruchtbaarheid. Andere soa’s geven duidelijke klachten. Bij herpes bijvoorbeeld ontstaan blaasjes, bij gonorroe krijgt de man een zogenaamde ‘druiper’ waarbij er pus uit de penis komt. Bij schaamluis ontstaat jeuk en zijn de beestjes zichtbaar in het schaamhaar. Diagnose Als een zorgvrager seksueel contact heeft gehad met een nieuwe partner en er ontstaan verschijnselen bij de geslachtsorganen of buikpijn (vooral bij vrouwen) is onderzoek belangrijk. Onbehandelde soa’s kunnen ernstige gevolgen hebben zoals onvruchtbaarheid, baarmoederhalskanker (genitale wratten), buitenbaarmoederlijke zwangerschap (chlamydia, gonorroe), leverproblemen (hepatitis B) en zeer ernstige klachten op de lange termijn in het hele lichaam en de hersenen (syfilis). Bij schaamluis is alleen een lichamelijk onderzoek al voldoende om de diagnose te stellen. Bij de meeste andere soa’s is aanvullend onderzoek nodig. Dat kan een bloedonderzoek, urineonderzoek of een uitstrijkje zijn. Bij een uitstrijkje wordt er wat materiaal afgenomen uit de urinebuis, de vagina of de leasie. Dit materiaal wordt onderzocht in het laboratorium. Behandeling De behandeling is afhankelijk van de soort soa. Chlamydia en gonorroe worden veroorzaakt door een bacterie en kunnen dus behandeld worden antibiotica. Schaamluis wordt behandeld met een crème. Herpes kan niet behandeld worden; het blijft altijd aanwezig in het lichaam en vlamt van tijd tot tijd weer op. Aids is ongeneeslijk maar het ontstaan en het beloop kunnen wel vertraagd worden. Aids Aids (acquired immune deficiency syndrome) is het laatste ziektestadium bij zorgvragers die zijn besmet het hiv (het humaan immuundeficiëntievirus). Naar schatting zijn er in Nederland ongeveer 25000 mensen besmet met hiv en hebben ruim 9000 mensen aids. Dit zijn vooral mannen die seks hebben met mannen. De kans om besmet te raken met hiv is hoger wanneer een zorgvrager ook een andere soa (seksueel overdraagbare aandoening) heeft.. Van deze mensen weet maar 70% dat zij zijn besmet. Dertig procent van de mensen met hiv weten dus niet dat ze besmet zijn. Oorzaak Besmetting kan optreden door seksueel contact en door bloed-bloedcontact. Bloed-bloedcontact kan tijdens de zorg onder andere ontstaan door een prikaccident waarbij je je prikt aan een naald die net gebruikt is om bij een zorgvrager bloed af te nemen. Hiv wordt niet overgedragen door huidhuidcontact op door speeksel. Hiv verzwakt de afweer doordat het bepaalde witte bloedcellen aanvalt. Verschijnselen Een besmetting met hiv geeft niet altijd meteen verschijnselen. Als ze wel ontstaan, is dat vaak een paar weken na de besmetting. Het lijkt op een griep met wat huiduitslag. Deze klachten verdwijnen weer en daarna kunnen er maanden of jaren geen klachten zijn. De zorgvrager is dan seropositief voor hiv maar heeft (nog) geen aids. Deze klachten zijn het gevolg van de verzwakte afweer. Er ontstaan infecties in onder ander de longen en de huid. De kans op een bepaalde vorm van dementie en op kanker stijgt. Als een zorgvrager deze symptomen krijgt, heeft hij aids. Diagnose Als iemand mogelijk besmet is met aids, bijvoorbeeld door onveilig vrijen of een prikaccident, is het niet meteen mogelijk om een test te doen. Het duurt ongeveer drie maanden voordat er een betrouwbare test kan worden gedaan. Alleen bij zorgvragers die na een aantal weken de griepachtige verschijnselen krijgen, kan al wat eerder getest worden. De test bestaat uit een bloedonderzoek. Behandeling Zorgvragers die zijn besmet met hiv worden behandeld met de combinatietherapie antiretrovirale therapie. Deze behandeling bestaat uit verschillende geneesmiddelen die hiv remmen. Hierdoor duurt het langer voor een zorgvrager die besmet is met hiv aids krijgt. En zorgvragers die al aids hebben, blijven door deze therapie langer leven. De geneesmiddelen die gebruikt worden, kunnen ernstige bijwerkingen hebben. Deze zorgvragers worden daarom regelmatig gecontroleerd; onder andere op de werking van de nieren en de lever. 14.14 De huid In deze paragraaf lees je uit welke lagen de huid is opgebouwd, welke functies de huid heeft, welke klieren zich in de huid bevinden en met welke huidziekten je te maken kunt krijgen. 1 Bouw van de huid De huid is opgebouwd uit drie lagen. 1 De buitenste laag is de opperhuid of epidermis. De opperhuid bestaat uit de hoornlaag en de kiemlaag. − De hoornlaag bestaat uit oude, dode huidcellen en schilfert voortdurend af. Op plaatsen waar veel wrijving is wordt de hoornlaag dikker en vormt eelt. − Onder de hoornlaag ligt de kiemlaag. Hier worden nieuwe huidcellen aangemaakt. 2 Onder de opperhuid ligt de dikkere laag: de lederhuid of dermis. Hierin liggen weinig cellen, maar wel veel vezels. Deze zorgen ervoor dat de huid sterk en elastisch is. Bij het ouder worden verdwijnen vooral de elastische vezels en ontstaan rimpels. De lederhuid is niet overal even dik. Bij de ogen is deze bijvoorbeeld erg dun, terwijl de lederhuid van de rug veel dikker is. 3 De derde en diepste laag van de huid is het onderhuids bindweefsel of subcutis. Hierin zitten vooral veel vetcellen, daarom heet dit ook onderhuids vetweefsel. Dit vetweefsel zorgt voor een isolerende laag. [260747.14.23] 8049412C [Doorsnede van de huid.] Figuur 23 Doorsnede van de huid. Bijzondere structuren van de huid zijn haren en nagels. Zowel de haren als de nagels bestaan uit verhoornde huidcellen die in de lederhuid liggen. De nagels zijn plaatvormige verhoornde huidcellen aan de uiteinden van de vingers en de tenen. De vingernagels helpen bij het oppakken van kleine voorwerpen en de teennagels helpen bij het gevoel in de tenen bij het staan en het lopen. Ook de melkklieren zijn een bijzondere structuur van de huid. Melkklieren zijn in aanleg zowel bij de man als bij de vrouw aanwezig. In de normale situatie ontwikkelen de melkklieren zich tijdens de puberteit alleen bij de vrouw, onder invloed van de vrouwelijke geslachtshormonen. 2 Functies van de huid De huid is een belangrijk orgaan en vervult verschillende functies. • De huid beschermt tegen allerlei gevaren. De hoornlaag van de opperhuid beschermt het lichaam tegen uitdroging. Micro-organismen, zoals bacteriën, virussen en schimmels, dringen meestal niet door de opperhuid heen en ook door de talg op de huid kunnen veel micro-organismen zich niet op de huid handhaven. Toch zijn er wel stoffen die door de huid heen kunnen dringen en van dit gegeven wordt gebruikgemaakt door medicijnen via een pleister toe te dienen. • • • Onder invloed van het ultraviolette licht maakt de opperhuid vitamine D. Dit is belangrijk voor de groei en de kalkstofwisseling. Door huidpigment te vormen wordt het lichaam beschermd tegen de gevaarlijke straling van het zonlicht. De lederhuid beschermt tegen mechanische invloeden, zoals stoten en vallen. De huid staat in contact met de buitenwereld en geeft veel informatie door. Het is een zintuig. Je voelt met je huid warm en koud, ruw en glad, druk en niet te vergeten pijn. 3 Klieren van de huid Verspreid over de hele huid liggen twee soorten klieren: de zweetklieren en de talgklieren. Beide soorten klieren ontstaan uit de opperhuid. De zweetklier is buisvormig en aan het uiteinde vormt deze een kluwen. De talgklier heeft een andere, compactere vorm. Uit dezelfde instulping als waaruit een talgklier ontstaat, ontstaat meestal ook een haar. Zweetklieren en regeling van temperatuur De belangrijkste rol van de zweetklieren is dat ze de lichaamstemperatuur helpen regelen. Hoeveel je per dag zweet hangt af van de hoeveelheid warmte die je moet kwijtraken. Die hangt weer af van je lichamelijke activiteit en lichaamstemperatuur. Bij koorts ga je erg zweten, want als in de hersenen wordt vastgesteld dat de lichaamstemperatuur te hoog is, wordt de zweetproductie gestimuleerd. Als het zweet verdampt, koelt de huid af en daardoor indirect ook het bloed. Als de lucht veel vocht bevat, kan het zweet moeilijk verdampen. Het lichaam kan zijn warmte niet kwijtraken door te zweten. Het zweet is dan duidelijk als druppels zichtbaar. Oorzaken van zweten zijn: • psychische factoren; • sterk gekruid eten; • zich lichamelijk niet goed voelen. [260747.14.24] 80494131 [Bloedvaten van de huid.] Figuur 24 De bloedvaten van de huid. De zweetproductie neemt af wanneer het lichaam dreigt af te koelen. De doorbloeding van de huid vermindert dan ook. De huid wordt bleek. Je buitenkant wordt minder warm en je straalt minder warmte uit. Je kunt ook kippenvel krijgen. Als het lichaam nog verder dreigt af te koelen, produceren de spieren extra warmte door rillen en klappertanden. Dit alles wordt geregeld vanuit de hersenen. Zweet wordt gemaakt uit bloed. Het is dus logisch dat stoffen die in het bloed zitten ook in het zweet terechtkomen. Een van die stoffen is zout (natriumchloride). Als het zweet relatief veel zout bevat, zoals bij taaislijmziekte, ontstaat er snel een zouttekort. Talgklieren De talgklier komt bijna altijd samen met een haar voor. Een spiertje dat aan de haar vastzit kan zorgen voor kippenvel. Bij dieren zorgen de overeind staande haren voor extra isolatie; de mens heeft hiervoor te weinig haar. Talgklieren zitten vooral op het voorhoofd, het behaarde hoofd, het gezicht, midden op de rug en rond de anus en de geslachtsorganen. De talgklieren produceren talg, een vettige stof. De productie van talg wordt extra gestimuleerd door het mannelijk geslachtshormoon testosteron. De functie van talg is om de huid soepel te houden; talg voorkomt vochtverlies via de opperhuid. Bij een te hoge talgproductie wordt de huid vettig en schilferig. Een voorbeeld hiervan is roos. Te hoge talgproductie komt voor bij de ziekte van Parkinson. Ook tijdens de puberteit worden de talgklieren door de hormonen extra actief. Als tegelijkertijd de afvoergang verstopt raakt, hoopt de talg zich op. Dit is de oorzaak van jeugdpuistjes (acne). [260747.14.25] 80494132 [Haar met talgklier.] Figuur 25 De talgklier komt bijna altijd samen met een haar voor. 1 2 3 4 5 6 haarschacht haarwortel talgklier haarspiertje haarzakje haarbulbus (verdikt uiteinde haarwortel) 4 Ziekten van de huid Bij huidafwijkingen hoeft de zorgvrager bijna nooit in bed te blijven. Maar de sociale omgang wordt door huidafwijkingen vaak verstoord. Mensen die niet vertrouwd zijn met de ziekte vinden de verschijnselen snel afstotend. Ze denken dan dat de huidafwijking besmettelijk is. Dit is meestal niet waar. De meeste huidziekten leveren geen gevaar op voor andere mensen. In de verzorging krijg je soms ook te maken met zorgvragers die last hebben van huidparasieten. • Schaamluis krijg je vooral via direct contact en daarom wordt deze aandoening tot de soa’s (seksueel overdraagbare aandoeningen) gerekend. De schaamluis houdt zich vast aan haren van een bepaalde dikte of bijt zich vast in de huid. Het is in de meeste gevallen voldoende om de haren weg te scheren en de aangetaste delen te wassen met water en zeep. • De schurftmijt graaft een gangetje in de huid, vooral op plaatsen waar de huid dun is, zoals tussen de vingers, op de polsen, in de oksels, tussen de dijen en aan de binnenkant van de enkels. De jeuk ontstaat vaak ’s nachts. Door de huid open te krabben kan infectie ontstaan. Een oplossing is in bad gaan en daarna het hele lichaam insmeren met een speciale zalf. Als deze is opgedroogd, mag de zorgvrager schone kleren aan. De zalf moet 48 uur blijven zitten. 14.15 Het oog Het grootste deel van de oogbol ligt verborgen in de oogkas; alleen de voorkant ervan is zichtbaar. Het oog is een tamelijk ronde bol met een steel, de oogzenuw. 1 Drie vliezen om het oog Het oog en de oogzenuw zijn omgeven door drie vliezen: 1 het hoornvlies; 2 de iris of het regenboogvlies; 3 het netvlies. Het buitenste vlies is de harde oogrok: een hard, sterk, wit vlies. Aan de voorkant van het oog heeft de harde oogrok een dunner, doorzichtig deel: het hoornvlies of de cornea. Binnen het harde vlies ligt het vaatvlies, dat het oog van bloed voorziet. Ook dit vlies is aan de voorkant anders dan aan de achterkant. Het vaatvlies vormt aan de voorkant de iris of het regenboogvlies. De iris bevat pigment, dat is de kleurstof die de kleur aan de ogen geeft. In het midden van de iris zit een gat, de pupil. In de iris zitten ook spiertjes die de pupil groter en kleiner maken, afhankelijk van de hoeveelheid licht die in het oog valt. Bij veel licht wordt de pupil klein, bij weinig licht juist groot. Vlak achter de pupil bevindt zich de ooglens, die met kleine draadjes, de lensbandjes, verbonden is aan een kringspiertje, de accommodatiespier. Als deze spier zich ontspant, wordt de lens plat. Met een platte lens kun je goed in de verte zien. Als de spier zich aanspant, wordt de lens bol en daarmee kun je goed dichtbij zien. Als je een boek leest, moet die accommodatiespier aangespannen blijven. Daarom is lezen op den duur vermoeiend. Bij het ouder worden wordt deze lens star en kan hij minder goed bol worden. Oudere mensen hebben daarom vaak een leesbril nodig. Het derde vlies is de retina of het netvlies. Dit vlies bevat de staafjes en kegeltjes die het licht dat op het oog valt omzetten in zenuwimpulsen. De staafjes zorgen voor het zwart-wit zien en de kegeltjes voor het zien van de kleuren. De zenuwimpulsen van het netvlies worden via de oogzenuw naar de hersenen gebracht en pas als een impuls in de hersenen aankomt, ben je je bewust van wat je ziet. [260747.14.26] 80494133 [Doorsnee oog met vliezen.] Figuur 26 Het oog en de oogzenuw zijn omgeven door drie vliezen. 1 hoornvlies 2 3 iris of regenboogvlies netvlies Wist je dat staar aan de ogen betekent dat de ooglens troebel geworden is? Als de ooglens minder doorzichtig wordt, zie je minder goed. De pupil is dan niet meer zwart, maar wordt grijzer en ten slotte wit. Dit heet ‘witte staar’ of cataract. De vertroebelde lens kan operatief verwijderd worden, waarna het gezichtsvermogen zich herstelt. 2 Oogvocht en boldruk Binnen in de oogbol neemt het glasachtig lichaam de meeste ruimte in. Aan de voorzijde van het glasachtig lichaam bevindt zich vocht, het kamerwater. Tussen het glasachtig lichaam en de iris is de achterste oogkamer. Hier wordt het kamervocht aangemaakt. Het vocht stroomt door de pupil naar de ruimte tussen de iris en het hoornvlies. Deze ruimte heet de voorste oogkamer. Hier wordt het vocht afgevoerd. Als het kamervocht onvoldoende afgevoerd wordt, neemt de druk in de oogbol toe en ontstaat er ‘groene staar’ of glaucoom. De druk kan zo hoog worden dat de cellen van het netvlies kapotgaan. Dit heeft blindheid tot gevolg die niet verholpen kan worden. Het is dus belangrijk om de oogdruk van tijd tot tijd te laten controleren. 3 Traanklieren en traanvocht De traanklier bevindt zich aan de buitenkant van de oogbol. Deze klier produceert traanvocht, dat door het knipperen met de oogleden over het hoornvlies wordt verspreid. Daardoor wordt het hoornvlies vochtig gehouden. Een droog hoornvlies voelt prikkelend aan en als het verder uitdroogt, wordt het hoornvlies troebel en vermindert het gezichtsvermogen. Bovendien heeft het traanvocht een bacteriedodende werking. Het traanvocht wordt afgevoerd door heel kleine buisjes (traanbuisjes), die in de oogleden, dicht bij de neus, beginnen. De traanbuisjes brengen de tranen naar de neus. Als er veel tranen geproduceerd worden, kunnen de traanbuisjes de hoeveelheid niet aan en rollen de tranen uit de ogen. 4 Oogleden De oogleden bestaan uit een huidplooi met aan de rand haren, de wimpers. Tussen de oogharen zitten kliertjes die een vetachtige stof produceren. Oogharen zijn altijd wat vettig. Als deze kliertjes ontstoken zijn, ontstaat daar een pijnlijke, rode zwelling, het strontje. Aan de binnenkant van de oogleden zit slijmvlies, dat van de oogleden af doorloopt naar het wit van het oog. Dit heet het bindvlies of conjunctiva. Dit bindvlies bevat heel kleine bloedvaatjes. Bij een ontsteking van dit bindvlies zetten de bloedvaatjes uit en zie je rode, geïrriteerde ogen. Een dergelijke ontsteking heet conjunctivitis en komt nogal vaak voor bij virusziekten, zoals griep en mazelen. Dit bindvlies loopt niet over het hoornvlies heen, dus het hoornvlies blijft helder, waardoor het kijken mogelijk blijft. Overzicht van het gehoororgaan. 14.16 Het oor Het oor bestaat uit een aantal onderdelen. Die bespreken we eerst. Daarna zetten we enkele problemen die met het oor kunnen ontstaan op een rij. 1 Onderdelen van het oor Aan het oor onderscheiden we het uitwendige oor, het middenoor en het binnenoor. • Het uitwendige oor bestaat uit de oorschelp en de gehoorgang. Aan het einde van de gehoorgang zit het trommelvlies. Het trommelvlies vormt de grens tussen het uitwendige oor en het middenoor. • Het middenoor is een holte in het bot van het slaapbeen en wordt ook wel trommelholte genoemd. In het middenoor liggen de gehoorbeentjes. Deze staan in verbinding met het trommelvlies en met het middenoor. Als het trommelvlies gaat trillen door geluid, versterken de gehoorbeentjes die geluidstrilling en geven ze deze door aan het slakkenhuis in het binnenoor. • Het binnenoor bestaat uit het slakkenhuis en de drie halvecirkelvormige kanalen. In het slakkenhuis worden de geluidstrillingen omgezet in zenuwimpulsen, die doorgestuurd worden naar de hersenen. Als de zenuwimpulsen van het slakkenhuis in de hersenen aankomen, horen we geluid. De drie halvecirkelvormige kanalen vormen het evenwichtsorgaan. [260747.14.27] 80494134 [Overzicht gehoororgaan.] Figuur 27 Overzicht van het gehoororgaan. 2 Problemen met het oor De volgende problemen met het oor kunnen voorkomen. • Als het oorsmeer blijft zitten, droogt het uit en vormt het een oorsmeerprop. Hierdoor komen de geluidstrillingen niet goed bij het trommelvlies en klaagt de zorgvrager over doofheid. Als de gehoorgang verstopt is door een oorsmeerprop, spuit de arts het oor uit. • Bacteriën kunnen vanuit de keel via de buis van Eustachius in het middenoor komen. Zo ontstaat een middenoorontsteking. Dit gebeurt vooral bij keelontstekingen of ontstekingen van de tonsillen. Door de ontsteking gaat de buis van Eustachius dichtzitten, waarna zich pus ophoopt in het middenoor. Dit is meestal heel pijnlijk. De arts kan de pus laten afvloeien door een gaatje in het trommelvlies te prikken. • Doofheid kan vaak verholpen worden door een hoortoestel of een operatie. • De doofheid die ontstaat bij het ouder worden wordt vooral veroorzaakt doordat het slakkenhuis minder goed werkt. Vooral de hoge tonen worden slechter waargenomen, later ook de lagere tonen. 14.17 Basisziekteleer In de gezondheidszorg krijg je te maken met mensen met gezondheidsproblemen. Dat wil zeggen dat zij lijden aan een ziekte, een aandoening, een lichamelijke of verstandelijke beperking, een sociale of psychische aandoening. Internationaal heeft men een systeem bedacht waarin alle gezondheidsproblemen kunnen worden ondergebracht: de Internationale Classificatie van het Menselijk Functioneren (Engelse afkorting ICF: International Classification of Functioning, Disability and Health). De Internationale Classificatie van het Menselijk Functioneren hanteert de volgende definities: • Een stoornis is een dysfunctie of uitval van een lichamelijke of geestelijke functie. Voorbeelden van een stoornis zijn een verminderde nierfunctie, geheugenverlies en een hartritmestoornis. Zo’n stoornis veroorzaakt bepaalde beperkingen. • Een beperking is de moeite die iemand heeft in het uitvoeren van dagelijkse bezigheden. Een beperking heeft invloed op het dagelijks leven van de zorgvrager. Dat wordt zijn handicap genoemd. • Een handicap is een probleem dat iemand ondervindt in de wisselwerking met zijn of haar maatschappelijke omgeving. Om de begrippen stoornis, beperking en handicap duidelijk te maken volgt hieronder een voorbeeld. Een gepensioneerde man van 65 jaar lijdt als gevolg van een prostaatziekte aan urine-incontinentie. Hij schaamt zich voor zijn kwaal en is erg bang dat anderen er iets van zullen merken. De lichamelijke stoornis is de prostaataandoening en die veroorzaakt een aantal beperkingen: de man moet vaak naar het toilet en moet zich vaak verschonen. Het gevolg hiervan is een handicap, omdat hij zijn huis nauwelijks meer uitkomt. Hij raakt in een sociaal isolement. De ziekteleer behandelt vooral de stoornissen, oorzaken van stoornissen, het natuurlijk verloop van stoornissen, behandelingen van stoornissen en de prognose. De zorgvraag van mensen met gezondheidsproblemen wordt vooral bepaald door de mate van belemmering die de zorgvrager door de stoornis ondervindt en door het soort hulp hij nodig heeft bij het uitvoeren van zijn dagelijkse bezigheden. De handicap vormt ook een belangrijk deel van de zorgvraag, vooral wat betreft paramedische behandelingen en het gebruik van hulpmiddelen. 1 Diagnose en behandeling De stoornis zorgt voor bepaalde ziekteverschijnselen, oftewel symptomen, de reden waarom mensen een arts bezoeken. Veelvoorkomende symptomen zijn bijvoorbeeld pijn, koorts, vermoeidheid, huiduitslag, obstipatie. De arts zal door middel van een vraaggesprek, de anamnese, en door middel van lichamelijk onderzoek de oorzaak van de klachten proberen te achterhalen. Met andere woorden: hij zal trachten een diagnose te stellen. Lichamelijk onderzoek door de arts omvat de volgende elementen. • Inspecteren: het kijken naar de zorgvrager. Ziet hij bleek? Is hij erg mager? • Percuteren: het bekloppen van de borstkas en de buik. Organen waar veel lucht in zit klinken anders dan organen die geen lucht bevatten. • Palperen: het voelen van de pols, de buik en bij de vrouw de borsten. • Ausculteren: het luisteren met de stethoscoop naar de longen, het hart en de darmen. Om een bevestiging van de diagnose te krijgen of als de diagnose niet duidelijk is, zal de arts aanvullend onderzoek aanvragen. Bijvoorbeeld laboratoriumonderzoek van urine, bloed, sputum, pus of ontlasting. Daarnaast kan hij nog aanvullende onderzoeken aanvragen, zoals: • röntgenfoto; • echo-onderzoek; • • • • botscan; longfunctieonderzoek; ecg (elektrocardiogram): hartfilmpje; PA (pathologisch-anatomisch) onderzoek van weefsel. Sommige aandoeningen presenteren zich altijd met een aantal vaste symptomen. In dat geval spreekt men van een syndroom, bijvoorbeeld het syndroom van Parkinson. Symptomen van het syndroom van Parkinson zijn bevingen, stramme spieren en vette huid. Op grond van de gestelde diagnose zal de arts een behandeling voorstellen. In de reguliere geneeskunde bestaat de behandeling vaak uit medicijnen, operaties, bestralingen en/of leefregels. Een huisarts kan iemand ook doorverwijzen voor paramedische behandelingen, zoals fysiotherapie, logopedie en ergotherapie. De zorgvrager kan ook besluiten de hulp in te roepen van de alternatieve geneeskunde. Deze geneeswijze maakt veel gebruik van kruiden of van middelen die van natuurlijke stoffen zijn afgeleid, veel leefregels en diëten. Vaak is er spanning tussen huisartsen en genezers uit het alternatieve circuit. Er zijn echter ook huisartsen die bijvoorbeeld ook homeopathie toepassen of die zich toegelegd hebben op acupunctuur. Het doel van de behandeling is om de zorgvrager van zijn klachten af te helpen, maar soms is dat niet mogelijk. Soms wil je voorkomen dat er klachten ontstaan. Er zijn daarom verschillende soorten behandelingen of therapieën. • Curatieve behandeling. Behandeling waardoor de ziekte geneest. Dit is de meest afdoende manier van behandelen. • Palliatieve behandeling. Behandeling die verlichting geeft van pijn. Deze vorm van behandeling wordt toegepast als genezing niet mogelijk is. • Symptomatische therapie. Hiermee wordt bedoeld dat met de behandeling de ziekteverschijnselen bestreden worden, maar dat de aandoening zelf niet geneest. Bijvoorbeeld: iemand hoest erg veel en wordt behandeld met een hoestdrank. Of iemand heeft koorts en wordt behandeld met een koortswerend middel, zoals paracetamol of aspirine. • Preventieve behandeling. De beste behandeling is natuurlijk het voorkomen van ziekten en aandoeningen door preventieve maatregelen, zoals voorlichtingscampagnes over veilig vrijen, vaccinaties tegen kinderziekten of griepvaccinaties bij ouderen, maar ook bevolkingsonderzoeken op baarmoederhalskanker bij vrouwen. 2 Pathologie Gedragspatronen Een gedragspatroon bestaat uit een aantal specifieke gedragingen. Vanuit erfelijke aanleg, opvoeding en ervaringen ontstaan gedragspatronen. Je reageert dan bij nieuwe gebeurtenissen telkens op ongeveer dezelfde manier. Gedragspatronen kunnen belemmerend zijn. Ze kunnen leiden tot een vicieuze cirkel. Bij zorgvragers met overgewicht bijvoorbeeld kan een misstapje tijdens een dieet leiden tot een eetbui. Als deze zorgvragers geholpen worden bij het doorbreken van dit gedragspatroon, zal afvallen beter gaan. Om een gedragspatroon te doorbreken, kan een G-schema gebruikt worden. De zorgvrager gaat hierbij onder begeleiding van een psycholoog op zoek naar de gedachten, gevoelens en gedragingen die ontstaan na een gebeurtenis. Bij een gebeurtenis (een misstapje tijdens een dieet), gaat de cliënt uitzoeken welke gedachten en gevoelens leidden tot het gedrag (eetbui). De zorgvrager krijgt hierdoor inzicht en kan zijn gedachten en gevoelens aanpassen waardoor ook het gedrag verandert. In plaats van de gedachte: Ik heb gefaald, het heeft allemaal geen zin, ik kan niet afvallen, kan de zorgvrager denken: Een kleine misstap is niet erg, het is menselijk en ik kan de draad weer gewoon oppakken. De tweede gedachte levert een fijner gevoel op en zal leiden tot ander gedrag. De kans op gewichtsverlies is dan kleiner. Een gedragspatroon kan ook het gevolg zijn van een ziekte, stoornis of aandoening. Het gedragspatroon bij zorgvragers met dementie bestaat bijvoorbeeld uit roepen, agressie, dolen en seksuele ontremming. Deze gedragspatronen kun je meestal niet doorbreken. Bij deze zorgvragers is het belangrijker om de gevolgen van het gedrag te beperkingen. Bij zorgvragers met ernstige dementie kan opname op een gesloten afdeling nodig zijn. Ook het geven van voorlichting aan de naasten van de zorgvrager is belangrijk. Tenslotte heb je ook als zorgverlener gedragspatronen. Deze kunnen je belemmeren in je werk. Om in een team te kunnen werken en zorgvragers juist te kunnen bejegenen, is het belangrijk dat je hier inzicht in hebt. Hoe ga je bijvoorbeeld om met zorgvragers die niet therapietrouw zijn? Hoe reageer je op feedback van een collega? Om een belemmerend gedragspatroon te doorbreken, kun je een Gschema gebruiken. Aandoeningen Een aandoening is een pathologische verandering in het lichaam. Bij kanker bijvoorbeeld ontstaan er kwaadaardige tumoren in het lichaam en bij een herseninfarct ontstaat een stolsel in een hersenvat en sterft hersenweefsel af. Een aandoening leidt vaak tot een stoornis. Een herseninfarct verstoort de cognitieve functies en een hartinfarct kan leiden tot hartritmestoornissen. Comorbiditeit Comorbiditeit betekent bijkomende ziekte(s). Het zijn ziektes die vaak samen voorkomen bij zorgvragers. Zorgvragers met diabetes mellitus bijvoorbeeld hebben vaak ook hypertensie en zorgvragers met COPD hebben vaak ook hartfalen. Comorbiditeit ontstaat meestal door gezamenlijke risicofactoren. Diabetes mellitus en hypertensie bijvoorbeeld hebben beide als risicofactoren overgewicht, slechte voeding, roken en een zittende leefstijl. Functioneringsproblemen Een functioneringsprobleem is een verstoring in de activiteiten van een zorgvrager. Dit kunnen de ADL (activiteiten van het dagelijks leven) zijn maar ook de sociale activiteiten (omgaan met anderen, vrijetijdsbesteding) en maatschappelijke activiteiten (studie en werk). Een groot aantal aandoeningen en stoornissen geneest vanzelf. Behandelen is dan niet nodig. Als een aandoening of stoornis wél behandeld moet worden, zijn er vaak meerdere behandelingsmogelijkheden. Behandelingen hebben vaak meer effecten dan de werking waarvoor ze worden voorgeschreven; dit worden bijwerkingen, interacties of complicaties genoemd. Voorlichting en advies geven Het kan voldoende zijn om de patiënt voorlichting te geven over de aandoening en aan te geven welke leefstijlveranderingen wenselijk zijn. Patiënten met diabetes, obstipatie en/of overgewicht kun je bijvoorbeeld adviseren over verbetering van het voedingspatroon en het verhogen van de mate van lichaamsbeweging. Oefenen, stimuleren en aanpassen Door gerichte oefeningen, stimulaties en aanpassingen onder begeleiding van een therapeut kunnen aandoeningen en stoornissen genezen of kunnen de gevolgen ervan beperkt worden. Bekende voorbeelden zijn logopedie, fysiotherapie en ergotherapie. Zorgvragers met spraak- of slikproblemen, kunnen behandeld worden door de logopedist. Zorgvragers met aandoeningen en stoornissen van het bewegingsapparaat en problemen met ophoesten kunnen behandeld worden door de fysiotherapeut. Een ergotherapeut biedt uitkomst bij beperkingen in het dagelijks leven door te zorgen voor hulpmiddelen. Een patiënt met vervormingen in de handen door reuma kan bijvoorbeeld beter eten en drinken met aangepast bestek en een aangepaste beker. Medicijnen geven Veel stoornissen en aandoeningen kunnen behandeld worden met medicijnen. Een bacteriële infectie kan bijvoorbeeld behandeld worden met antibiotica, diabetes mellitus met orale bloedglucoseverlagers of insuline en kanker met chemotherapie. Medicijnen kunnen op verschillende manieren worden toegediend, zoals oraal, rectaal, subcutaan, intramusculair en intraveneus. Aanvullende behandelingen geven Aanvullende behandelingen worden meestal gegeven in combinatie met andere behandelingen. Een zorgvrager met kanker kan bijvoorbeeld naast chemotherapie ook bestraald worden of immunotherapie krijgen. Opereren Door een operatie kan een stoornis of aandoening verholpen worden of kunnen de gevolgen ervan beperkt worden. Een blindedarmontsteking wordt genezen door het verwijderen van de appendix. De gevolgen van uitgezaaide dikke darm kanker kunnen verminderen door een gedeelte van de tumor of van een pijnlijke metastase weg te halen. Bijwerkingen Alle medicijnen hebben bijwerkingen. Dat zijn ongewenste werkingen van het geneesmiddel. Bekende voorbeelden zijn obstipatie bij morfine en gewichtstoename bij prednison. Bijwerkingen kunnen soms voorkomen of beperkt worden door een ander geneesmiddel toe te voegen aan de behandeling. Morfine bijvoorbeeld wordt standaard gecombineerd met een laxeermiddel. Interacties Een interactie wil zeggen dat twee geneesmiddelen elkaars werking beïnvloeden. Het ene geneesmiddel kan bijvoorbeeld de werking van een ander geneesmiddel versterken of afzwakken. Om deze interacties te voorkomen, kan het nodig zijn om geneesmiddelen op verschillende tijdstippen toe te dienen. Medicijnen die de schildklier stimuleren mogen bijvoorbeeld niet gelijktijdig worden ingenomen met calciumtabletten. Een interactie kan ook plaatsvinden tussen een geneesmiddel en een aandoening of een voedingsmiddel. De werking van bepaalde antibiotica (bijvoorbeeld cyclizine) bijvoorbeeld wordt verminderd door grapefruitsap. IJzertabletten werken minder goed wanneer ze worden ingenomen met melk maar werken beter wanneer ze worden ingenomen met vruchtensap. Complicatie Een complicatie is een ongewenste reactie na een behandeling. Het kan veroorzaakt worden door de behandeling zelf. Een operatie verhoogt bijvoorbeeld de kans op nabloedingen en wondinfecties. Complicaties kunnen ook veroorzaakt worden door de onderliggende ziekte, comorbiditeit of eigenschappen van de zorgvrager. Tijdens een operatie is de kans op complicaties bijvoorbeeld groter bij patiënten met overgewicht en patiënten met een hart- of longaandoening. Ook een onjuiste werkwijze van een zorgverlener kan leiden tot een complicatie (dit wordt dan vaak een incident genoemd). Het onjuist toepassen van handhygiëne bijvoorbeeld kan leiden tot een infectie. 3 Verloop van ziekten De meeste ziekten verlopen volgens een vast patroon. Hierdoor kunnen artsen een ziekte herkennen en kunnen zij ook een prognose geven over het te verwachten verloop van de ziekte. Onder prognose wordt verstaan de voorspelling omtrent het verdere verloop van een ziekte. Door het toepassen van steeds weer nieuwere behandelmethoden is de prognose van veel aandoeningen drastisch veranderd. Nog steeds wordt er gezocht naar nog betere behandelingen. Bij bepaalde ziekten komen ook bepaalde complicaties voor. Complicaties zijn bijkomende ziekten. Een voorbeeld is griep met als complicatie een longontsteking. Door de complicaties zal de ziekte anders verlopen dan verwacht, de prognose wordt erdoor verslechterd. Bij behandeling van ziekten wordt tegenwoordig ook veel aandacht besteed aan het voorkomen van complicaties of het zo vroeg mogelijk opsporen van complicaties, bijvoorbeeld door herhaaldelijk onderzoeken uit te voeren. Ziekten kunnen op verschillende manieren verlopen. • Acuut verlopende ziekte: de verschijnselen zijn in korte tijd ernstig en de ziekte duurt niet zo lang. Men is snel weer genezen of men overlijdt eraan. • Chronisch verlopende ziekte: deze begint vaak sluipend, duurt soms meerdere jaren en geneest heel langzaam of in het geheel niet. • Chronisch progressief verlopende ziekte: geleidelijk aan gaat het steeds slechter. • Verloop met exacerbaties en remissies: chronische aandoening waarbij er perioden zijn waarin de ziekte verslechtert (exacerbaties), afgewisseld door perioden waarin de ziekteverschijnselen verminderen (remissies). Bekende voorbeelden van ziekten die zo verlopen zijn chronische reuma en multiple sclerose. 4 Oorzaken van ziekten Ziekten kunnen door veel oorzaken ontstaan. Hieronder wordt een aantal veelvoorkomende ziekteoorzaken nader bekeken, namelijk ontstekingen, infecties, allergieën, trauma’s, aangeboren afwijkingen, tumoren, ouderdomsziekten, stress en auto-immuunziekten. Ontstekingen Een ontsteking is eigenlijk geen ziekteoorzaak, maar een gevolg van weefselbeschadiging. Een ontsteking wordt gedefinieerd als een reactie van het lichaam op een schadelijke prikkel. Zo’n schadelijke prikkel kan van alles zijn: een sneetje in je vinger, een gescheurde enkelband, een infectie of het eten van bedorven voedsel waardoor het darmslijmvlies beschadigd wordt. Bij alle beschadigingen van weefsels zal het lichaam reageren met als doel het herstel van de schade. De reactie bestaat uit sterkere doorbloeding van het beschadigde gebied, zodat er meer witte bloedcellen bij kunnen om de schade op te ruimen en meer bouw- en energiestoffen aangedragen kunnen worden om nieuwe celgroei mogelijk te maken. Het gevolg van de ontstekingsreactie is dat de plaats waar de reactie plaatsvindt rood, warm en dik wordt, pijn gaat doen en minder goed functioneert. Ontstekingen zijn dus gunstige reacties, maar wel erg pijnlijk. Soms zijn ontstekingen niet gunstig, zoals de chronische gewrichtsontsteking bij reumatoïde artritis. Behandelingen van ontstekingen bestaan dan meestal uit pijnbestrijding met medicijnen die ontstekingsreacties onderdrukken, zoals acetylsalicylzuur en de andere NSAID’s (niet-steroïde anti-inflammatoire drugs), zoals naproxen. Pijn door ontstekingsreacties kan ook onderdrukt worden door het toevoegen van lokale kou. Door de kou worden de bloedvaten vernauwd, waardoor de zwelling afneemt en daardoor ook de pijn. Bij de verzorging van een zorgvrager moet je altijd letten op lokale ontstekingsverschijnselen van de huid en de slijmvliezen. Zo kan lokale roodheid, zwelling of pijn van de huid een eerste aanduiding zijn van decubitus. Soms wordt het woord ontsteking gebruikt voor een infectie, bijvoorbeeld als men spreekt over een longontsteking of een blaasontsteking. Als zo’n ontsteking wordt veroorzaakt door een infectie, zou men eigenlijk moeten spreken van een longinfectie of een blaasinfectie. De vijf symptomen van ontsteking 1 roodheid = rubor 2 warmte = calor 3 zwelling = tumor 4 pijn = dolor 5 gestoorde functie = functio laesa Infecties Een infectie wordt voorafgegaan door een besmetting. Onder een besmetting wordt verstaan: het binnendringen van micro-organismen. In veel gevallen zullen de binnengedrongen micro-organismen direct door het afweersysteem onschadelijk worden gemaakt; dan ontstaat er geen infectie. Een infectie betekent: het vermeerderen van binnengedrongen micro-organismen. Pas als de microorganismen sterker zijn dan de afweer, zal een infectie het gevolg zijn. De periode tussen de besmetting en het optreden van ziekteverschijnselen noemt men de incubatieperiode. In deze periode is men nog niet ziek, maar heeft men soms het gevoel niet helemaal lekker te zijn: moe, lusteloos, slechte eetlust enzovoort. Deze vage verschijnselen noemt men de prodromen. Infecties uiten zich meestal met ontstekingsverschijnselen. Op de plaats van de infectie ontstaan de vijf symptomen van ontsteking. Daarnaast ontstaan er algemene verschijnselen, zoals koorts en algehele malaise. Deze symptomen worden veroorzaakt door gifstoffen die de micro-organismen produceren en die door de witte bloedlichaampjes worden gemaakt. Afhankelijk van de plaats van infectie ontstaan er specifieke verschijnselen, bijvoorbeeld hoesten bij een longontsteking, diarree bij darmontsteking. Bij infecties ontstaat vaak pus. Deze bestaat dan uit dode witte bloedcellen, dode weefselcellen en dode en vaak ook levende micro-organismen. Pus moet altijd zo snel mogelijk verwijderd worden. Als pus zich in een weefsel ophoopt, ontstaat er een abces. Van tijd tot tijd zwermen enkele microorganismen uit het abces, waarna ze via de bloedvaten door het hele lichaam verspreid worden. Elke keer als dat gebeurt, krijgt de zorgvrager kortdurend hoge koorts: abceskoorts. Als de microorganismen in het bloed blijven en zich daar ook vermeerderen, is er sprake van sepsis of bloedvergiftiging. Dit is een zeer ernstige ziekte. De zorgvrager heeft langdurig hoge koorts en is zo ernstig ziek dat zonder ingrijpen de kans op overlijden groot is. Het belangrijkste onderzoek om een infectie vast te stellen is het aantonen van het micro-organisme in bijvoorbeeld het sputum, de ontlasting, het bloed of de urine. Het te onderzoeken materiaal moet dan steriel worden afgenomen en voor ‘kweek en resistentie’ naar het laboratorium gestuurd worden. Met dit onderzoek stelt men vast welk micro-organisme de infectie veroorzaakt en voor welk geneesmiddel het micro-organisme gevoelig is. Als een micro-organisme ongevoelig is voor een bepaald geneesmiddel, spreekt men van resistentie van dat micro-organisme voor dat geneesmiddel. Er kan ook bloedonderzoek gedaan worden om te zien of de zorgvrager antistoffen tegen een bepaald micro-organisme heeft. Dit wordt meestal gedaan om virusziekten aan te tonen. Virussen zijn met gewoon laboratoriumonderzoek namelijk meestal niet aan te tonen. Heeft iemand antistoffen, dan heeft hij in elk geval contact met dat virus gehad. Vaccinatie Een manier om infectieziekten te voorkomen is vaccinatie. Hiervoor gebruikt men gedode of verzwakte micro- organismen, waardoor geen ziekte ontstaat, maar wel afweerstoffen worden gemaakt tegen dat micro- organisme. Komt dezelfde persoon later in contact met dat micro-organisme, dan zijn er in het lichaam al afweerstoffen aanwezig, die de binnendringer direct aanvallen en onschadelijk maken. Dit is actieve vaccinatie. Voor sommige infecties is het ook mogelijk om passief te vaccineren. Dan worden de afweerstoffen tegen het micro-organisme ingespoten, liefst binnen 48 tot 72 uur na een besmetting. Bijvoorbeeld: je hebt je geprikt aan een injectienaald die gebruikt is voor een zorgvrager die het hepatitis-B-virus in zijn bloed heeft. Het virus is dan ook jouw lichaam binnengekomen. Door nu binnen 48 uur antistoffen tegen het hepatitis-B-virus bij jou in te spuiten, wordt het virus onschadelijk gemaakt en treedt er geen infectie op. De ingespoten antistoffen leven echter maar korte tijd, dus daarna moet je alsnog actief gevaccineerd worden. Micro-organismen Infecties worden dus meestal veroorzaakt door micro-organismen. Dit zijn pathogene microorganismen. Er zijn echter ook heel veel micro-organismen die geen ziekten veroorzaken, maar juist heel nuttig werk verrichten, bijvoorbeeld het afbreken van schadelijke stoffen in de natuur. Een voorbeeld zijn de bacteriën die plastic afbreken. Micro-organismen die geen gevaar voor de gezondheid opleveren noemen we apathogene micro-organismen. De meestvoorkomende ziekteveroorzakende micro-organismen zijn bacteriën, schimmels en virussen. • Bacteriën zijn eencellige organismen die zich onder gunstige omstandigheden overal kunnen vermenigvuldigen. Deze omstandigheden zijn een goede temperatuur, een goede zuurgraad en voldoende voedingsstoffen. Elke bacteriesoort stelt zo zijn eigen voorwaarden. Ronde bacteriën noemt men kokken, zoals de streptokok en de stafylokok. Staafvormige bacteriën noemen we bacillen, zoals de salmonellabacil en de tuberkelbacil. Er zijn nog andere vormen, maar die komen veel minder voor, zoals de spiraalvormige bacterie die syfilis veroorzaakt en de kommavormige bacterie die cholera veroorzaakt. • Schimmels kennen we allemaal. Als je etensresten te lang laat staan, zie je daar schimmels op groeien. Ook schimmels kunnen overal groeien, als de omstandigheden maar gunstig genoeg zijn. Schimmels komen vooral voor op de huid en de slijmvliezen. Meestal is de afweer van de mens voldoende om de groei van schimmels te remmen, zodat er geen infectie van de inwendige organen kan optreden. Bij mensen met een verminderde afweer kunnen schimmels zich vaak wel uitbreiden en kan een schimmelinfectie ontstaan. Bijvoorbeeld bij mensen die worden behandeld met cytostatica of corticosteroïden, bij mensen die ernstig verzwakt zijn en bij mensen met aids. De meestvoorkomende schimmel is de Candida albicans. Candidainfecties van de huid komen vooral voor in plooien, zoals in de liezen en onder de borsten. De huid wordt dan rood en schilferig. In de mond geeft een candida-infectie witte vlekjes. Bij ernstig zieke zorgvragers kan een candida-infectie ook in de slokdarm voorkomen. Schimmels worden behandeld met antischimmelmiddelen, zoals nystatine. Er zijn enkele gevaarlijke schimmels die longinfectie kunnen veroorzaken, maar die zijn gelukkig zeldzaam. • Virussen bestaan eigenlijk alleen uit een stukje erfelijk materiaal met een eiwitmantel eromheen. Dit erfelijk materiaal kan DNA of r-DNA zijn. Een virus kan zich niet zomaar vermenigvuldigen. Om dat te doen moet een virus een levende cel in, waar het zich in een chromosoom van die cel inbouwt. Nadat een virus zich in een chromosoom heeft gevestigd, krijgt de besmette cel de opdracht nieuwe virusdeeltjes te gaan maken. Als er duizenden nieuwe virussen zijn gemaakt, breekt de cel open en komen de nieuwe virussen vrij, die weer andere cellen kunnen infecteren. Een virus kan niet elke cel binnendringen. Het virus heeft een receptor op de celwand nodig. Het griepvirus vindt geschikte receptoren op de celwanden van de slijmvliescellen van de luchtwegen en het poliovirus kan alleen motorische zenuwcellen infecteren, omdat die de juiste receptor hebben. Virussen kunnen niet met antibiotica worden bestreden. Wel heeft men tegenwoordig medicijnen die virusinfecties soms kunnen beperken, zoals aciclovir en interferon. Bij de verzorging van iemand met een infectieziekte moet je er altijd op bedacht zijn dat de ziekte besmettelijk kan zijn. Het is daarom nuttig als je weet hoe die infectie overgebracht wordt en om de vroege verschijnselen van zo’n infectie te kunnen herkennen. Pas dan weet je welke observaties nodig zijn en welke afwijkingen gerapporteerd moeten worden. Besmettingswijzen De micro-organismen kunnen op verschillende manieren ons lichaam binnendringen; dit noemt men besmettingswijzen. De besmetting kan plaatsvinden op de volgende manieren. • Door direct contact: hierbij worden de micro-organismen direct van de ene persoon op de andere overgebracht. • Door indirect contact: bijvoorbeeld als je contact hebt met besmette feces. Deze komen op je hand en je verplaatst de micro-organismen naar een ander persoon. Ook insecten kunnen microorganismen overdragen op anderen. Je noemt dit ook wel kruisinfectie. • Via de lucht: als iemand een micro-organisme in zijn luchtwegen heeft, kan deze via de uitgeademde lucht in kleine vochtdruppeltjes meegenomen worden. Als zo iemand hoest of niest, verspreiden de micro-organismen zich in de lucht. Iemand die in de buurt staat, kan ze dan inademen en besmet raken. Dit noemt men ook wel druppelinfectie. Als verzorgende moet je dus in de uitoefening van je beroep rekening houden met deze besmettingswegen en wijzen van besmetten. Je kunt jezelf of een andere zorgvrager gemakkelijk besmetten. Is de bacterie agressief genoeg en de zorgvrager voldoende verzwakt, dan kan gemakkelijk een infectie volgen. Om kruisinfectie te voorkomen moet je daarom voor en na elke handeling je handen wassen. Besmettingswegen Het micro-organisme kan het lichaam binnendringen via: • de luchtwegen. De micro-organismen zijn dan in de neus, keel of luchtwegen aanwezig. Ze worden uitgeademd en komen in de lucht. • de mond. Als micro-organismen in of op voedsel zitten, kun je ze opeten. Ze komen dan in het maag-darmkanaal terecht en kunnen dit infecteren. • de intacte huid. Door direct huid-op-huidcontact kunnen sommige micro-organismen van de ene persoon op de andere worden overgebracht. Dit gebeurt vaak met seksueel overdraagbare aandoeningen, de soa’s. • de beschadigde huid, bijvoorbeeld door wonden, blaren enzovoort. • het bloed. Dit kan gebeuren door bloedtransfusies en injecties, en ook het jezelf per ongeluk aanprikken met een injectienaald. Allergieën Onder een allergie wordt verstaan: een heftige reactie op bepaalde stoffen door overgevoeligheid. De stof waar iemand overgevoelig voor is, wordt een allergeen genoemd. De reactie van het lichaam op de stof waar iemand overgevoelig voor is, is een ontstekingsreactie. Iemand die overgevoelig is voor de huisstofmijt zal een ontstekingsreactie krijgen van het slijmvlies van de luchtwegen, met hoesten en benauwdheid als gevolg. Een kind met een koemelkallergie zal na het drinken van koemelk een ontstekingsreactie krijgen in de darm, gevolgd door opzetten van de buik, darmkrampen en diarree. Iemand die overgevoelig is voor nikkel zal op de plaats waar nikkel in contact met de huid is geweest een ontstekingsreactie van de huid krijgen. Bij sommige medicijnen komen allergische reacties voor die zich uiten in rode vlekken op de huid en jeuk. Dit is meestal niet direct gevaarlijk, maar wel een reden om het middel te stoppen. Soms reageren mensen met een zeer heftige overgevoeligheidsreactie op geneesmiddelen, bepaalde voedingsstoffen of insectenbeten. Dit noemt men een anafylactische reactie. Het begint vaak binnen enkele minuten met rode vlekken op de huid, duizeligheid, benauwdheid en piepende ademhaling door zwelling van de slijmvliezen van de mond, keel en luchtwegen. De bloeddruk daalt sterk en er kan bewusteloosheid optreden, er is dan sprake van een anafylactische shock. Onbehandeld kunnen deze reacties dodelijk zijn. De eerste keer dat zo iemand contact had met het medicijn, die voedingsstof of het insectengif gebeurde er niets. Pas na herhaald contact kan zo’n reactie optreden. Weet iemand dat hij overgevoelig is voor een bepaald geneesmiddel, dan moet dit altijd duidelijk in en op het medisch dossier en zorgdossier vermeld worden. Mensen van wie bekend is dat zij anafylactisch kunnen reageren op bepaalde insectenbeten of bepaalde voedingsstoffen dragen vaak injectiespuiten met medicijnen bij zich, zodat zij zichzelf direct kunnen injecteren als zij in contact zijn gekomen met een stof waar zij overgevoelig voor zijn. Veel gebruikt wordt de EpiPen, een injectiespuit met een op adrenaline lijkende stof. Als je een zorgvrager moet helpen bij het innemen van medicijnen, controleer dan eerst of er in het zorgdossier iets vermeld staat over overgevoeligheid voor bepaalde geneesmiddelen. Ook is het een goede gewoonte om bijsluiters van geneesmiddelen door te lezen, zodat je weet welke overgevoeligheidsverschijnselen zouden kunnen optreden. Trauma’s De verschillende verwondingen of lichamelijke trauma’s en de eerste hulp bij ongelukken worden behandeld in hoofdstuk 10. Een trauma is een gewelddadige inwerking. Hieronder valt niet alleen mechanisch geweld, zoals ongevallen, maar ook bijvoorbeeld hersenbeschadiging door een moeilijke geboorte of inwerking van psychisch geweld. Het is belangrijk om je te realiseren dat veel traumata een leven lang doorwerken. Bijvoorbeeld: een amputatie, een dwarslaesie (verlamming van het onderste deel van het lichaam door beschadiging van het ruggenmerg), maar ook artrose van de knie of de rug kan een laat gevolg zijn van vroegere beschadiging van de gewrichten. • Een psychotrauma wordt gedefinieerd als een zielsverwonding: een heftige gemoedsaandoening, pijnlijke psychische gebeurtenis, frustratie, grote smart of hevige schrik die in het onderbewustzijn een lang aanblijvende indruk teweegbrengt en zo na jaren nog tot onlust kan leiden. • Een geboortetrauma is een beschadiging die ontstaat als gevolg van een moeilijke geboorte. Het meest gevreesd zijn de beschadigingen in de hersenen. De gevolgen kunnen ernstig zijn, zoals verstandelijke beperking, spasticiteit, epilepsie. Aangeboren afwijkingen Aangeboren afwijkingen zijn afwijkingen waarmee iemand geboren wordt. De oorzaken kunnen verschillend zijn. • Het kunnen anatomische afwijkingen zijn, bijvoorbeeld een open rug of een gaatje in het harttussenschot. Zulke afwijkingen kunnen ontstaan als de zwangere vrouw heel vroeg in de zwangerschap in contact is geweest met een stof die de vrucht heeft beschadigd, bijvoorbeeld medicijnen of een infectieziekte. In de meeste gevallen kan men geen oorzaak voor de afwijking vinden. In veel gevallen zijn anatomische afwijkingen van de foetus te zien met een echoonderzoek. • Het kunnen erfelijke afwijkingen zijn, dan komt deze afwijking in de familie van de moeder of in de familie van de vader voor. In veel gevallen is het bekend dat er in een familie een bepaalde afwijking voorkomt en aanstaande ouders kunnen dan vragen hoe groot de kans is dat hun kind die afwijking zal hebben. Is de vrouw zwanger, dan kan in het eerste trimester van de zwangerschap soms onderzoek van kinderlijk weefsel worden gedaan om die genetische afwijking op te sporen. • Het kunnen chromosomale afwijkingen zijn. Deze ontstaan doorgaans door een foutje tijdens de vorming van een eicel of een zaadcel. Chromosomale afwijkingen hoeven niet erfelijk te zijn. Het meest bekende voorbeeld is het syndroom van Down. Zulke afwijkingen kunnen ook door prenataal onderzoek van de foetus worden aangetoond. Ten slotte wordt tegenwoordig vaak gesproken over een genetische aanleg voor een bepaalde ziekte. Dat wil dan zeggen dat de wetenschap heeft kunnen aantonen dat er genen bestaan waardoor iemand gevoeliger is om een bepaalde ziekte te krijgen. Bijvoorbeeld de aanleg om allergisch te reageren, de aanleg om op oudere leeftijd suikerziekte te krijgen of de aanleg voor aderverkalking. Mensen die weten dat zulke ziekten in hun familie veel voorkomen, kunnen door hun leefwijzen aan te passen proberen die ziekten zo veel mogelijk te voorkomen. Tumoren Onder een tumor wordt een gezwel of nieuwvorming verstaan. Tumoren kunnen goedaardig zijn, zoals een vetbult (lipoom) of een vleesboom in de baarmoeder (myoom). Kenmerken van goedaardige tumoren zijn dat ze uit normale cellen bestaan, vaak een kapsel hebben en dus niet in de omgevende weefsels ingroeien, en niet uitzaaien. Goedaardige gezwellen kunnen over het algemeen gemakkelijk worden weggenomen. Als een goedaardige tumor zich binnen de schedel bevindt, in de hersenen, kan zo’n tumor wel ernstige problemen opleveren en soms niet verwijderd worden. Elke tumor in de hersenen kan hersenbeschadiging geven, omdat de tumor ruimte inneemt en daardoor zenuwcellen wegdrukt. Door de druk kunnen hersencellen beschadigd worden. Kwaadaardige tumoren worden gekenmerkt doordat zij uit abnormale cellen bestaan, dwars door alle omringende weefsels heen groeien en uitzaaien. Met uitzaaien wordt bedoeld dat nieuwe tumoren ontstaan nadat tumorcellen via lymfebanen of bloedvaten naar andere plaatsen zijn versleept. Kwaadaardige tumoren gebruiken zo veel energie om te groeien, dat uiteindelijk het lichaam uitgeteerd raakt. Naar de oorzaken van het ontstaan van kwaadaardige tumoren wordt nog steeds veel onderzoek gedaan. Bekend zijn bepaalde kankerverwekkende stoffen, zoals teer uit sigaretten of radioactieve straling. Voor sommige soorten van kanker heeft men een vermoeden dat infectie met bepaalde virussen een rol spelen, bijvoorbeeld baarmoederhalskanker en infectie met het genitale wrattenvirus. Ook speelt een verminderde afweer een rol, bijvoorbeeld het meer voorkomen van bepaalde kwaadaardige aandoeningen bij mensen met aids. Om kanker goed te kunnen behandelen is een vroege diagnose belangrijk: kanker die nog niet is uitgezaaid, heeft een veel betere prognose. In Nederland worden preventieve onderzoeken gedaan bij vrouwen om borstkanker en baarmoederhalskanker op te sporen. Via deze bevolkingsonderzoeken worden alle vrouwen boven een bepaalde leeftijd uitgenodigd om een foto van de borsten en een uitstrijkje van de baarmoederhals te laten maken. Daarnaast worden folders uitgegeven om de mensen attent te maken op bepaalde verschijnselen, bijvoorbeeld de folder over de ‘Seven signals of danger’. Ouderdomsziekten Een aantal ziekten wordt simpelweg door veroudering veroorzaakt. De bekendste ouderdomsziekte is aderverkalking. Ook mensen die gezond leven krijgen er last van. Tussen het 25e en 30e jaar begint bij iedereen het proces van aderverkalking. Afhankelijk van de manier van leven en van erfelijke factoren zal het proces sneller of langzamer verlopen. Er zijn veel gevolgen van aderverkalking: hoge bloeddruk, hartklachten, verminderde nierfunctie, kans op CVA, verminderde doorbloeding van de benen met kans op slechtgenezende wondjes aan de voeten enzovoort. Naast aderverkalking ontstaan op oudere leeftijd ook aandoeningen aan botten in de vorm van botontkalking. Als gevolg hiervan ontstaan dan weer heel gemakkelijk botbreuken van vooral de dijbeenhals en aandoeningen van de gewrichten in de vorm van artrose (gevolg van beschadiging van kraakbeen, en kraakbeen geneest heel slecht). Ook de zintuigen gaan bij hogere leeftijd achteruit. Dit is te verklaren doordat zenuwcellen, maar ook zintuigcellen, zich na de geboorte niet meer delen. Verloren gegane zenuw- en zintuigcellen worden niet meer aangemaakt. Ten slotte neemt ook de afweer bij het ouder worden af. Ouderen zijn daardoor gevoeliger voor infectieziekten, zoals griep. Stress Stress betekent spanning. Zowel bij lichamelijke stress als bij geestelijke stress produceert het lichaam extra hormonen, zoals adrenaline en corticosteroïden. Dat is gunstig, want hierdoor kan het lichaam meer aan, het is een manier om in moeilijke situaties te overleven. Na een stresssituatie heeft het lichaam tijd nodig om weer te ontspannen, bijvoorbeeld door te slapen. Duren stresssituaties te lang, is de spanning langdurig te hoog en kan het lichaam niet voldoende ontspannen, dan kunnen ziekteverschijnselen optreden. Deze verschijnselen kunnen van psychische aard zijn, maar ook lichamelijk. Voorbeeld: de door de stress geproduceerde hormonen zorgen voor een hoge bloeddruk, remmen het immuunsysteem en vertragen de darmwerking. Auto-immuunziekten Met auto-immuunziekten worden ziekten bedoeld die worden veroorzaakt doordat het lichaam antistoffen gaat maken tegen lichaamseigen cellen; een foutje in het immuunsysteem dus. Voorbeelden van ziekten waarbij dit meespeelt zijn onder andere reumatoïde artritis, diabetes mellitus type 1, ziekte van Crohn, colitis ulcerosa en aids. Combinatie van oorzaken In de meeste gevallen van ziekte zal de stoornis veroorzaakt worden door een combinatie van meerdere factoren. Bij bijvoorbeeld hart- en vaatziekten spelen erfelijke factoren een rol, maar zeker ook leefgewoonten als voeding, stress en sport.